
通信作者:邵毅,freebee99@163.com;汪建涛,wangjiantao65@126.com;何媛,closeji@163.com
1.1 指测法检查 指测法检查时嘱受检者双眼向下看,检查者两手食指指尖放在上睑板上缘的皮肤表面,食指交替轻压眼球,体会抵抗感并估计眼球硬度,初学者可触压自己的前额、鼻尖及嘴唇粗略感受高、中、低3种眼压状态的指测抵抗感。记录法:眼压正常(Tn),眼压轻度、中度、极度升高(T+1、T+2、T+3),眼压轻度、中度、极度降低(T-1、T-2、T-3)。
1.2 眼压计检查 眼压计检查主要包括压陷式眼压计检查、压平式眼压计检查和非接触式眼压计检查等。
1.2.1 压陷式眼压计检查 压陷式眼压计(Schitz tonometer)是一款手持设备,此检查为接触性检查,根据角膜下陷的深度间接反映眼压,测量值受眼球壁硬度影响。当眼球壁硬度较高(如高度远视、长期存在青光眼)时测量的眼压值偏高;当眼球壁硬度较低(如高度近视、视网膜脱离手术后)时测量的眼压值偏低。用两个不同重量的砝码测量后查表校正可消除眼球壁硬度造成的误差[5]。
检查方法:(1)检测前用体积分数75%的酒精消毒眼压计足板,等酒精干后即可使用;将眼压计足板垂直置于试盘,校准眼压读数为“0”。
(2)受检者取低枕平卧位,表面麻醉;嘱受检者举起左手食指作为注视点,保证被检眼直视前方,角膜切面保持水平位。
(3)检查者左手拇指及食指分开被检眼上、下眼睑,不对眼球施加任何压力,右手拇指和食指把持眼压计双侧手持架,保持垂直,以一定重量砝码通过底部金属足板及中轴部金属活塞压迫角膜中央,保证中轴垂直,放置重量不同的砝码(分别为5.5 g、7.5 g、10.0 g和15.0 g),一般使用的初始重量为5.5 g。
(4)读取设备顶端的数字刻度尺指针指示的刻度(锤子上下移动引起指针摆动来表示施加砝码不同重量引起的角膜压陷量),如果读数小于3,则需更换7.5 g的砝码重复测量,以此类推。
(5)设备的刻度读数通过核查指定的Schitz转换表转换成单位为mmHg的眼压值。
1.2.2 压平眼压计检查 临床应用最广泛的压平眼压计为Goldmann压平式眼压计。Goldmann压平式眼压计检查为接触性检查,附装在裂隙灯显微镜上,其原理为可变的重量压平一定面积的角膜,根据所需的重量与被检测角膜面积改变之间的关系判定眼压。眼球壁硬度和角膜弯曲度对测量结果影响甚小,是目前较准确、可靠的眼压计。
检查方法:(1)在测量探头固定器上插入干净的眼压计检测探头。探头上180°标记线应该与探头固定器上的白线对齐。
(2)检查前受检者结膜囊内滴入表面麻醉剂和无菌荧光素染色剂。
(3)受检者坐在裂隙灯前,前额稳固顶在前额托上,下颌舒适放在下颌托上,使眼睛与裂隙灯固定架侧柱上黑线平齐,双眼睁开向前看,检查者面对受检者坐在裂隙灯后。
(4)将钴滤光片放置在裂隙灯照明设备之前,调制光为钴蓝色,使受检者眼球表面的荧光素染料发出黄绿色的光。
(5)将裂隙灯的放大倍率设定在较低档位,而裂隙灯光带调到最大并呈35°~60°的夹角照亮探头。
(6)测压螺旋按钮转至1 g位置。
(7)嘱受检者眨眼1次,使荧光素进一步扩散,检查者撑开受检者眼睑,注意避免对眼球施加压力。
(8)裂隙灯缓慢向前移动使压头平面恰接触角膜中部,此时在钴蓝光照射方向的对侧角膜缘出现蓝光,裂隙灯停止移动。低倍目镜观察,可见两个一上一下的黄绿色半圆环,轻微调整操纵杆直到两个半圆左右、上下均对称,宽窄均匀。
(9)慢慢旋转测压旋钮,观察两个半圆移动直到内径相切,且没有重叠。记录压力旋钮(读数鼓)上的读数,再乘以10即获得以mmHg为单位的眼压值。重复测量2~3次,所得结果相差不超过0.5 mmHg,可取平均值。重复以上步骤,测量受检者另一眼。
除附装在裂隙灯显微镜上的Goldmann压平眼压计外,还有Maklakow压平式眼压计(为固定压力即眼压计重量不变,看压平面积,压平面积越大眼压越低)、新型手持式压平眼压计(Perkin眼压计、TonoPen笔式眼压计)。Perkin眼压计检查方法同Goldmann压平眼压计操作常规,但检查时不需要裂隙灯显微镜,受检者取坐位、卧位均可者。TonoPen笔式眼压计的作用原理是通过测压头中的传感器将外力转换为波形,故测量时可不考虑角膜上皮的影响,测压头接触角膜的直径仅为1.02 mm。该眼压计含微电脑分析系统,液晶显示器自动显示多次眼压测量值及其变异系数。
1.2.3 非接触式眼压计检查 非接触式眼压计(NCT)原理是利用快速空气脉冲将角膜中央部恒定面积(3.6 mm2)压平,借助微电脑感受角膜表面反射的光线和压平此面积所需要的时间计算出眼压。主要优点是快速检测、非接触且无须表面麻醉,但测量结果的准确性受中央角膜厚度(CCT)影响较大,不推荐使用基于CCT的眼压校正算法排除测量误差,推荐受检眼多次测量后取平均值。
1.2.4 回弹式眼压计检查 回弹式眼压计(iCare)便携且易于使用,其原理是利用螺线管瞬时电流(持续30 ms)产生瞬时磁场,使探针以0.2 m·s-1的速度向角膜运动,探针撞击角膜前表面后发生减速并回弹,设备对探针与眼球之间相互作用发生的回弹动作进行分析。由于接触面积小,iCare可用于角膜病和角膜表面不规则的受检者。同时由于iCare使用一次性探头,因此可以降低交叉感染的风险。检查前不需要表面麻醉,探针对准受检者角膜中央且距离显示绿灯后点击触发按钮,连续测量6次,显示平均值。家庭版本iCare是为受检者自测眼压而设计的型号,不能取代医疗场所中专用眼压测量设备。
1.2.5 其他眼压计检查 其他眼压计检查还包括动态轮廓眼压检查(dynamic contour tonometer)、眼反应分析仪(ocular response analyzer)和压眼闪光眼压计(proview phosphene tonometer)检查等。
2.1.1 手电筒侧照法检查 检查方法:(1)检查者面对受检者,将手电筒或笔灯置于受检者颞侧角膜缘的位置,使灯光平行于正常虹膜表面向受检者鼻侧照射。
(2)观察被照亮的鼻侧虹膜面积。正常时,鼻侧虹膜应被完全照亮,浅前房的受检者鼻侧2/3的虹膜不会被照亮。
2.1.2 裂隙灯检查
2.1.2.1 中央前房深度评估 将灯带调至窄裂隙,以40°~45°自角膜中央径线切面投射至瞳孔区,目测角膜中央后表面至晶状体前表面的距离为中央前房深度,以所截观察处周边角膜光学断面切面厚度层(CT)为记录单位[4]。
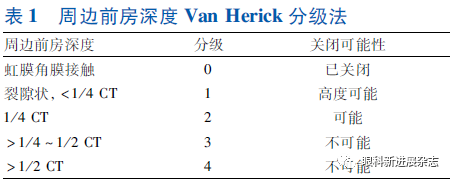
2.1.2.2 周边前房深度评估(Van Herick分级法) 将灯带调至窄裂隙,自受检者颞侧45°~60°投射至周边角膜,以CT为记录单位,角膜内皮面至虹膜表面的距离为周边前房深度。以Van Herick分级法(表1)评估受检者周边前房深度[5],当周边前房深度<1/4 CT时,提示前房角关闭的可能性较大,应行前房角镜检查。
2.2 前房角结构检查
2.2.1 前房角镜检查 前房角镜检查是眼前房角结构的显微镜检查,对青光眼的病因、诊断、分类、治疗和预后具有重要意义。前房角镜根据不同的光学原理分为直接前房角镜和间接前房角镜,前者利用光线折射原理,配合手术显微镜使用可观察到同一方位的前房角结构;后者利用光线的反射原理,配合裂隙灯生物显微镜可观察到与反射镜相反方位的前房角结构。临床上常用间接前房角镜,以下以Goldmann间接前房角镜为例介绍规范操作。
检查方法:(1)检查前准备:评估受检者眼部情况、配合程度以及药物过敏史,充分告知受检者检查目的、过程和配合要点;消毒液擦拭前房角镜,干棉签擦干镜面,晾干备用;受检者结膜囊内滴入表面麻醉剂充分麻醉。
(2)先在接触镜凹面滴满羟甲基纤维素凝胶,检查者以左手手指轻轻分开受检者上、下眼睑,嘱受检者稍向上注视后用右手持接触镜轻轻置于受检者角膜缘下方,再嘱受检者稍向下注视,迅速而平稳地将接触镜置于受检者角膜表面。
(3)检查时应将镜面紧贴角膜,旋转前房角镜时应一手适当地扶住接触镜,以免接触镜跌落或进入气泡。
(4)裂隙灯直接焦点照明法,条状裂隙光束与角膜呈10°~20°夹角投射,前房角镜旋转一周检查各部位前房角情况。前房角镜映照的前房角形态与实际位置相反,如镜面位于12点钟位,观察的是6点钟位的前房角结构。
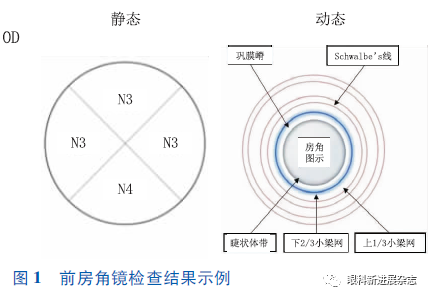
①静态前房角检查:前房角镜旋转一周依次看清全周前房角结构,观察内容包括前房角结构、宽窄程度、有无粘连、新生血管、色素沉着、异物、肿物等。
②动态前房角检查:如静态前房角检查发现前房角结构为窄角,则通过动态前房角镜检查技术进一步明确前房角是否开放、前房角闭合的性质、是否存在前房角粘连及其范围。嘱受检者注视前房角镜反射镜所在方向,适当调高裂隙灯亮度以更好地窥入窄前房角的深处。
③加压检查:评估非常狭窄的前房角时,加压检查可以帮助判断前房角闭合性质是接触性还是粘连性。检查者对前房角镜施加一定程度的压力,通过压陷中央角膜或反射镜的同侧以暴露前房角深处结构。
(5)重复步骤检查另一眼,双眼检查完毕后,结膜囊滴以抗生素眼液,清洗和拭干前房角镜,放回原盒内。
(6)记录前房角镜检查结果:绘制前房角结构示意图,记录静态下不同象限前房角宽窄程度(按Scheie分级),同时记录小梁网色素情况、周边虹膜附着点、入射角度、周边虹膜形态、有无前房角发育异常、前房角后退、新生血管、炎性渗出等。记录动态下不同象限前房角状态:根据是否可见功能小梁网结构判断前房角开放与有无粘连情况及粘连钟点位描述(图1)。
下述情况不适宜做前房角镜检查:对眼用表面麻醉剂过敏患者、无法配合检查者、严重角膜上皮损伤或水肿患者、开放性眼外伤患者、中重度低眼压和眼底活动性出血患者、感染性角结膜炎患者等。
2.2.2 超声生物显微镜检查 超声生物显微镜(UBM)检查是一种高频、无损伤的超声眼前节检查方法,结合UBM计算机辅助图像处理系统,可对受检者眼前节解剖结构有更加直观的了解,也可以对青光眼术后眼部组织形态变化进行观察,具有成像清晰、数据精确等优势;由于UBM扫描探头的表面没有被膜覆盖,因此需要水浴检查才能获得理想的图像。
检查方法:(1)检查前向受检者讲解操作流程及注意事项,消除其恐惧心理。
(2)受检者仰卧位,结膜囊滴入表面麻醉剂,依睑裂大小安放合适眼杯并注入适量耦合剂(如10 g·L-1羟甲基纤维素眼液或生理盐水),以浸没UBM扫描探头为宜。
(3)通过探头上的扫描方位标记线来确定扫描图像的方位,与角膜缘垂直为矢状扫描,与角膜缘相切为冠状扫描。矢状扫描临床多用于观察房角结构;冠状扫描多用于观察睫状突结构。
(4)嘱受检者对侧眼注视固视灯,移动固视灯将待检查部位暴露至UBM探头正下方。
(5)调整探头方向并标记相应的检查方位,保持探头垂直缓慢进入液面。轻柔调整探头高度、角度、增益,使检查部位清晰成像。轴位观察后按时钟方向采集各方位图像,一般从12点钟位开始,每隔1个钟位采集一张图像。特殊情况需酌情增加扫描钟点位,如青光眼滤过口部位的扫描。
(6)检查结束后,取出眼杯,常规结膜囊滴抗生素眼液预防感染。
注意事项:初学者应掌握探头使用技巧,增加手部稳定性。放置眼杯时动作应轻柔,避免接触角膜,将上、下睑睫毛及睑缘充分暴露于眼杯外,避免睑缘或睫毛内卷导致检查时眼杯滑动松脱;同时避免对眼球加压。检查过程中探头和检查部位保持垂直,图像清晰无变形。采集过程中,保持二维图像处于聚焦线附近,当图像处于采集区域偏上方时,要防止探头擦伤角膜上皮。
下述情况不适宜做UBM检查:对眼用表面麻醉剂过敏患者、无法配合检查者、睑裂过小不能放入眼杯者、开放性眼外伤患者、内眼手术后早期患者、感染性角结膜炎患者。
2.2.3 眼前段光学相干断层扫描检查 眼前段光学相干断层扫描(AS-OCT)检查是指利用低相干干涉测量原理代替超声来生成高分辨率的眼前段横断面图像,是基于眼前节组织结构的不同光学散射性,采用光干涉法进行二维成像和量化分析的影像学检查手段,在前房角参数分析测量等方面有广泛应用[6]。AS-OCT的测量范围宽为4~16 mm,深为3~7 mm,并采用波长为1310 nm的超发光二极管作为扫描光源,可以对角膜、前房、虹膜、前房角、晶状体等进行成像,具有采集速度快、成像时间短,且不用接触受检者眼部、操作简便、易于掌握等优势[7]。
检查方法:部分品牌的AS-OCT需使用前段透镜光学适配器镜头。AS-OCT检查准备工作同UBM检查,选择扫描类型、部位、范围及检查眼别,扫描过程中,嘱受检者尽量睁大眼,不眨眼,检查者需迅速按下拍摄快门,一眼扫描结束后,受检者闭眼休息,头暂时不离开头托架,之后再进行另一眼的扫描检查[8]。
3.1.1 青光眼普通眼底视盘照相检查 检查方法:(1)多在暗室中进行免散瞳检查,受检者检查前闭眼休息几分钟,以待瞳孔自然散大。
(2)打开电脑和操作软件,首先输入受检者ID号、姓名、出生日期、就诊医生和诊断等基本信息。拍摄顺序一般为先右眼后左眼,或先拍摄视力较好的眼。根据受检者的屈光状态,先手动调节聚焦眼底,若屈光度超过一定屈光范围(不同仪器有不同要求),则需要根据受检者屈光度正负值,按照照相机内置相应屈光补偿值(正常为0,远视为+,近视为-)进行屈光补偿。
(3)调整受检者座位(可升降),并与照相机升降桌配合,使得受检者头部能舒适地放在照相机头托架上,调整头托架高低使得受检者眼外眦与头托架眼位线对齐,拍摄过程中嘱咐受检者头部始终保持下颌与下颌托贴紧,上额与前额托上缘贴紧(可使用头带帮助固定)。
(4)受检者尽力睁大眼,保证上、下眼睑不遮挡瞳孔。必要时检查者可用手指或棉签轻轻拨开受检者眼睑,或者用胶布分别粘贴受检者上、下眼睑到上、下眼眶。
(5)选择眼底照相机免散瞳模式,检查者和受检者均按照前述要求做好准备。选择好拍摄视角和方位后,机身向受检者方向缓慢移动,检查者需叮嘱受检者注视照相机检查镜头内置固视灯,开始聚焦眼底,直至看到视网膜血管和视盘。
(6)旋转聚焦调节旋钮使得两条劈裂线对齐,机身上下、前后、左右微小移动,使得两个距离指示点轮廓清晰,位置居中位于相应提示条上面,指示点最清晰、位置最佳时按动快门拍摄,此时拍摄的眼底图像可保证清晰度最高。
(7)为了避免可见光照射到受检者的眼底引起其不适,也可按下液晶屏Monitor键,此时照明光线由可见光转为红外光,同样可以使用液晶显示屏来观察聚焦的眼底图像。
(8)眼底照相一般可采用内固视灯拍摄,使用视盘固视点可拍摄到以视盘为中心的眼底彩图。受检者视力较差看不到固视灯时,可以通过对侧健眼看外置固视灯、检查者手指或者按照检查者语言指示向不同方向转动眼位,拍摄所需方位图像。例如需要拍摄受检者右眼视盘,指示受检者向自己左方即鼻侧转动眼球,直到液晶屏或观察目镜中看清拍摄目标即可拍摄。
(9)眼底照相机闪光灯光源一般为氙灯,其曝光强度在拍摄过程中根据成像的亮度和清晰度灵活调节,从而获得满意的眼底图像。以视盘为主要拍摄对象的眼底彩图,曝光强度需适当降低,便于观察视盘细节及周围血管结构。
3.1.2 青光眼特殊眼底照相检查 一般眼底照相机均可进行无赤光图像和青光眼视盘立体照相图像检查。
3.1.2.1 无赤光图像 无赤光即滤除红光,留下的蓝光、绿光因波长较短,穿透力较弱,有利于观察视网膜浅层结构,更利于发现和评价青光眼视神经纤维层的缺失。
3.1.2.2 青光眼视盘立体照相图像 青光眼视盘立体照相图像拍摄可使用同步立体相机一次拍摄同一眼底部位的两张立体对图像,或通过普通照相机采用序贯法两次拍摄同一眼底部位的两张立体对图像。
检查方法:同步立体照相机拍摄立体图像前,先选择立体拍摄模式,固视点选择视盘为中心,一般拍摄视角为20°,聚焦和拍摄步骤同普通眼底照相拍摄方法。
普通眼底照相机可采用序贯法拍摄立体图像,先设置为20°(或27°)视盘内固视,聚焦劈裂线和指示点调试好后,首先指示点向右平移拍摄第一张眼底彩图,然后指示点再向左平移拍摄第二张眼底彩图,拍摄完毕后,将两张关联的眼底彩图标记为立体对彩图,调出立体对彩图然后戴立体镜进行观察。只有通过至少2 mm间隔横向移动相机才能获得立体效果,旋转或绕轴旋转相机不会产生立体影像[9]。
3.2 眼底视盘光学相干断层扫描检查 光学相干断层扫描(OCT)检查是20世纪90年代初期发展起来的一种新型非接触性无创光学影像诊断技术,是基于干涉量度学原理设计的常用成像技术。OCT已历经多次迭代,从时域OCT到频谱域OCT,再到扫频OCT,近年来还出现了自适应光学、可见光OCT和光学相干断层扫描血管造影(OCTA)。这些更新迭代不仅提高了OCT扫描的分辨率和速度,同时拓宽和丰富了OCT在青光眼诊断和监测中的应用[10]。
其中,OCTA的成像基于眼底血管中流动的红细胞,在同一横断面进行反复的OCT扫描,通过特殊的算法,如分光谱去相关血流成像技术(SAADA)或基于OCT的微血管成像(OMAG)等获得血流信号,以此实现血管结构的三维重建和血管密度的量化,最终以冠状面的形式呈现眼底血管的影像图。青光眼患者的OCTA表现为视盘周围和黄斑区域的浅层毛细血管密度减少,视盘旁萎缩的局部区域深层微血管及脉络膜层毛细血管完全消失[11-13]。基于OCT的严重青光眼视神经损害时疾病的进展分析可能会超出设备的动态范围,在青光眼晚期阶段视神经结构变化达到基础水平下限而OCT监测出现困难时,OCTA的血管密度降低可以实现对晚期青光眼视神经损伤进展监测的补充[14]。
3.2.1 检查原理及设备介绍 OCT检查的基本原理为投射光在不同组织层次反射的运行时间不同,通过Michelson干涉仪,选择性地接收和强化特定层次的反射光,比较反射光波与参考光波测定反射延迟时间和反射强度,经过计算机处理,以伪色形式显示视网膜的断层结构影像纵向,OCT图像分辨率可达10 μm[15-16]。
OCT设备主要结构包括眼底摄像机、监视器、低相干干涉仪、计算机图像处理显示系统、信号探测光源(超级发光二极管),以产生850 nm红外低相干光。扫描方式有水平、垂直、环形、放射状以及不同角度的线性扫描,检查者可根据病变的部位、性质以及检查目的来选择合适的扫描方式。
3.2.2 视盘和神经纤维厚度检查方法 在青光眼的诊断和评估中,OCT技术可以用来定量测量视神经盘、视网膜神经纤维层和黄斑区神经节细胞复合体厚度等重要指标[17-18]。这些结构的变化可以反映青光眼的病情进展,同时也可以帮助医生确定治疗方案的有效性和调整治疗方案[19]。
检查方法:(1)受检者小瞳下暗室中进行检查。受检者面向眼底摄像机,检查者录入受检者基本信息后,指引受检者下颌置于下颌托内,调整坐姿舒适,固定头位平稳。
(2)光线射入眼底,通过监视器定位,选择测试条件,选择Optic Disk Cube模式,Macula Cube扫描范围为6 mm×6 mm,嘱受检者紧盯固视灯后开启扫描。
(3)观察受检部位,照相记录,伪彩打印,直接判定(通过将这些测量值与已建立的规范数据库进行比较,医生可以确定结构处于正常或超出正常范围,从而提高对疾病发生发展的判定准确性)。OCT结果图中提供与受检者年龄相匹配的正常范围以及参照颜色,检查者可作为参考。如OCT仪器数据库中未提供未成年人、高度近视等特殊受检者的正常范围,医生应充分结合临床数据综合考虑受检者的结果。
(4)OCTA检查时准备工作与OCT检查相似,扫描前选择OCT Angiography程序,扫描范围视盘区选择4.5 mm×4.5 mm,黄斑区选择6 mm×6 mm。图像质量评判标准为黄斑或视盘位置居中,图像血管无错位、未见明显伪影。OCTA图像的判定需经分层处理和系统自动区域分割后再借助ImageJ处理,以黑白二值化模式保存(黑色为血管、白色为背景),计算血管密度,即血管密度(%)=白色血管区域面积/圆环面积。
4.1 对照法检查 对照法检查是以检查者的正常视野与受检者的视野做比较的方法。该方法操作简单,不需要仪器;缺点是不够精确,只能筛查出中度及重度的视野缺损。
检查方法:检查者与受检者面对面而坐,距离为1 m,检查者与受检者同时遮相同向单眼(检查右眼时,受检者遮左眼,右眼注视检查者左眼;检查者遮右眼,左眼注视受检者右眼);检查者将手指置于自己与受检者的中间等距离处,分别从上、下、左、右各方位向中央移动,受检者发现手指出现即告之,检查者比较自己的正常视野与受检者视野的大致情况。
4.2 视野计检查
4.2.1 平面视野计检查 平面视野计(tangent screen perimeter)是简单的中心30°动态视野计。黑屏布1 m×1 m或2 m×2 m,中心为注视点,屏两侧水平径线15°~20°,用黑线各缝一竖椭圆示生理盲点。检查时背景光照明亮度不变,采用固定大小及亮度的视标从周边视野不可见区域沿子午线向中心移动直至受检者察觉视标位置为止,该点称等阈值点,记录该点位置。用同一刺激强度的视标在间隔15°的子午线重复上述动作。最终将各子午线上的等阈值点连线,绘出该视标的等视线。改变视标强度可以得到不同视标的等视线。
4.2.2 弧形视野计检查 弧形视野计(arc perimeter)为简单动态周边视野计。用于周边视野检查。其底板为180°的弧形板,半径为33 cm,可绕水平轴旋转360°,其移动视标的钮与记录的笔是同步运行的,刺激光标的亮度、大小和颜色均可改变。
检查方法:受检者坐于视野计前,下颌固定于颌架上,受试眼注视视野计弧上零度处的白色固定点,遮盖另一眼。视标(常用直径为3 mm或5 mm,颜色为白色或红色)从圆弧周边向中心缓慢移动,至受检者发现视标时告知检查者,将此时视标在弧上的位置记录在周边视野表上。将圆弧转动30°或45°重复上述步骤,直至圆弧转动一圈,最后将各点连接起来,就是该眼的视野范围。
4.2.3 Goldmann视野计检查 Goldmann视野计曾为应用最为广泛的手动视野计,该视野计的屏为一个半径300 mm的半球壳,内壁为乳白色,背景光一般为31.5 asb。视标的亮度和大小可以通过视野计背面三个横幅槽来控制。检查方法同弧形视野计。
4.2.4 自动视野计检查 自动视野计主要有以Octopus、Humphery视野计为代表的计算机化的静态阈值视野计。主机部分有一个半球形视野屏,视野屏背景亮度均匀,白色,多数采用31.5 asb;光标出现的位置和亮度由计算机程序控制[20]。
检查方法:暗室安静环境下检查。检查前录入受检者基本信息,并详尽说明检查过程及注意事项,叮嘱受检者在整个检查过程中保持注视固视点,对感知的不同明暗的光亮点给予按键应答。遮盖受检者健眼,并对受检者屈光度给予矫正。检查过程由测试策略选择、测试程序选择、测试方法选择以及固视监测四部分组成。以Humphery视野计为例,选用30-2 FASTPA/24-2 SITA标准阈值程序,白色视标、III号通道是青光眼检查的最好选择,持续时间200 ms,刺激以阶梯方式提供给受检者,根据他们的反应连续更新视野表现的正常和异常模型,计算机根据获得的信息设定新的视标亮度快速获得视野敏感度阈值结果。SITA-Fast阈值程序与SITA-Standard程序相比能明显减少视野检查的时间,并且对于不能配合视野检查的受检者,能提高检查准确性和效率,但SITA-Fast模式会在一定程度上低估异常,因此对于能够配合检查、理解能力较强的受检者,建议选择SITA-Standard模式。同一个受检者在长期随访中,应选用同一模式检查。晚期青光眼患者可以选择SITA快速的10-2程序,视标可使用较大的V号视标。检查程序完毕,打印报告并分析可靠性指数、数字图、概率图和视野指数,并以此来判读结果。
4.2.5 微视野计检查 微视野计是一种检测视网膜功能的设备,可以用于评估后极部及黄斑视网膜的视敏度。在直视眼底的情况下,它可以定性、定量地检测中心40°范围内局部视网膜功能,常用10°范围检查中心视网膜功能。微视野计检查具有眼球追踪功能,能够记录眼球注视时的微小移动[21-22]。微视野计能够弥补Humphrey视野计的不足,准确测量偏心固视及固视不稳定受检者的视敏度。此外,结合高清眼底照相以及OCT结构与血流成像功能,微视野计还可以实现结构与功能的比较。相比标准自动视野计,微视野计能够发现更细微的青光眼视敏度损害,提供眼底结构病理改变与功能改变的精确对应。在检测过程中,受试者需要坐位,并固定下颌和眼位,注视前方的固视靶标。通过红外线实时观察眼底,并记录受检查所感受的刺激光标。检测完成后,可以拍下眼底彩图,将测试结果精确重合在一起显示[23-24]。
检查方法:先建立受检者信息,或者进入随访模式,和受检者讲解该检查的必要性,检查中需要配合手动按压反应器,并且固定头部和注视目标点。显示屏中会出现红外线照射下看到的眼底图像,调至最清晰图像。主机中固视点周围可出现不同明亮度的刺激点,嘱受检者看到刺激点立即按压手中反应器。当所有刺激点检查完成后,让受检者闭眼休息一小会儿。再睁开眼拍一张清晰彩色眼底照片。
注意事项:检查前需向受检者解释检查的必要性,以便得到配合,顺利完成检查。给受检者手拿反应器,并告知用大拇指指腹按压。检查中眼罩不能摘除,受检者可以眨眼,但不可固视漂移。刺激点明亮度有不同,嘱受检者凡是看到的都要给予反应。根据受检者疾病不同可以选择不同的检查模块。如果红外线图像不清晰,可以调整红外线成像能量,也可调节受检者屈光度。
利益冲突:
所有作者均声明不存在利益冲突。本指南的制定未接受任何企业的赞助。
共识声明:
所有参与本指南制定的专家均声明,坚持客观的立场,以专业知识、研究数据和临床经验为依据,经过充分讨论,全体专家一致同意后形成本指南,本指南为中国医药教育协会眼科影像与智能医疗分会专家起草。
免责声明:
本指南的内容仅代表参与制定的专家对本指南的指导意见,供医生参考。尽管专家们进行了广泛的意见征询和讨论,但仍有不全面之处。本指南所提供的建议并非强制性意见,与本指南不一致的做法并不意味着错误或不当。临床实践中仍存在诸多问题需要探索,正在进行和未来开展的临床研究将提供进一步的证据。随着临床经验的积累和治疗手段的涌现,未来需要对本指南定期修订、更新,为患者带来更多临床获益。
参考文献略














