一
要点
1、股骨转子下骨折是指骨折发生在股骨小转子到股骨峡部(髓腔最窄处)之间的股骨近端区域。
2、股骨转子下骨折的骨折畸形明显,由于其近端骨折块较小和该区域承受负荷较大使其治疗较棘手。
3、虽然髓外固定治疗股骨转子下骨折的再手术率比髓内固定高,但是髓外固定可以提供的骨折固定稳定性较好。
4、头颈型交锁髓内钉可为低能量和高能量股骨转子下骨折提供有效的固定。
5、打入髓内钉前,必须要确保完成骨折复位和维持复位后稳定。
6、通过微创方法使用复位钳或者是钢缆环扎可以有效地治疗粉碎性和明显移位的股骨转子下骨折。
股骨转子下骨折是指骨折发生在股骨小转子到峡部之间的股骨近端区域,其主要骨折区域是从股骨小转子下界至股骨近端与股骨干近端 1/3 交界处(约 5cm 的区域)(图 1)。股骨转子下骨折的骨折线可向近端延长至股骨转子间或股骨颈处,还可向远端延长至股骨干。
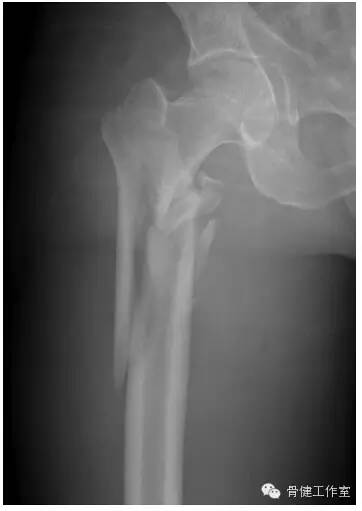
图 1:高能量创伤造成的典型的股骨转子下骨折,并累及到股骨小转子。
股骨转子反斜行骨折和横行骨折可累及股骨近端转子,但其治疗难度并不亚于股骨转子下骨折。因此,即使是经验非常丰富的手术医生,也没有一种手术方法或内固定可有效治疗所有类型的股骨转子下骨折。虽然内固定物在不断地改进和手术技巧在不断地改良,但是并没有明显减少术后骨折畸形愈合、不愈合和内固定失败发生。
二
流行病学
股骨转子下骨折发病率约占髋部骨折的 25%,常见于高能量造成的青年男性(严重粉碎性和移位性骨折)和低能量造成的骨质疏松的老年女性患者(典型的长螺旋形骨折)(图 2)。
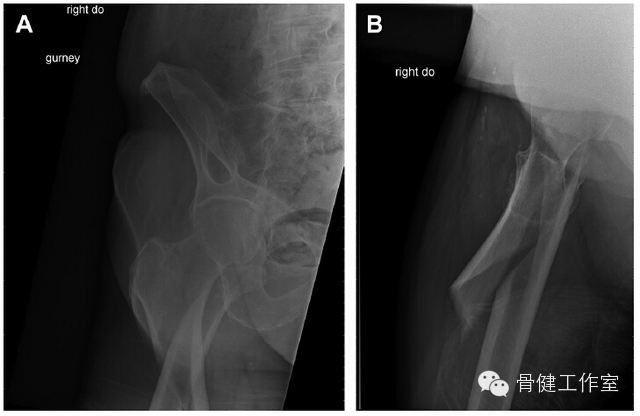
图 2:老年女性发生典型的股骨转子下长螺旋形骨折。
股骨转子下骨折还可发生于股骨颈骨折空心螺钉固定过远或髋部缺血性坏死需要减压或植骨时钻孔过前,从而导致应力性骨折。还有患者是由于枪伤或者服用双磷酸盐时间过长导致的非典型股骨骨折(图 3)。

图 3:非典型股骨骨折,可见外侧皮质肥大。
三
解剖和生物力学特点
研究发现股骨转子下区域所需要承受负荷是人体最高的,由于转子下区域所承受的负荷较大及其解剖结构特点,决定了转子下骨折复位较困难。股骨转子下区域含有皮质骨,而转子间骨折干骺端的血供丰富,导致转子下骨折愈合时间要比转子间骨折长。
股骨转子下骨折的骨折线介于股骨干骨折和转子间骨折的骨折线之间,因此适用于固定后两种骨折的内固定物并不能完全有效地固定股骨转子下骨折。而且,当后内侧骨折块粉碎时,内固定物的应力就明显增加,大大增加了内固定失败、骨折不愈合和需要再次手术的风险。
股骨转子下骨折典型的畸形是股骨近端骨折块部位屈曲、外展和外旋(图4),是由于附着于股骨大转子的股外展肌和旋外短肌和附着于股骨小转子的髂腰肌作用于股骨近端骨折块。股外展肌还可外旋远端骨折块和短缩患肢。

图 4:股骨近端骨折块部位屈曲、外旋,可见股骨大转子。
在骨折复位过程中必须抵消这些力的作用来取消畸形,而且在固定过程中还需要维持骨折复位后的稳定。因此,临床上并不提倡通过内固定物来获得骨折复位,这与髓内钉固定长骨中段骨折不同。
最新一代髓内钉是在转子处进针,近端锁定股骨头和股骨颈。成人股骨干具有非对称性的前弓,平均桡侧曲线长度为 109cm-120cm(随着年龄增大)。男性和女性平均颈干角分别为 129°和 133°,股骨前倾角约为 13°。因此,打入这类髓内钉时需要考虑到进针点处于离心位置和髓内钉刚好经过骨折区域,避免发生额面上的内翻畸形。
四
分型
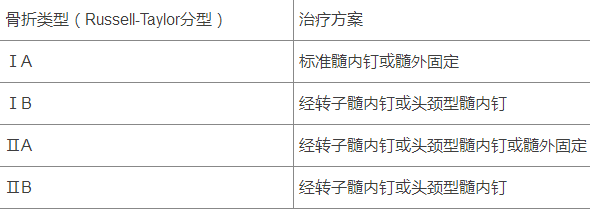
Russell-Taylor 分型是股骨转子下骨折最常用的分型(图 5),可以指导临床医生正确处理骨折和选择合适的内固定物。Russell-Taylor I 型骨折未累及梨状窝,可选择经标准进针点打入髓内钉固定,II 型骨折累及梨状窝,需要髓外固定或者经转子处打入髓内钉固定。
每型骨折还分为 A、B 两种亚型,A 型骨折不累及股骨小转子,可选择标准小转子锁定,B 型骨折累及股骨小转子,需要重建小转子或使用头颈型髓内钉经股骨头和股骨颈固定。
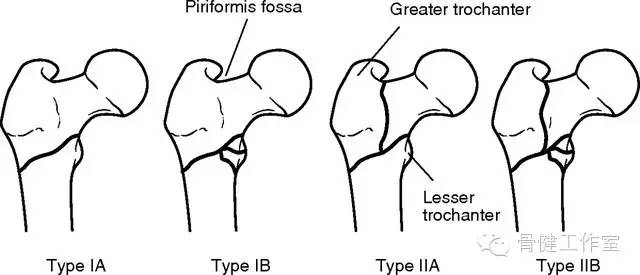
图 5:Russell-Taylor 分型
高位股骨转子下骨折是指骨折累及股骨小转子下两皮质直径范围内,其骨折畸形是典型的股骨转子下骨折畸形。低位股骨转子下骨折是指骨折线靠近股骨远端,其临床表现与股骨干骨折类似,不表现为典型的股骨转子下骨折畸形。
五
内固定物的进展
非手术治疗股骨转子下骨折的临床疗效不佳,有超过 50% 的患者可发生下肢内翻、旋转和短缩畸形。直至三角钉板系统(triflanged nail plate devices)的出现,内固定物才逐渐用于治疗这类骨折。
由于股骨转子下骨折常常需要固定近端骨折块,这就促进了内固定物的不断改良,如 Kuntscher Y 钉和 Williams Y 钉等,但由于这类内固定的失败率高,在临床上并没有得到广泛应用。
20 世纪 80 年代,到现代所使用的头颈型髓内钉就是基于 Zickel 髓内钉设计的。然而,不可避免的是,由于 Zickel 髓内钉的设计、进针点以及使用的器材等,术后仍然会出现一系列的并发症,包括骨折块移位和内固定失效。
95°动力髋螺钉和角度固定钢板是早期治疗股骨转子下骨折的合适方法,而且治疗效果好。角度稳定钢板使用方便,操作简单,还适用于微创治疗骨折(图6)。
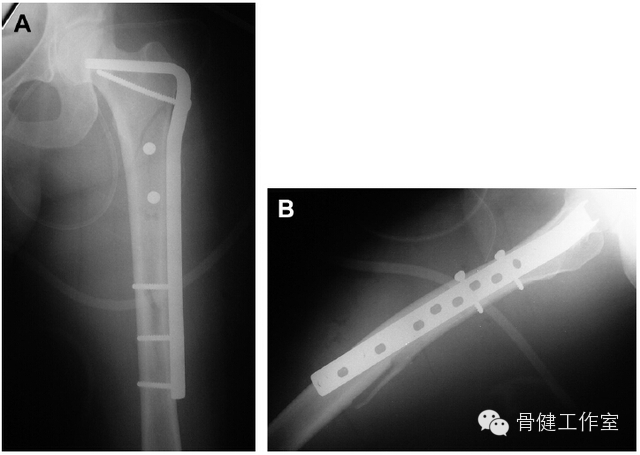
图 6:(A)角度稳定钢板固定股骨转子下骨折,拉力螺钉固定近端骨折块;(B)角度稳定钢板不能紧贴股骨前弓,需要在后侧放置长钢板固定远端骨折块。
目前越来越倾向于使用间接复位治疗关节外骨折,髓内钉系统适用于微创固定骨折。为了克服传统髓内钉打入引起骨折线延伸至梨状窝处,Wiss 等设计了标准的髓腔中置髓内钉,可徒手倾斜打入螺钉固定在股骨头和股骨颈处。重建髓内钉可在锁定孔准确打入螺钉,把近端骨折块固定着股骨头和股骨颈,还适用于转子下 B 型骨折。
头颈型髓内钉最初主要是用于治疗股骨转子间骨折,有学者发现其治疗股骨转子下骨折也可获得满意的疗效。经转子插入头颈型髓内钉是目前治疗股骨转子下骨折主要方法,骨折块固定好、再手术率低,而且微创插入减少术中出血。
六
临床表现
体格检查可发现股骨转子下骨折后发生肢体短缩和外旋畸形。对于这类患者还必须仔细检查股骨周围是否合并其他损伤,以防漏诊后侧伤口(图 7)。另外,还需要检查大腿的神经血管情况和间隔压力。
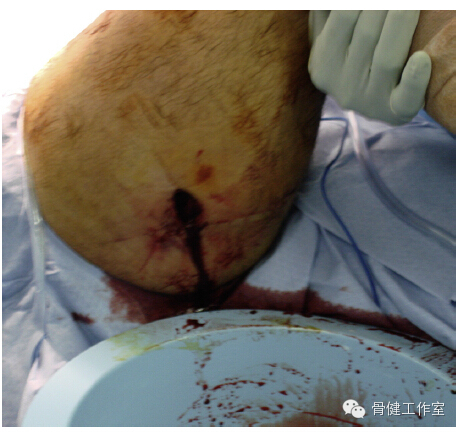
图 7:高能量创伤造成的股骨转子下骨折,合并有大腿后侧伤口,怀疑有坐骨神经损伤。
在固定好骨折部位后,应行相应部位的 X 线检查,评估骨折严重程度。相关检查完善后,在 24h-48h 内尽快安排手术治疗。对于不能早期进行内固定的患者,可以考虑行牵引或临时外固定治疗。
七
影像学
大部分患者通过正侧位片都可获得准确的骨折分型。对于骨折畸形严重和肢体短缩明显者,牵引下 X 线可有效评估骨折严重程度。髋部 X 线可排除合并的非移位性或微小移位性股骨颈骨折。
健侧下肢在轻微内旋位 X 线有助于制定股骨转子下粉碎性骨折的术前计划。术前无需常规行 CT 扫描,当合并有其他部位损伤时,CT 扫描在评估胸腹部、脊柱和骨盆创伤时,还有助于判断股骨近端骨折线是否有延伸至骨盆或股骨远端。
八
手术治疗
手术治疗的目的:(1)在恢复股骨长度、对线和纠正旋转时要减少血管损伤;(2)获得稳固的内固定,可早期活动;(3)获得简单骨折愈合。
九
手术技巧
1、体位
仰卧位和侧卧位是股骨转子下骨折最常用的手术体位。侧卧位可充分分离进针点处软组织,彻底暴露进针点。侧卧位时,下肢都应处于外展位,所以术中应注意避免发生内翻畸形。透视下定位进针点有时也可获得满意的进针点位置。
当患者取仰卧位时,可用沙袋等垫在坐骨结节处抬起臀部,避免影响进针。上述操作可在骨折复位台或可透视手术台上完成。使用骨折复位台时,健侧肢体呈剪刀态位于前面,并固定在脚套支架上,获得患肢的侧位透视 X 线。
2、透视
摆放好体位后,拍患肢正侧位 X 线有助于再次评估骨折移位情况。当大腿内旋 12°-15°时,由于股骨前倾角消失,在正位片上股骨颈就与地面平行,这时候 C 臂的正位片为标准的下肢正位片。
如果股骨近端外旋导致骨折复位困难时,可将 C 臂旋转过顶拍摄标准的股骨颈正位透视片。当股骨小转子在透视下只能看见小部分时,内旋消失在视野内,外旋又出现时,即可确认为标准正位片。
当拍摄侧位片时,要保证股骨头和股骨颈共线,而且股骨前倾角消失,就要把 C 臂旋转 10°到 15°但不超过 90°位置。
3、进针点
经转子髓内钉组术后 6 个月和 12 个月的坐下 - 起立试验和计时起立 - 行走试验评分比经梨状窝髓内钉组高,而且前者的手术时间短、透视时间短、手术切口小以及发生异位骨化几率低。
然而,应该注意的是,经转子打入髓内钉有可能使完整的股骨近端骨块发生骨折或者成角畸形。Ricci 博士等通过进针时把髓内钉旋转 90°使前弓顶端向内,穿过骨折部位后再往回旋转 90°,这样可以避免术中发生医源性骨折。另外,把髓腔直径扩至比髓内钉至少大 2mm 有助于顺利打入髓内钉。
除了经转子打入髓内钉外,经大转子尖打入髓内钉也是治疗股骨转子下常用方法。当骨折发生内翻畸形和外侧皮质裂开时,大转子外侧的进针点更有助于骨折的复位和内固定。而稍内侧的进针点适用于近端骨折发生外翻弯曲畸形。因此,术前准确测量对侧肢体有助于选择最佳的进针点,减少发生骨折复位不良。
4、骨折复位
股骨转子下骨折的解剖结构和生物力学特点导致了骨折复位困难。稳定性骨折中有超过 21% 的患者发生成角畸形,而不稳定性骨折中则有超过 37% 的患者发生成角畸形。由于股骨近端髓腔粗大,单靠髓内钉插入并不能使骨折复位,所以在髓内钉插入之前应完成骨折的复位,并在插入髓内钉过程中维持复位位置。而且,外展的骨折块使进针点的暴露更加困难。
虽然髓内固定是间接复位技术,但是切开复位插入髓内钉又可获得骨折的解剖复位。环形钢缆也可用于辅助股骨转子下骨折复位。经小切口把钢缆准确环抱骨折块后,待扩髓器或髓内钉插入髓腔后才收紧钢缆复位骨折块。这样就可以避免发生骨髓腔塌陷和髓内钉移位(图 8、9)。
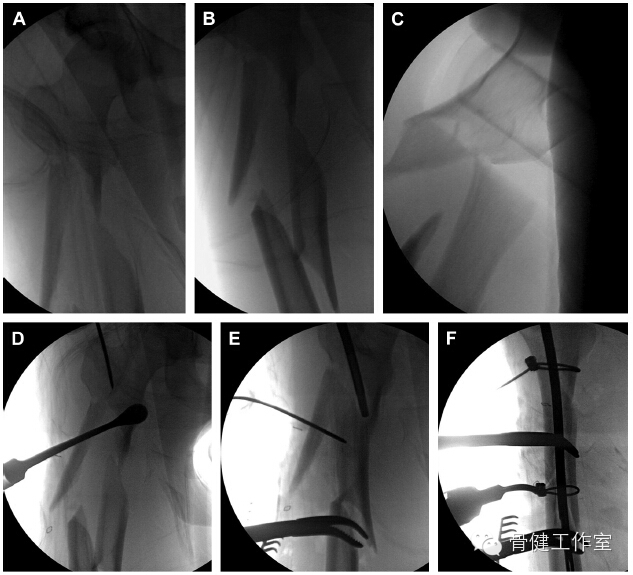
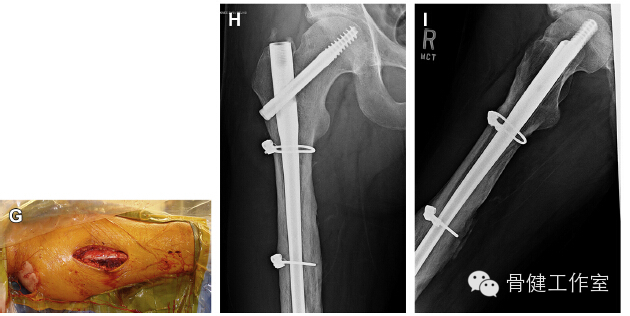
图 8:(A-C)术中透视可见股骨转子下粉碎性骨折,骨折线较长,可见大骨折块;(D)骨膜剥离器取消骨折块屈曲畸形,在转子处打入导针;(E) 复位钳和末端带有螺纹的针复位骨折块,恢复髓腔完整性;(F)再用一把复位钳和两捆钢缆环抱骨折块;(G)大体照片可见打入髓内钉的近端进针点、外侧辅助复位切口和远端两个打入锁定钉的切口;(H,I)术后 6 个月可见骨折愈合,骨髓腔完整性恢复。
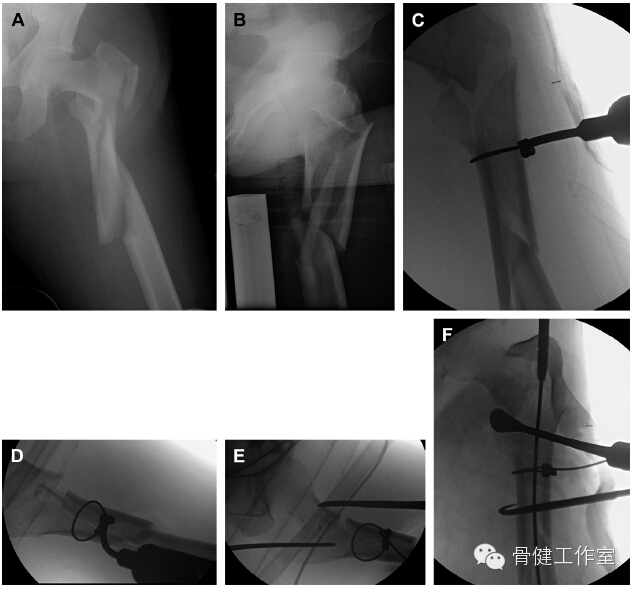
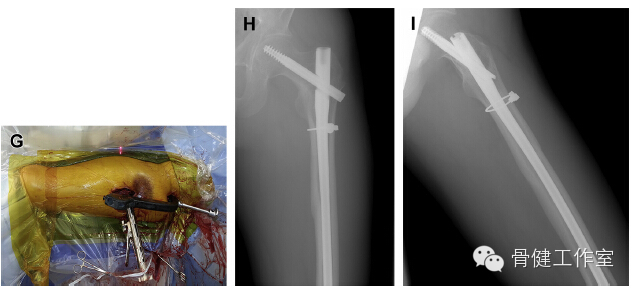
图 9:(A,B)术中正侧位可见股骨转子下粉碎性骨折;(C,D)术中透视可见钢缆辅助骨折复位,近端骨折块屈曲成角;(E)骨膜剥离器复位近端骨折块;(F)扩髓过程中用骨膜剥离器和骨钩维持复位;(G)大体照片可见大腿瘀斑,打入髓内钉后再收缩钢缆复位固定骨折;(H,I)术后 8 个月骨折愈合,骨髓腔完整性恢复。
另外,微创治疗股骨转子下骨折可通过骨钳或联合使用钢缆复位骨折块,研究发现其治疗效果不错(图 10-12)。
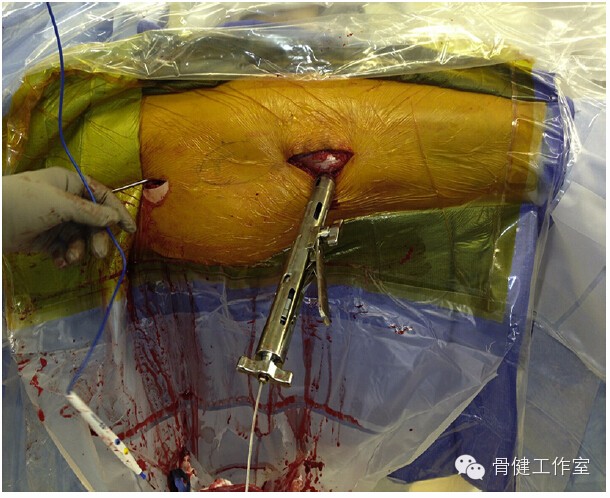
图 10:钢缆环抱骨折块但不收紧,待扩髓器或髓内钉插入髓腔后才收紧钢缆复位骨折块。
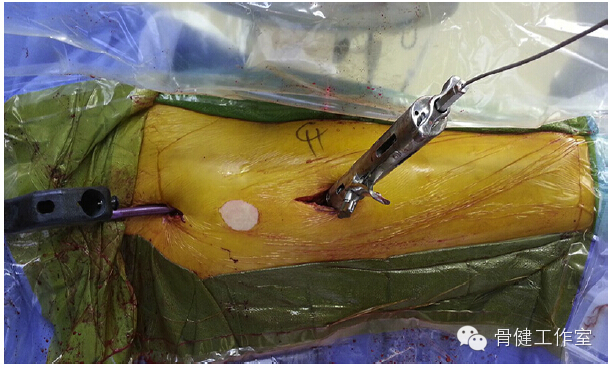
图 11:插入髓内钉后收紧钢缆复位骨折块。
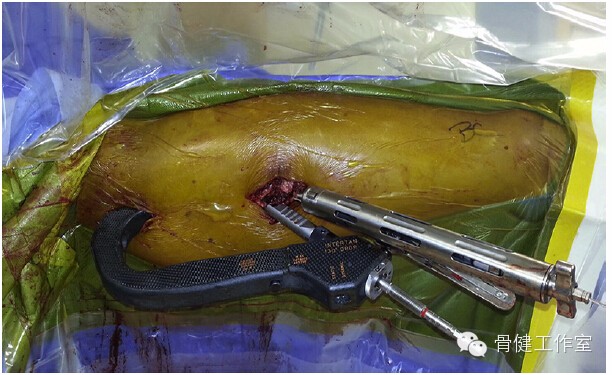
图 12:拉力螺钉经切口打入股骨头 / 颈,钢缆也经该切口复位骨折块。
十
治疗策略
十一
术后管理
术后康复计划必须根据每位患者骨折的稳定性、严重程度、年龄、身体情况以及内固定效果制定个性化方案。术后 12-24 小时即应开始预防下肢深静脉血栓形成。术后早期功能锻炼包括逐步活动关节以及肌肉力量的锻炼。稳定性骨折患者早期可扶双拐完全负重行走,而不稳定性骨折患者只能限制负重行走。
告知患者术后每 4-6 周门诊随访,并拍摄 X 线平片判断骨折愈合情况。如果骨痂形成较慢,仔细观察内固定物位置以及内固定物 - 骨界面即可早期发现内固定失效原因。
十二
并发症
既往研究发现手术治疗股骨转子下骨折术后并发症的发生率高达 21%。虽然内固定器材的不断改进和手术技巧的不断改良已经降低了术后并发症的发生率,但是临床上仍然会出现各种并发症,如:血肿、感染、局部疼痛、骨折不愈合或畸形愈合和内固定失效等。
其中,术后感染和内固定失效多见于髓外固定。最近有研究发现目前的髓内固定系统再次手术率约占所有并发症的 4.7%。
十三
骨折不愈合或内固定失效
术后骨折不愈合的患者大部分是以内固定部位疼痛就诊,而内固定失效一般出现较晚。数据显示股骨转子下骨折内固定术后骨折愈合率为 77% 到 99%。最近一项大样本回顾性研究发现股骨转子下骨折术后骨折不愈合率达 0.9%,这主要与转子下区域的高应力有关。
内固定早期失效提示可能是手术操作导致的,而晚期失效则可能与骨折复位质量、内固定物选择或骨质情况、吸烟、骨折类型和骨折块的血供等因素有关(图 13)。
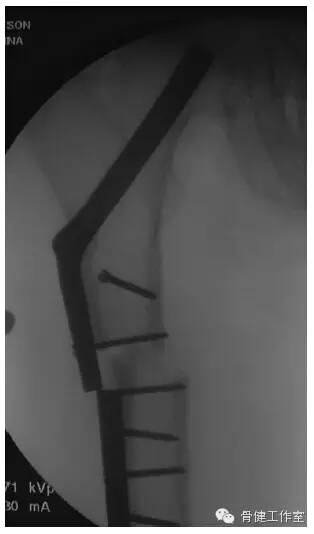
图 13:低能量造成股骨转子下短斜型骨折,术后发生骨折不愈合和内固定断裂。
骨折复位满意可减少内固定物的应力以及增加骨折块间的接触面积,从而促进骨折早期愈合。研究发现股骨转子下骨折术后发生骨折不愈合的患者行翻修手术成功率高达 95%。
术前明确内固定失效原因有助于指导翻修手术计划制定。角钢板、动力髁螺钉和头颈型髓内钉可有效固定近端骨折块,适用于近端骨折块较多的骨折。标准髓内钉固定远端骨折块效果较好。
对于一些萎缩性骨不连,骨移植或骨替代物移植的疗效不错。而肥大性骨不连则需要坚强或稳定的内固定治疗。当发生内固定物切割、近端骨块缺失、髋关节退行性变或髋臼损伤时,临床医生应考虑行髋关节置换术治疗。总之,只要近端骨折块固定稳定,骨折基本可以获得愈合。
十四
骨折畸形愈合
骨折成角畸形愈合是股骨转子下骨折常见的术后并发症,其中内翻畸形和屈曲畸形最常见。股骨转子下严重的粉碎性骨折术后可发生双下肢不等长和旋转畸形,可严重影响患者的生活质量。
间接复位和微创内固定术可减少骨折部位软组织剥离,减少了对骨折部位血供的影响。但是术中必须恢复下肢长度和确保骨折在冠状面和矢状面对位对线,否则骨折愈合后就很难纠正对线不良。当患者骨折畸形愈合,临床症状明显时,就需要进行截骨矫形术。
十五
总结
头颈型交锁髓内钉的出现明显改善股骨转子下骨折的骨折愈合率,而且术后内固定失效发生率低。髓内固定的最佳替代是角钢板。新型的髓内固定虽然有较好的生物力学优势,但是其在骨折复位和维持复位方面并不明显优势。对于严重的粉碎性股骨转子下骨折,经小切口钳夹复位或钢缆辅助复位可恢复骨髓腔结构和解剖复位骨折块。
本文来源:正骨髋中心