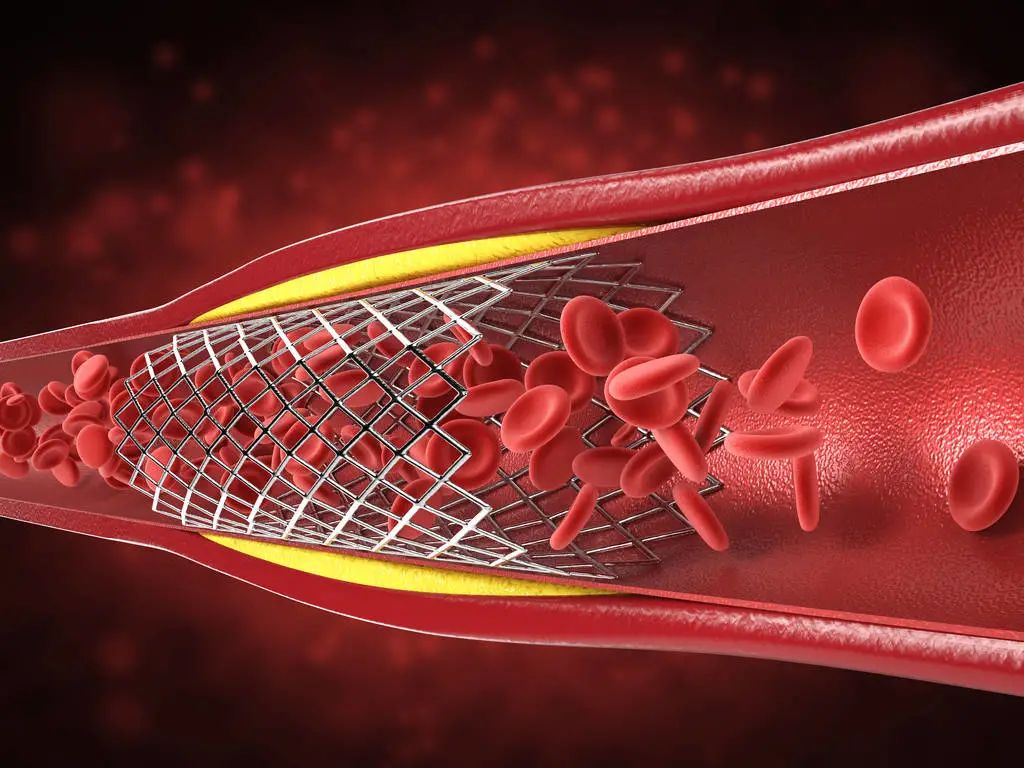
心电图可以提供急性心梗的早期诊断(数分钟即可出现变化)、梗死部位和范围的诊断,提供更多的预后信息。
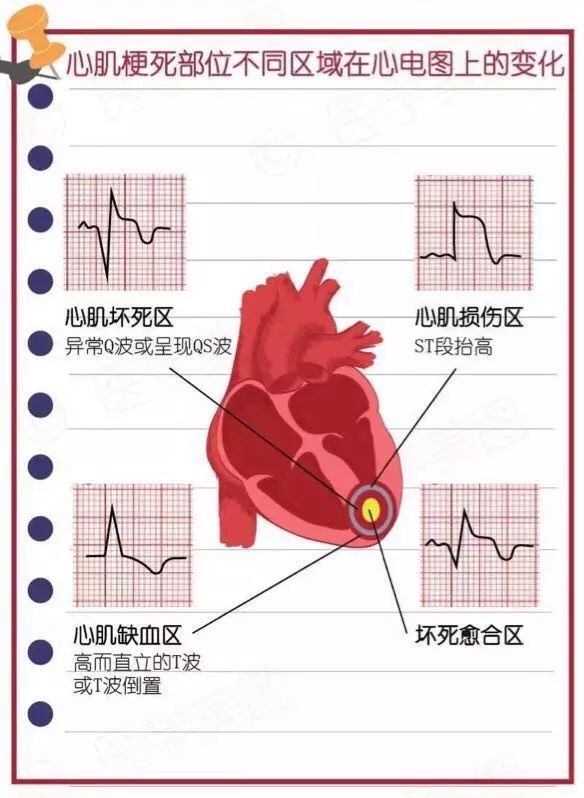
“缺血型”改变
冠状动脉急性闭塞后,最早出现的变化是缺血性T波改变。通常最早出现在心内膜下肌层,使对向缺血区的导联出现高而直立的T波,若缺血发生在心外膜下肌层,则面向缺血区的导联出现T波倒置。缺血使心肌复极时间延长,引起QT间期延长。
“损伤型”改变
随着缺血时间延长,缺血程度进一步加重,主要表现为面向损伤心肌的导联出现ST段抬高。
“坏死型”改变
进一步的缺血导致细胞变性坏死,坏死的心肌细胞丧失电活动,该部位心肌不再产生心电向量,而正常健康的心肌细胞仍照常除极,致使产生一个与梗死部位相反的综合向量。由于心肌梗死主要发生于室间隔或左心室壁心肌,往往引起起始0.03s除极向量背离坏死区,所以“坏死型”图形改变主要表现为面向坏死区的导联出现异常的Q波(时限≥0.03s,振幅≥1/4R)或呈QS波。一般认为:梗死的心肌直径>20~30mm或厚度>5mm才可产生病理性Q波。
临床上,当冠状动脉某一分支发生闭塞,则受损伤部位的心肌发生坏死,直接置于坏死区的电极记录到异常Q波或QS波;靠近坏死区周围受损心肌呈损伤型改变,记录到ST段抬高;而外围受损较轻的心肌呈缺血型改变,记录到T波倒置。若上述3种改变同时存在,则急性心肌梗死的诊断基本确立。
心电图可以明确心梗的部位
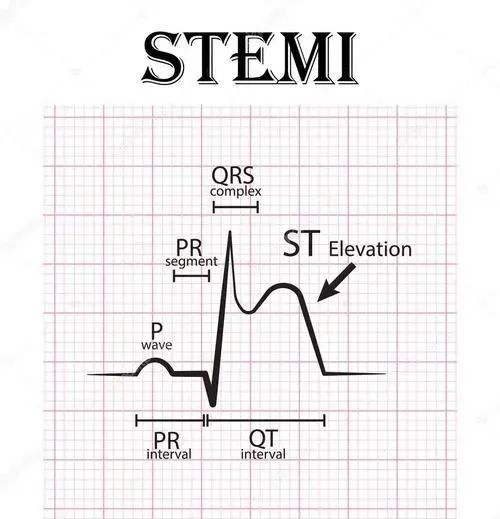
其中,ST段的变化最有意义,并依此分为ST段抬高型心梗(STEMI)和非ST段抬高型心梗(NSTEMI)。在此,我们主要讨论心电图在STEMI定位诊断及其意义。
根据心电图导联出现ST段抬高的部位,可分为前间壁心梗(V1-V3导联)、前壁心梗(V3-V5导联)、前侧壁心梗(V5-V7导联)、广泛前壁心梗(V1-V5、aVL、I导联)、高侧壁心梗(aVL、I导联)、下壁心梗(II、III、aVF导联)、后壁心梗(V7-V9导联)、右室心梗(V3R-V5R)。
一般来说,前壁心梗的面积较大,单纯的下壁、后壁、高侧壁梗死面积较小。梗死累及的导联数越多,梗死范围就越大,病人的预后也越差。
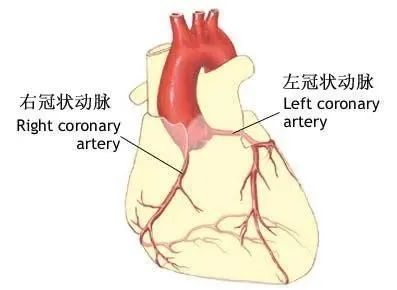
心电图与冠状动脉分布
根据冠状动脉的分布特点又可分为右优势型(左室后间隔、下壁由右冠状动脉供血)、左优势型(左室后间隔、下壁由左冠状动脉回旋支供血)和均衡型(左室后间隔由右冠状动脉供血,左室下壁即膈面由左冠状动脉回旋支供血)。
为便于描述,按某个壁及其与其他壁之间的关系分别定义为“本壁”、“邻壁”和“对壁”。
例如,下壁可以由右冠状动脉、回旋支和右冠状动脉三支冠状动脉供血,所以本壁为下壁时,其导联ST段抬高的顺序对诊断很有价值,III导联更多位于右冠状动脉供血区,II导联更多位于回旋支的供血区,而aVF则位于其间下壁导联中。其次为高侧壁、后壁、前间壁。
如本壁为后壁,邻壁为下壁或者前侧壁、高侧壁。本壁ST段抬高合并邻壁ST段明显压低,提示病人除了梗死以外,可能存在严重缺血,也是预后不好的标志。
急性心梗相关闭塞动脉的快速定位
1、本壁导联处于比较明确的单一冠状动脉分布区域,可以直接作出梗死相关动脉的判断。比如前壁、广泛前壁心梗,提示梗死的相关血管为前降支;右室梗死高度提示右冠状动脉病变。
2、对于本壁处于两支或三支冠状动脉供血的重叠或交叉区域,需要按照上述3步法进行判断。
比较特殊,相当于前降支+回旋支的闭塞,临床上病人的病情往往比较危重,表现为STEMI合并低血压、休克、反复室性心律失常、房室阻滞或室内阻滞。
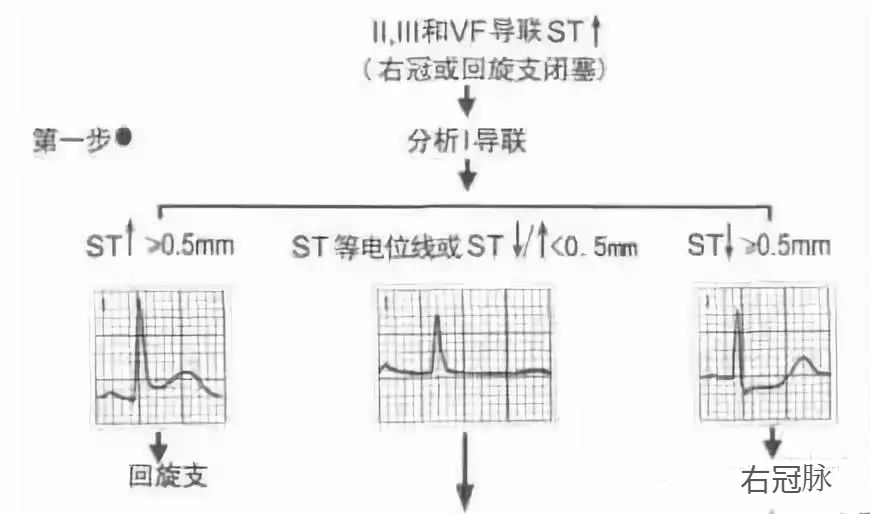
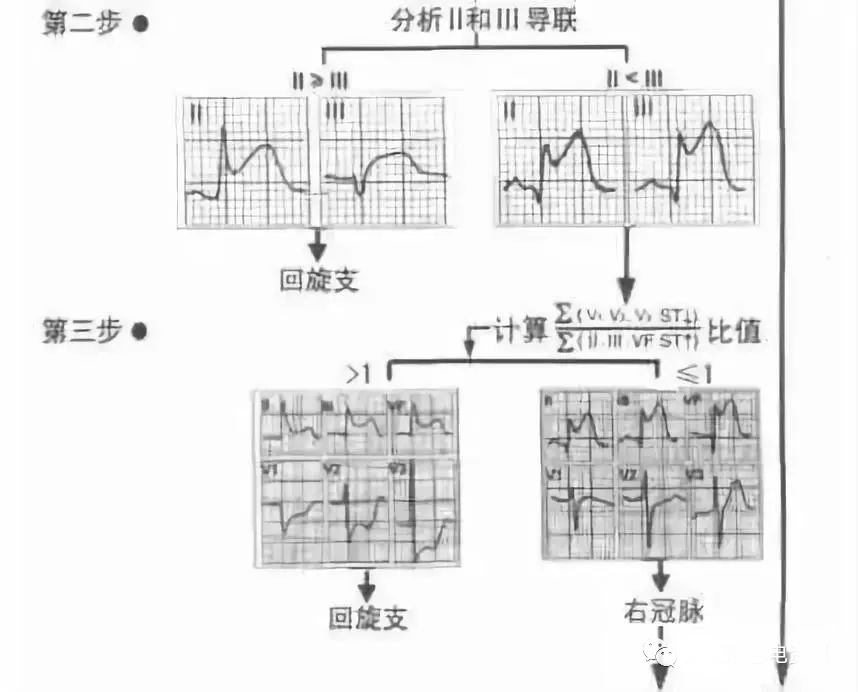
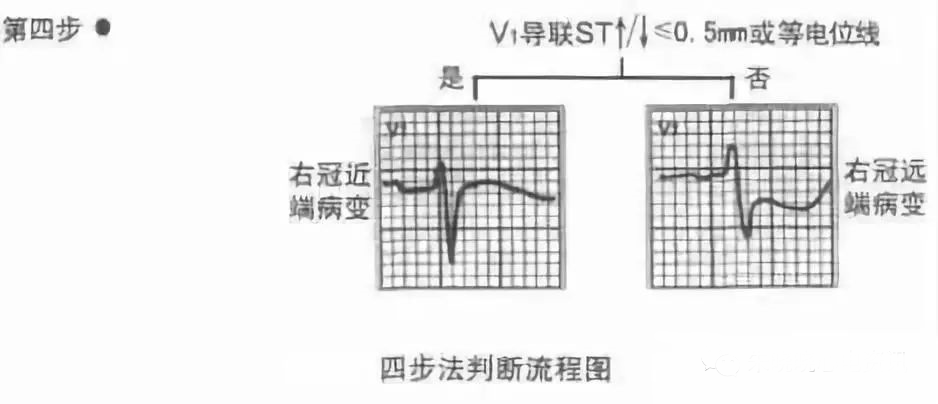
STEMI心电图快速定位的临床意义
对于掌握心电图快速定位的心血管介入医师,可以针对初步判断梗死相关血管,便于快速、针对性的介入治疗。