

全文目录

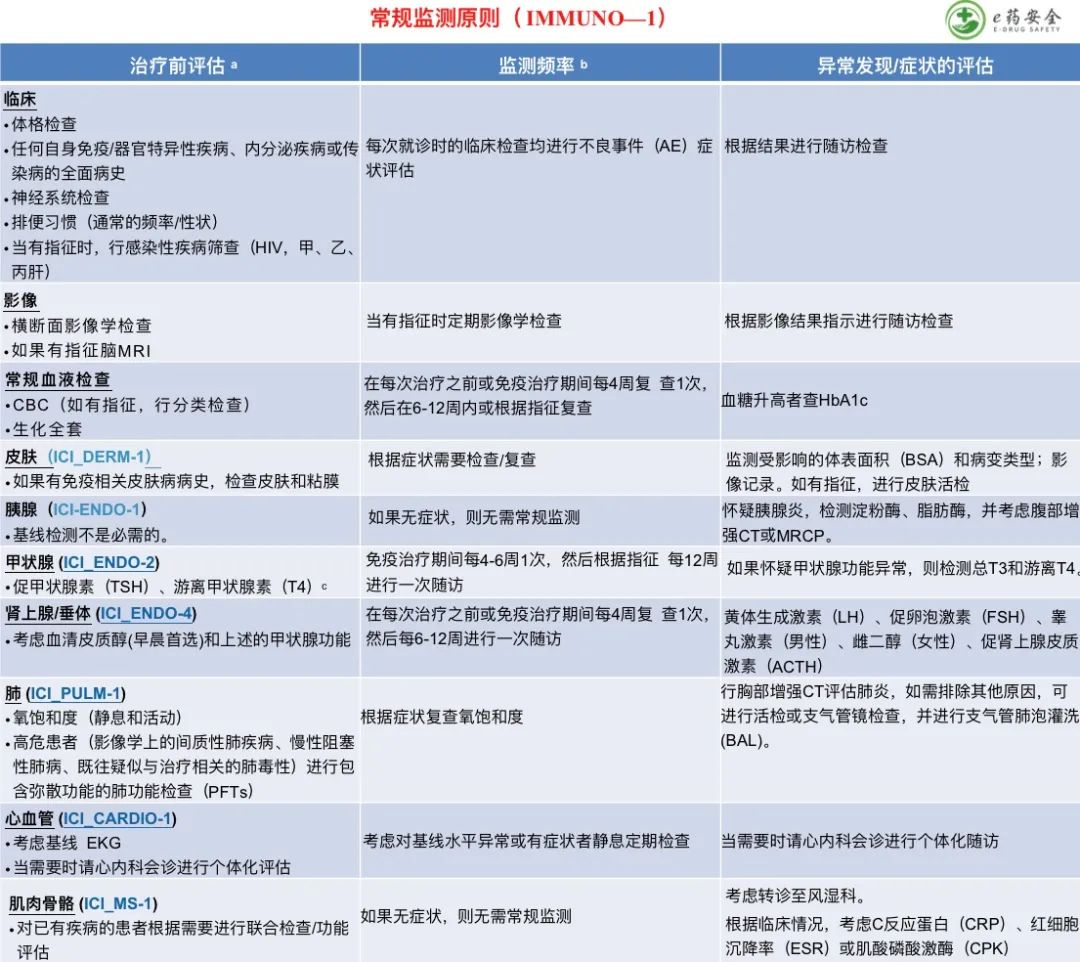
a.在开始治疗之前,应就免疫相关不良事件(irAEs)的预警症状和体征对患者和护理人员提出忠告。参见免疫治疗患者的宣教原则 (IMMUNO-B)。对于COVID-19,参见NCCNCOVID-19资源页面。
b.对于联合免疫治疗方案的患者可能需要更密切的监测。有关监测建议,请参阅每个免疫治疗药物的处方信息。
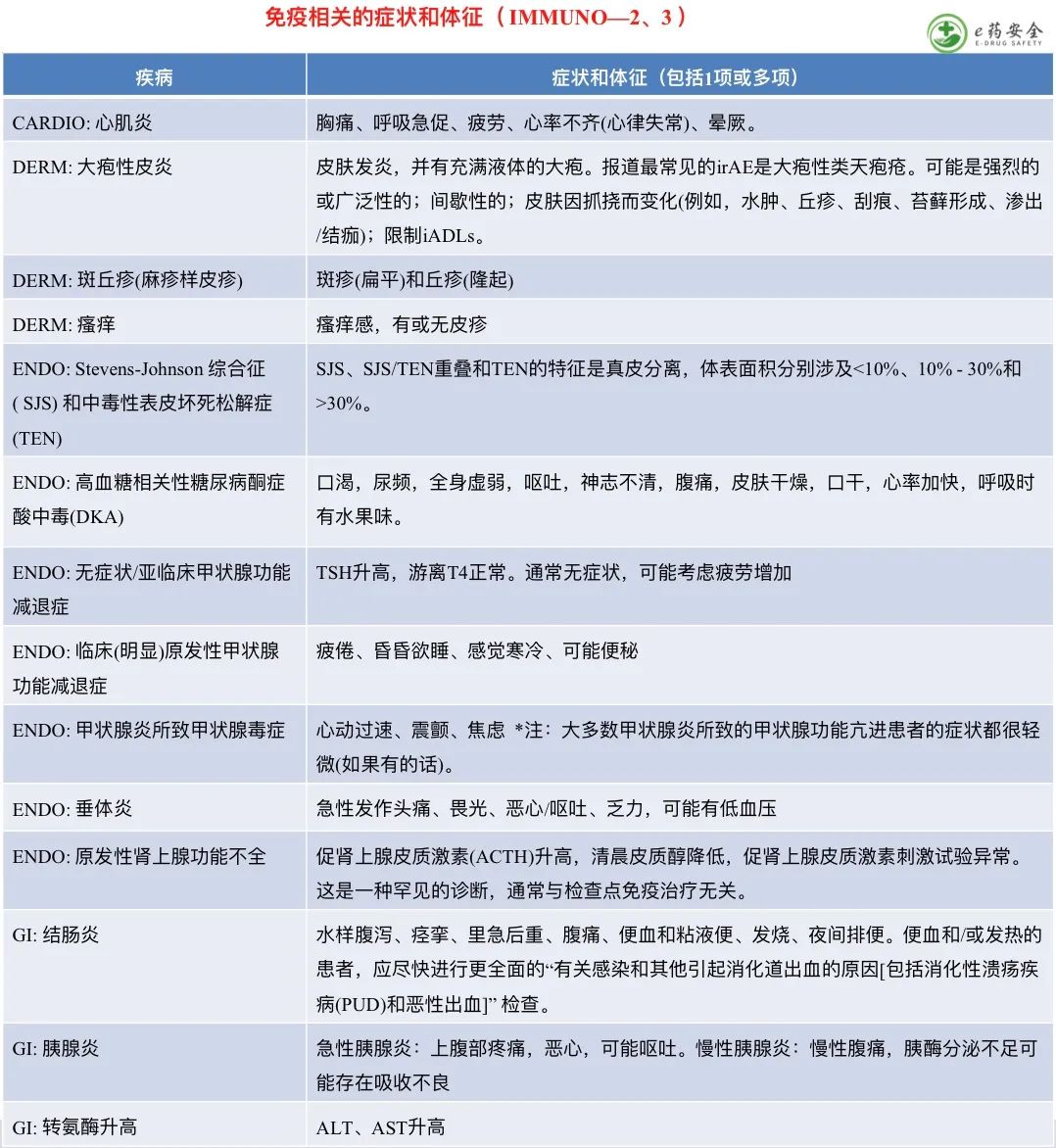

脚注:
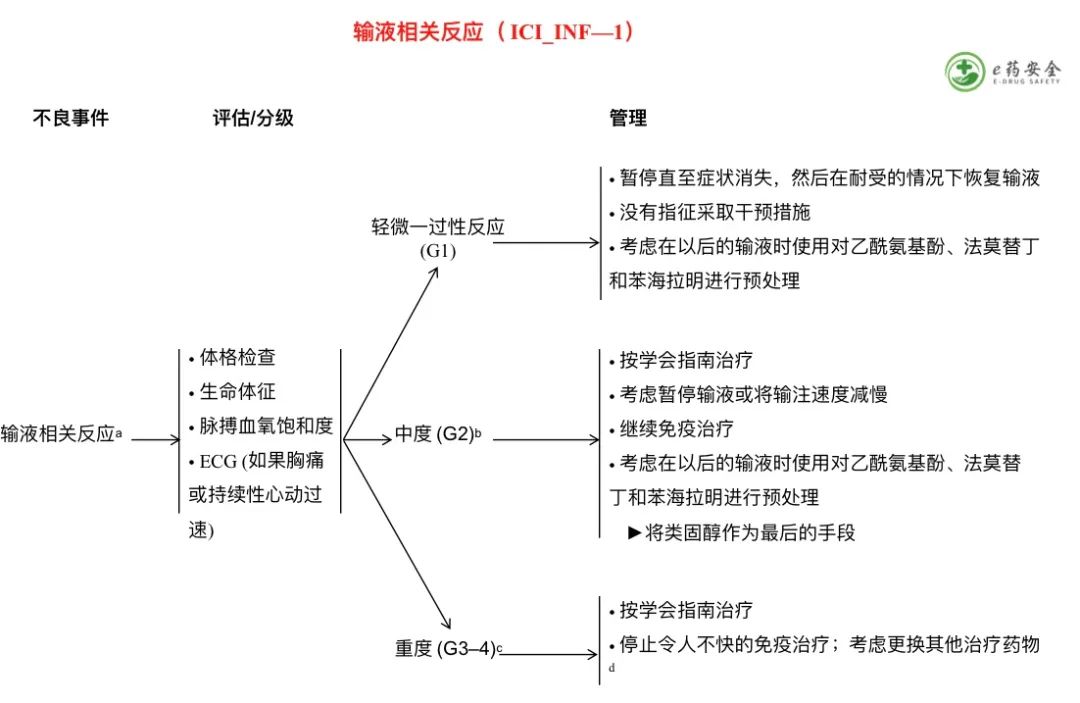
a. 症状包括:发热/畏寒/寒颤、荨麻疹/瘙痒、血管性水肿、潮红/头痛、高血压、低血压、呼吸短促、咳嗽/喘息、低氧血症、头晕/晕厥、出汗和关节痛/肌痛。参阅每种免疫治疗药物的处方信息,以获得预防输液反应的预处理用药推荐。
b. 有指征中断治疗或输注,但对症治疗(如抗组胺药、对乙酰氨基酚、NSAIDS、麻醉剂、静脉注射[IV]液)能快速缓解;有在用药前24小时内预防性用药的指征。
c. 时间延长(如,对于对症用药和/或短暂中断输液不能快速缓解);初步改善后症状重现。有指征住院治疗;致命性后果;紧急干预。
d. 如果在接受PD-L1抑制剂的患者中出现了对标准治疗耐药的输注反应,则考虑改用PD-1抑制剂进行后续治疗。目前还没有数据来指导替代免疫检查点抑制剂(ICIS)的使用。

a. 心肌炎症状是非特异性的。这种情况很罕见,但可能很严重,病因上不是病毒感染所致,与肌炎/重症肌无力相关,在联合治疗中更常见。在死亡病例中,死因为传导异常,而射血分数正常。
b. 这也可能与胸腺瘤有关。
c. 评估相关的肌炎。
d. 建议在基线时行血脂套餐检查来评估心血管风险,在基线时还需考虑使用肌钙蛋白和NTproBNP来识别风险增加的人群。
e. 没有免疫治疗相关性心肌炎特异性改变证据;推荐考虑其他原因引起的心肌炎。
f. 参见免疫抑制原则(IMMUNO-A)。
g. 参见免疫治疗再挑战原则(IMMUNO-C)。
h. 吗替麦考酚酯治疗(0.5-1g q12h)。
i. 总量应为2g/kg,按药品说明书分次给药。
j. FDA批准的生物类似药是英夫利昔单抗的合适替代品。
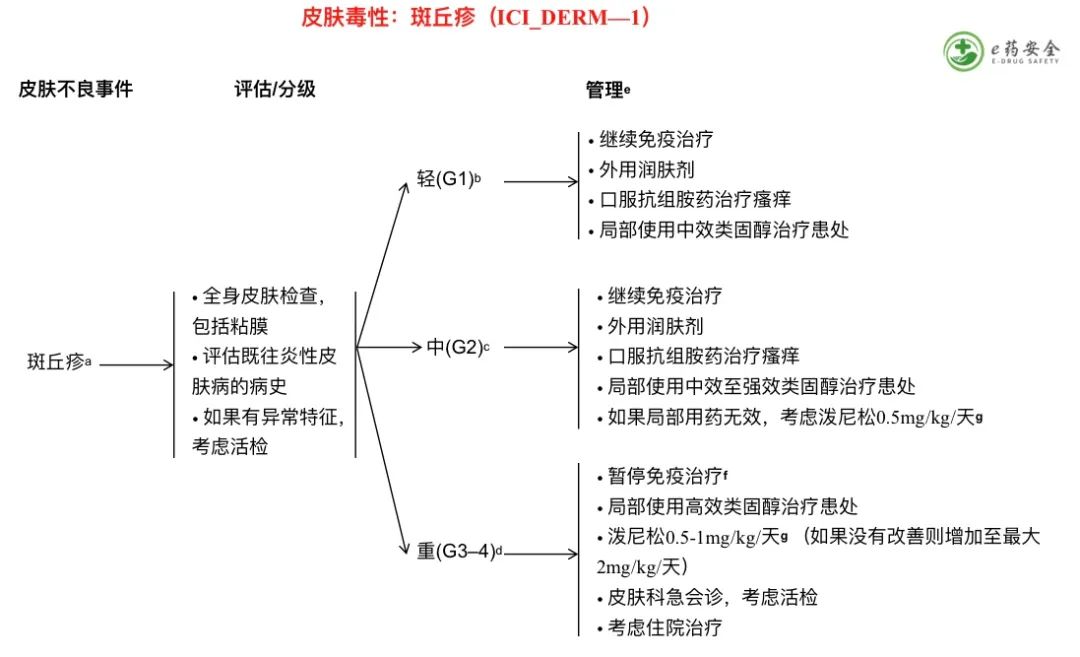
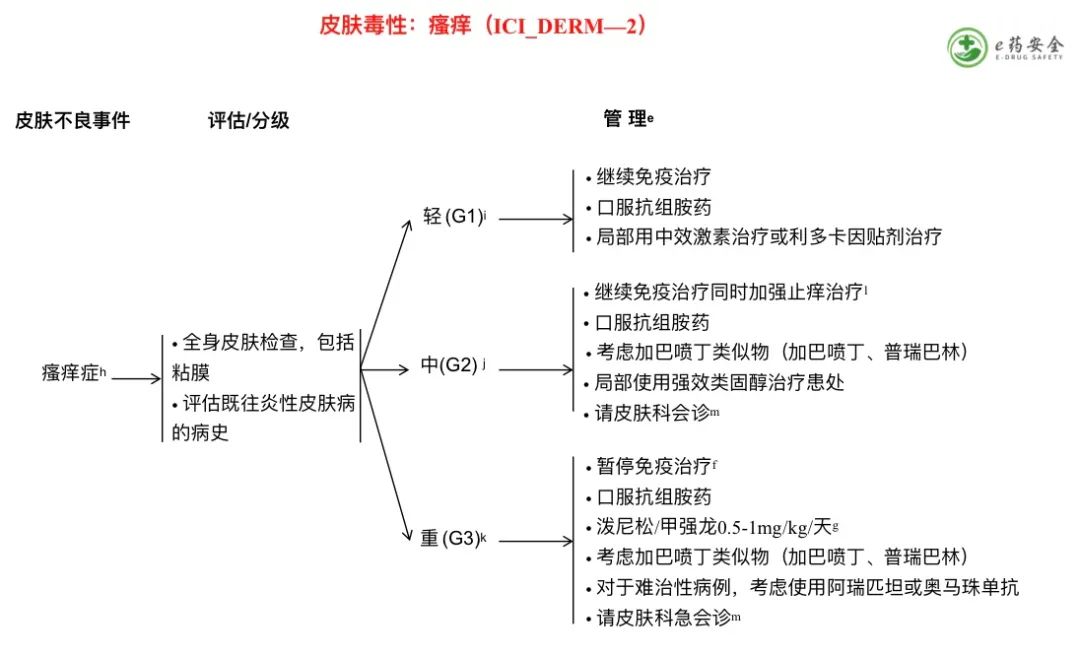
a. 以斑疹(扁平)和丘疹(突起)为特征。也称为麻疹样皮疹,是最常见的皮肤不良事件(AE)之一,经常影响上半身,向心性扩散,并可能与瘙痒有关。
b. 不到10%的体表面积(BSA)出现斑疹/丘疹,伴或不伴有症状(如瘙痒、灼烧、紧绷)。
c. 10%-30%的BSA出现斑疹/丘疹,伴或不伴有症状(如瘙痒、灼烧、紧绷);日常生活活动使用工具(iADL)受限。
d. 30%以上的BSA出现斑疹/丘疹,伴或不伴有症状;日常生活活动(ADL)中自我照顾受限。
e. 参见免疫抑制原则 (IMMUNO-A)。
f. 参见免疫治疗再挑战原则 (IMMUNO-C)。
g. 治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
e. 参见免疫抑制原则 (IMMUNO-A).
f. 参见免疫治疗再挑战原则(IMMUNO-C).
g. 治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
h. 特征表现为剧烈的瘙痒感。
i. 轻微或局限性。
j. 严重或广泛;间歇性;皮肤因抓挠而变化(如水肿、丘疹、脱皮、苔藓样变、渗出/结痂);ADL受限。
k. 严重或广泛;持续性;影响ADL中自我照顾或睡眠。评估血清IgE和组胺水平;对于组胺升高者考虑口服抗组胺药,对于IgE升高者考虑给予奥马珠单抗。
l. 在某些情况下考虑暂停免疫治疗。
m. 如果是门诊患者,考虑使用窄带UVB光疗。
e. 参见免疫抑制原则 (IMMUNO-A).
f. 参见免疫治疗再挑战原则 (IMMUNO-C).
g. 治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
j. 严重或广泛;间歇性;皮肤因抓挠而变化(如水肿、丘疹、脱皮、苔藓样变、渗出/结痂);ADL受限。
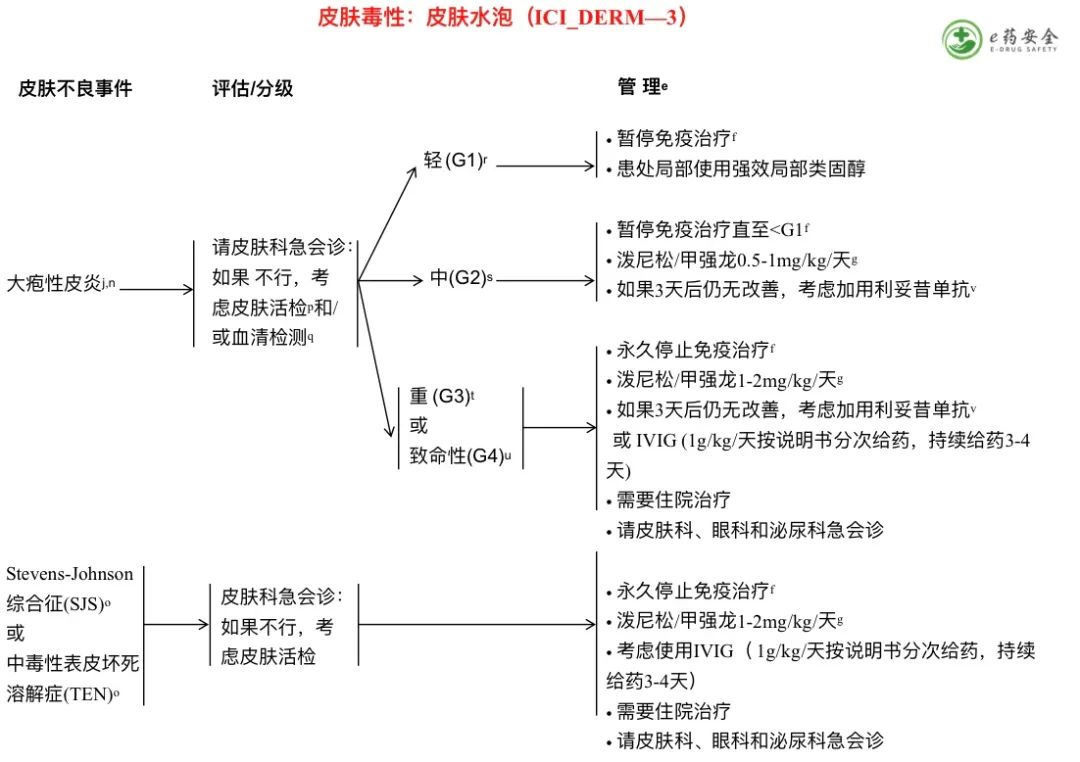
n. 特征为皮肤炎症和出现充满液体的大疱。报道的最常见的irAE是大疱性类天疱疮。
o. SJS、SJS/TEN重叠和TEN分别表现为真皮分离的体表面积<10%、10%-30%和>30%。该表现被被认为是影响皮肤和粘膜的超敏反应综合征。
p. 皮肤活检也可以在大疱周围完整的皮肤上进行。应该进行两次活检,其中一个样本要送检在生理盐水中进行直接免疫荧光检测。
q. 对于自身免疫/irAE相关的大疱性疾病,可以考虑进行以下血清学检查:大疱性类 天疱疮抗体、桥粒芯蛋白1,3(天疱疮)抗体、抗皮肤抗体或间接免疫荧光。
r. 无症状;水疱覆盖体表面积(BSA)<10%。
s. 水疱占BSA的10%-30%;有疼痛的水疱;日常生活活动使用工具(iADL)受限。
t.水疱超过BSA的30%;日常生活活动(ADL)中自我照顾受限。
u. 水疱超过BSA的30%;与体液或电解质异常有关;需要收住重症监护室(ICU)或烧伤病房治疗。
v. 利妥昔单抗1000mg 每2周1次,共2剂(同时与递减的糖皮质激素疗程联用),然后根据需要在 第12和18个月给与利妥昔单抗500mg维持治疗。
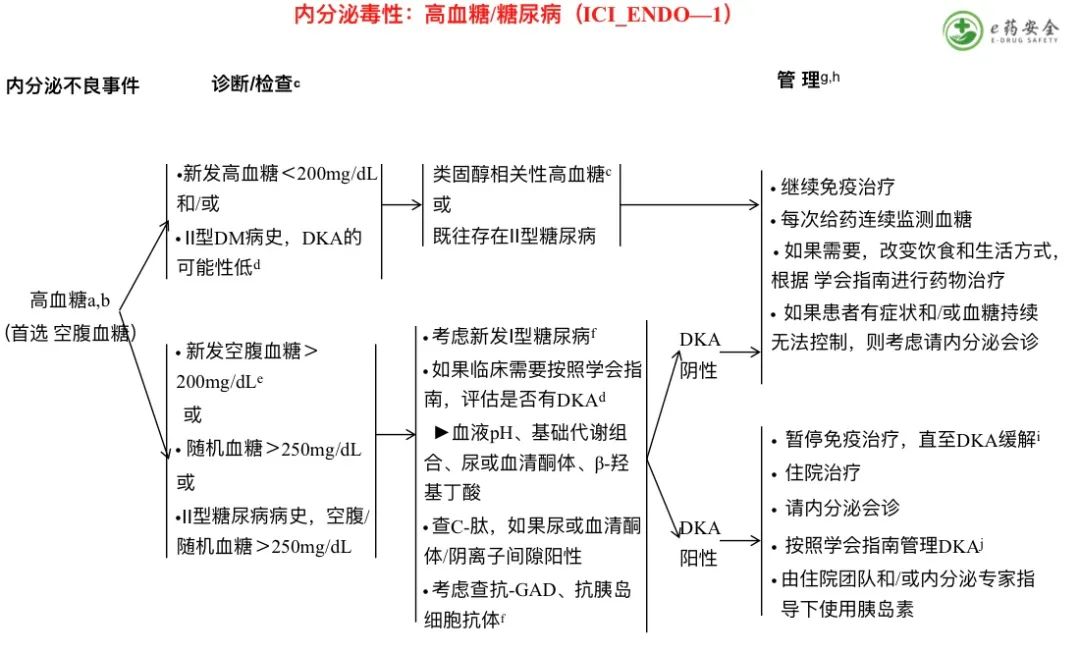
a. 空腹血糖< 200mg /dL应根据国家/机构指南和/或由患者的初级保健医生(PCP)或内分泌科医生管理。
b. 考虑检测HgA1c。
c. 大剂量皮质类固醇可诱发或加剧高血糖。如有症状和/或持续不受控制,考虑转到内分泌科给予适当的处理。
d. 糖尿病酮症酸中毒(DKA)的症状可能包括过度口渴、尿频、全身无力、呕吐、神志不清、腹痛、皮肤干燥、口干、心率加快、呼吸时出现水果味。
e. 对于血糖水平>200mg/dL(通常为300-500mg/dL)的重症/表现不适的患者,提示应立即/紧急评估DKA。
f. 发生Ⅰ型糖尿病的情况罕见,但如果不提供胰岛素治疗则可能危及生命。一旦确诊为新 的I型糖尿病,应由内分泌团队指导下进行管理和监测。可能不存在自身抗体。
g. 评估胰腺外分泌功能不全的体征/症状,并在必要时补充治疗。
h. 没有足够的证据表明皮质类固醇可以逆转免疫治疗诱导的I型糖尿病,并且可能使血糖控制更复杂。
i. 参见免疫治疗再挑战原则(IMMUNO-C)。
j. 学会指南包括但不限于:静脉输液±补钾、静脉输注胰岛素、每小时监测血糖、血清酮体、血液pH和阴离子间隙。
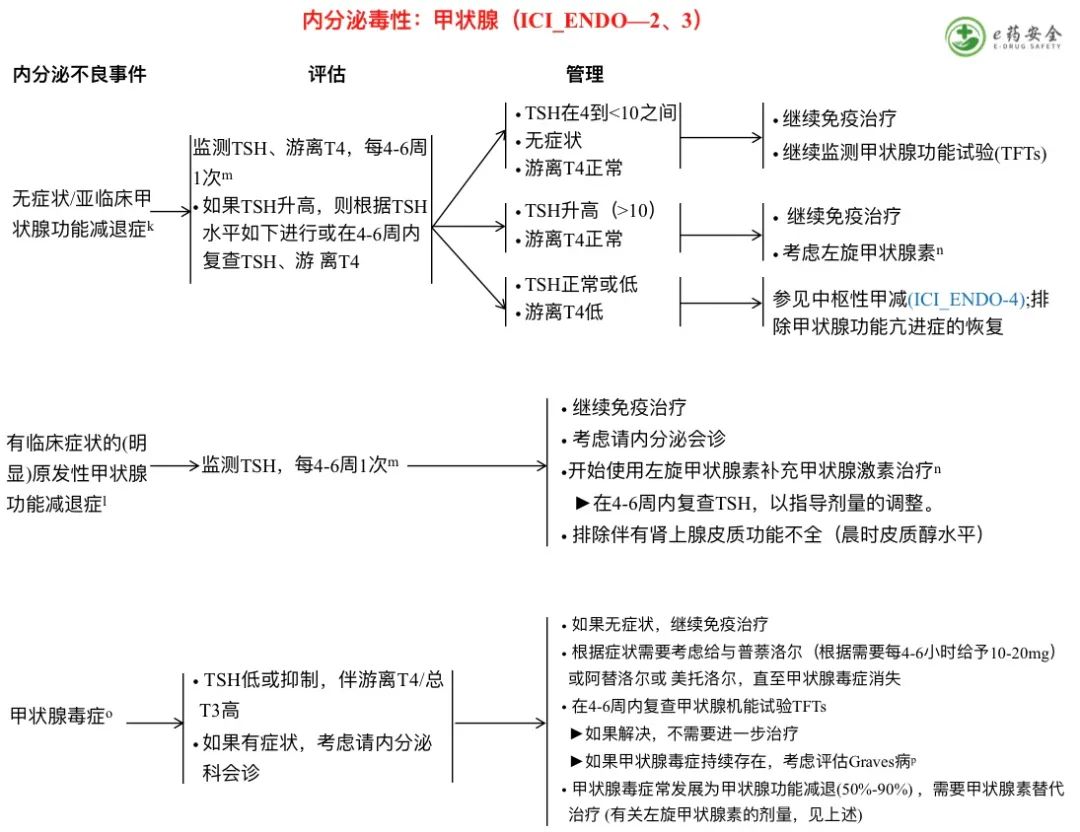
k. TSH升高,游离T4正常。
l. TSH升高(>10)、游离T4低,有临床症状。
m. 对于基线甲状腺功能无异常或无症状的患者,如有指征,可将甲状腺功能检测间隔延长到每12-18周。
n. 左旋甲状腺素1.6μg/kg 口服 qd,目标是使TSH达到参考范围或适合某个年龄段的范围;对甲状腺补充敏感的患者群体(例如,老年人群或有合并症的患者),可以减量10%以避免发生甲亢。对于TSH>10、游离T4低的年轻健康患者,完全替代剂量估计为1.6mcg/kg 。对于老年患者、冠心病(CAD)患者和/或根据医生的建议,该剂量可以减少10%或更多。另外,对于老年患者或有伴发疾病(包括冠心病)的患者,也可以考虑开始剂量为50-100mcg ,并在4-6周后随访TSH水平,并进一步调整剂量,以达到参考范围内的TSH。对于亚临床甲状腺功能减退症和/或老年患者或潜在CA、TSH>10且游离T4正常的患者,治疗方案可能包括上述剂量选择;或者,由于这些患者甲状腺功能完好,大多数情况下可以考虑经验性补充左旋甲状腺素剂量~50-100 mcg,而不是基于体重的剂量。
o. 确定为TSH抑制可能表现为:a)如果游离T4正常,则为亚临床;b)如果游离T4高,则有临床表现。TSH抑制(<0.01)大多是由于一过性或进行性无痛性甲状腺炎所致。大多数甲状腺功能亢进症患者都没有症状。症状,如果存在,可能包括心悸,怕热,烦躁或焦虑,轻微震颤,和/或体重减轻。考虑检测甲状腺自身抗体(如抗甲状腺过氧化物酶(TPO)和抗甲状腺球蛋白(TG)),但与检查点抑制剂甲状腺炎的相关性仍不清楚。
p. 检查点免疫治疗的甲状腺毒症通常持续4-6周。持续性甲状腺功能亢进症患者可考虑检测促甲状腺激素受体抗体(TRAb)或促甲状腺免疫球蛋白(TSI)或行甲状腺摄取扫描来评估Graves病。
i. 参见免疫治疗再挑战原则 (IMMUNO-C)。
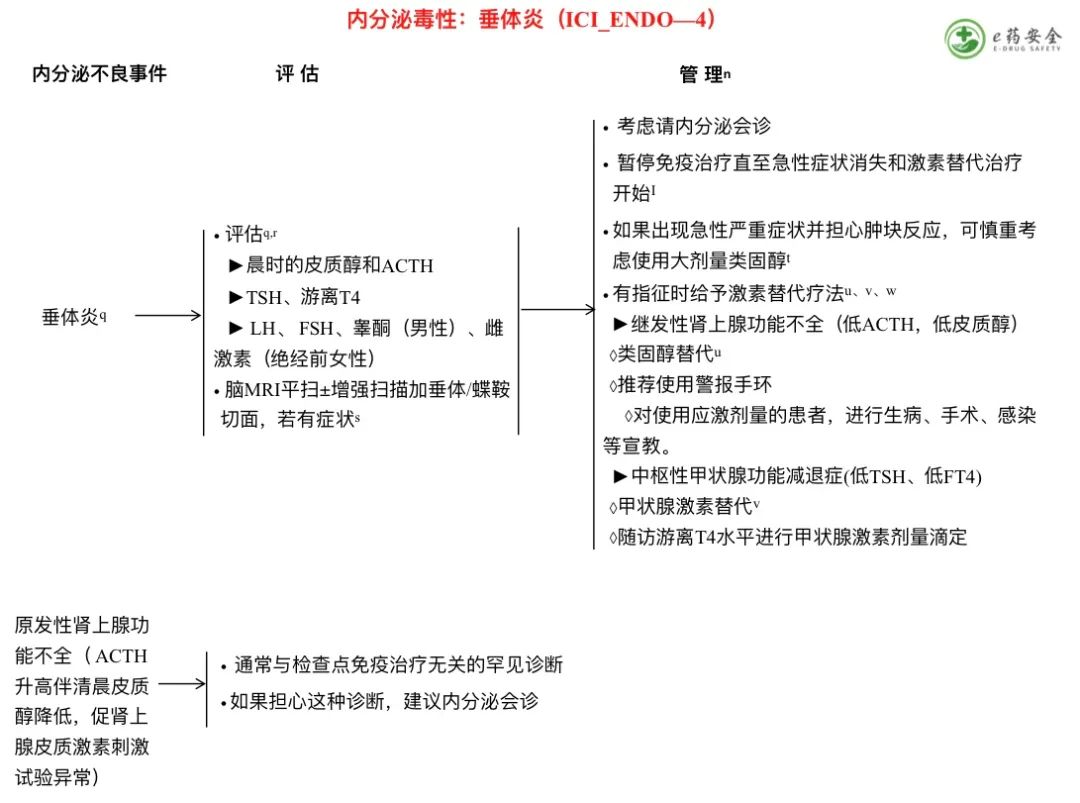
q. 垂体炎可能会出现头痛、头晕、恶心/呕吐、食欲减退和/或严重疲劳等症状。患者可能出现低血压、嗜睡或意识不清。实验室检查通常显示ACTH降低,皮质醇降低,有时还会出现血清钠降低或其他垂体激素异常。发生急性继发性肾上腺皮质功能不全时,促肾上腺皮质激素刺激试验是正常的,不应排除垂体炎。症状可以是急性的或亚急性的。
r. 如果患者有多尿/多饮且血清钠升高,考虑尿崩症的相关检查;但是,这非常罕见,只有少数病例报告,更多的是由于肿瘤转移。
s. 抗PD-1/PD-L1治疗的垂体炎在MRI上可能不像抗CTLA-4相关的垂体炎那样表现出典型的垂体增大和强化。
t. 如果出现严重的急性症状,如担心视交叉压迫或肿块效应,可以考虑使用大剂量类固醇(如泼尼松/甲强龙1mg/kg/天),直到症状消失(1-2周),然后迅速减至生理替代的剂量。一些研究表明,使用大剂量类固醇治疗垂体炎的患者死亡率增加。
u. 垂体损伤(或继发性肾上腺功能不全)的激素替代治疗应包括类固醇替代治疗。门诊患者一般以氢化可的松20mg/AM和10mg/PM作为起始剂量。氢化可的松替代治疗的进一步滴定最好由内分泌学家来指导。出现急性症状或住院的患者可能需要应激剂量的氢化可的松(例如,50mg q6-8h)和请内分泌会诊。患者可能需要终生生理性补充激素。
v.有关左旋甲状腺素剂量的信息,请参见ICI_ENDO-2中的临床(明显的)原发性甲状腺功能减退症。
w.对于中枢性腺功能减退症(低LH、低FSH和低性激素,不是由于潜在疾病引起的),如果没有其他禁忌症,可以考虑在男性补充睾酮、绝经前女性中补充雌激素。
a. 如果诊断性检查表明中枢性甲状腺功能减退 (ICI_ENDO-3)和/或中枢/继发性肾上腺皮质功能亢进(ICI_ENDO-4),请参阅相应页面以获取治疗推荐。
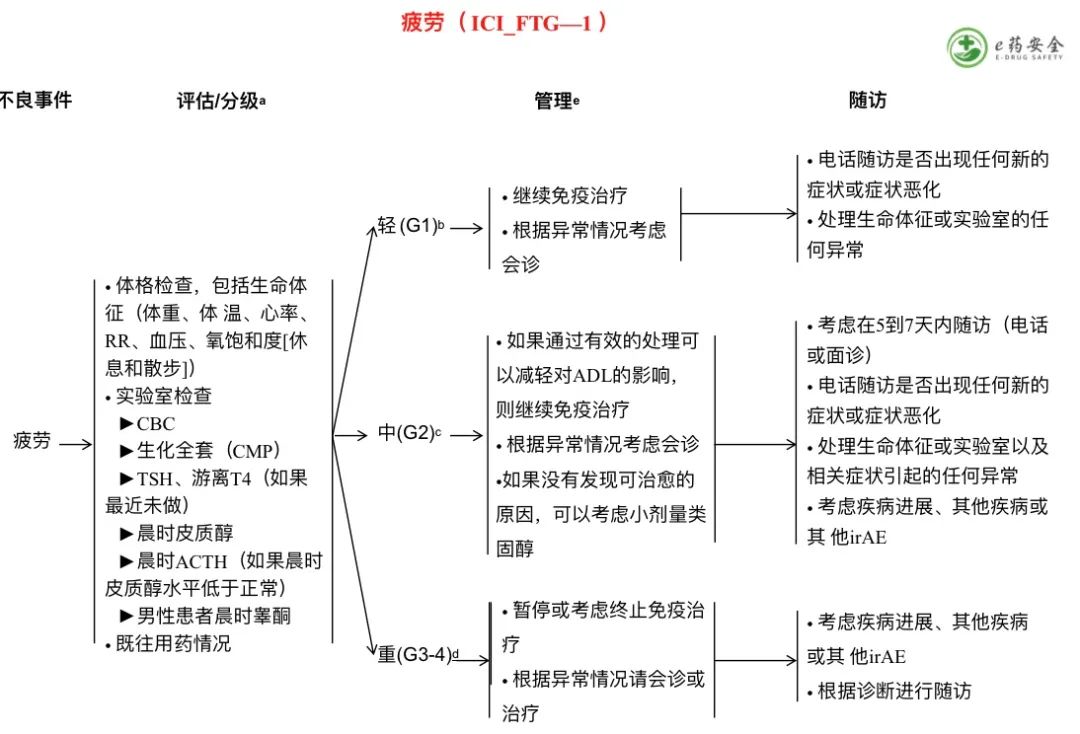
b. 休息后可以缓解。
c. 休息后不能缓解;日常生活能力(ADL)受限。
d. 休息后不能缓解,自我照顾受限。
e. 根据体征和实验室检查结果,处理可能包括水化、药物调整、宣教、饮食和睡眠卫生。如果症状与免疫治疗无关,请参阅《NCCN癌症相关疲劳指南》。

a. 症状包括:水样腹泻、痉挛、里急后重、腹痛、血便和粘液便、发热、夜间排便。血便和/或发热应及时进行更彻底的有关感染和其它胃肠道出血原因的检查,包括消化性溃疡病(PUD)和恶性肿瘤出血。
b. 在进行免疫相关不良事件(irAE)治疗之前,不必等待检测结果。
c. 如果乳铁蛋白阳性,强烈建议在出现症状的前两周内早期进行内窥镜检查或柔性乙状结肠镜活检。每两个月检查一次钙卫蛋白,监测趋势并指导治疗。恢复正常/阴性后停止治疗。
d. 排便每天超过基础水平,但少于4次且没有结肠炎症状。
e. 排便每天超过基础水平,4-6次、有结肠炎症状、不影响ADL。
f. 静脉注射类固醇是首选,因为口服可能会造成吸收障碍。
g. 排便每天超过基础水平,大于6次、有结肠炎症状、影响ADL、血液动力学不稳定、住院治疗、其他严重并发症(如缺血性肠病、穿孔、中毒性巨结肠)。
h. 参见免疫抑制原则(IMMUNO-A)。
i. 参见免疫治疗再挑战原则 (IMMUNO-C)。
j .如果进展,考虑进行粪便检测以排除感染性病因。
k. 如果乳铁蛋白或钙卫蛋白阳性,考虑行内镜检查。
l. 适时转换为泼尼松。
m. 治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。如果使用英夫利昔单抗或维多珠单抗,应尝试在4周内逐渐减少类固醇的使用,以最大程度地减少感染并发症。
n. 肿瘤坏死因子α(TNF-α)阻滞剂或整合素阻滞剂的治疗持续时间尚未明确定义;证据支持最多3次(第0、2和6周),并与降低复发率相关。复查内镜以评估内镜下愈合情况可能有助于指导结肠炎的治疗持续时间,但这不是必需的。参见免疫抑制原则(IMMUNO-A)。
o. 批准的生物类似药是英夫利昔单抗的合适替代品。
p. 在接受第一剂英夫利昔单抗或维多珠单抗之前应先进行结核试验检查。无需为等待检查结果而暂停治疗。
q.考虑用托法替尼治疗英夫利昔单抗或维多珠单抗难治性结肠炎(Esfahani K et al. N Engl J Med2020;382;2374-2375)
r. 根据机构的条件和专业知识,可考虑将粪便移植治疗免疫抑制剂难治性结肠炎。
h. 参见免疫抑制原则(IMMUNO-A)。
i. 参见免疫治疗再挑战原则 (IMMUNO-C)。
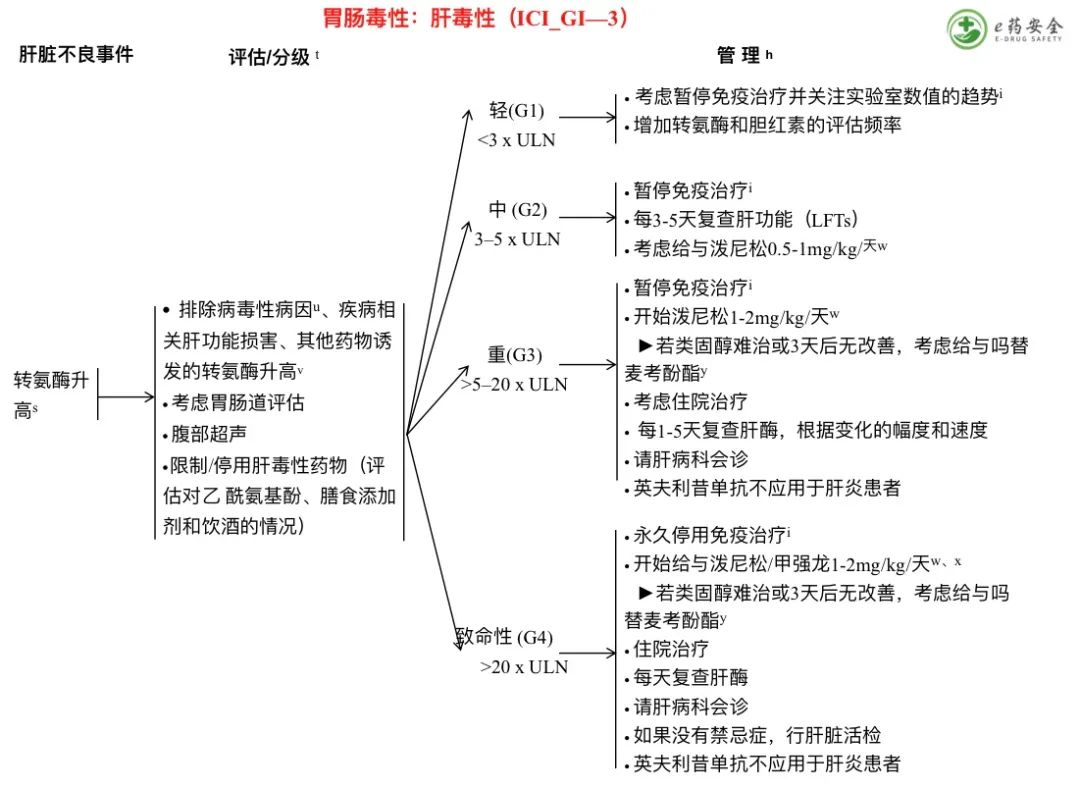
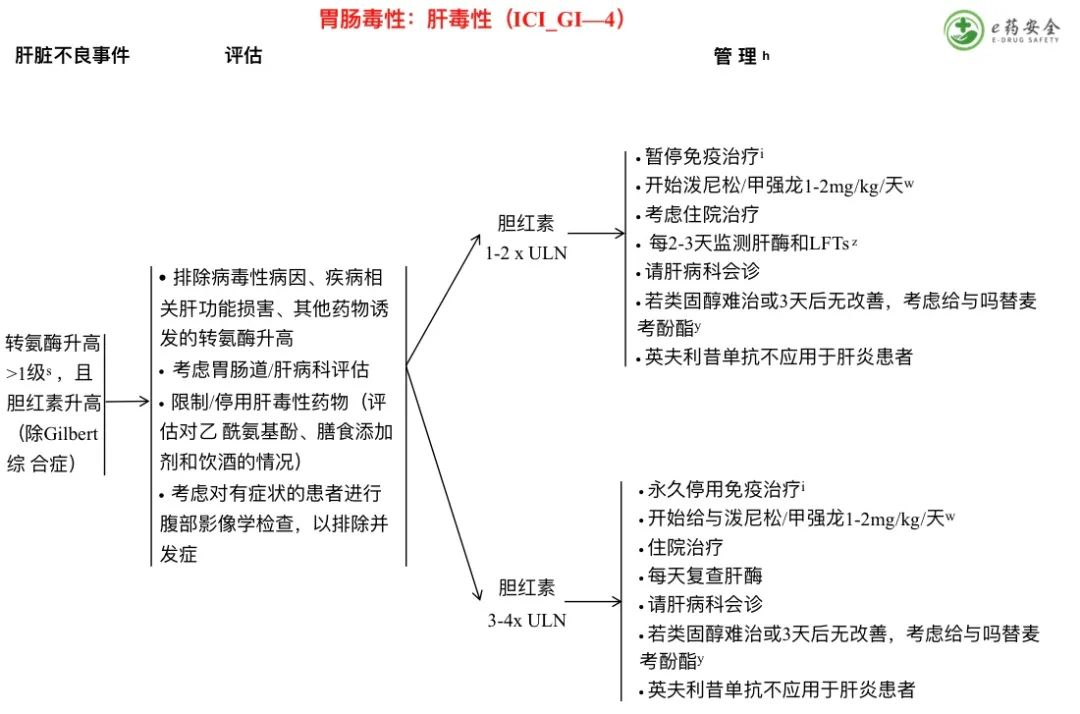
s. 丙氨酸转氨酶(ALT)和天冬氨酸转氨酶(AST)升高。
t. 在危及生命的转氨酶升高的情况下,在等待结果时考虑开始使用类固醇治疗。
u. 病毒性病因可能包括甲/乙/丙/戊型肝炎;巨细胞病毒;EBV;单纯疱疹病毒、VZV;HIV。
v.要考虑的实验室检查包括铜蓝蛋白、α-1-抗胰蛋白酶、铁蛋白、抗核抗体滴度、线粒体抗体M2、平滑肌抗体、肝/肾微粒体1型抗体、IgG、IgM、组织转谷氨酰胺酶IgA和IgG、TSH、铁和转铁蛋白。
w. 当肝酶显示持续改善或恢复至≤G1,开始逐渐减少类固醇的剂量,之后至少在1个月的时间内继续逐渐减量,并密切随访,以指导逐渐减量的时间。根据需要重新增加剂量。
x.考虑在开始使用类固醇的早期同时使用吗替麦考酚酯。
y. 吗替麦考酚酯治疗(0.5-1g q12h)可考虑用于尽管给与大剂量类固醇但仍表现为持续性重型肝炎的患者。当LFTs改善到≤1级时,并在类固醇减量完成后,考虑同时停用吗替麦考酚酯。
z. AST、ALT、胆红素、CMV、CBC和凝血因子。
i. 参见免疫治疗再挑战原则 (IMMUNO-C)。
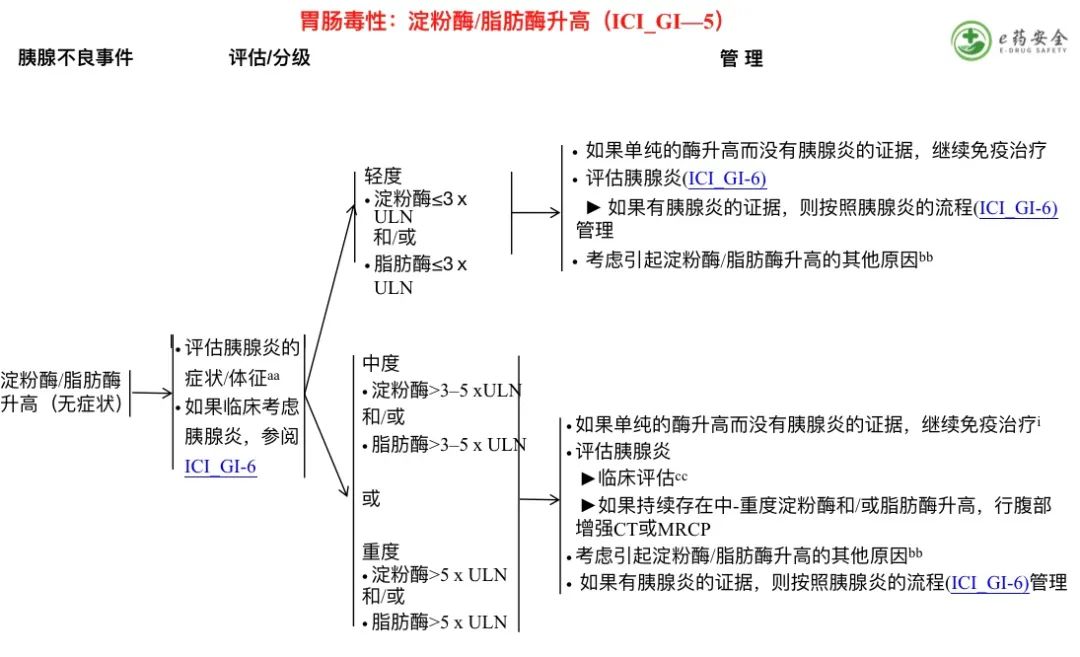
aa. 轻度胰腺炎的症状包括:恶心、腹胀、打嗝、腹痛或背痛。
bb. 炎症性肠病、肠易激综合征、肠梗阻、胃轻瘫、恶心/呕吐、药物、酒精、和/或糖尿病。
cc. 如果临床不怀疑胰腺炎的可能,则不必常规检测淀粉酶/脂肪酶评估。参见免疫检查点抑制剂的常规监测原则 (IMMUNO-1)。
h. 参见免疫抑制原则(IMMUNO-A)。
i. 参见免疫治疗再挑战原则 (IMMUNO-C)。
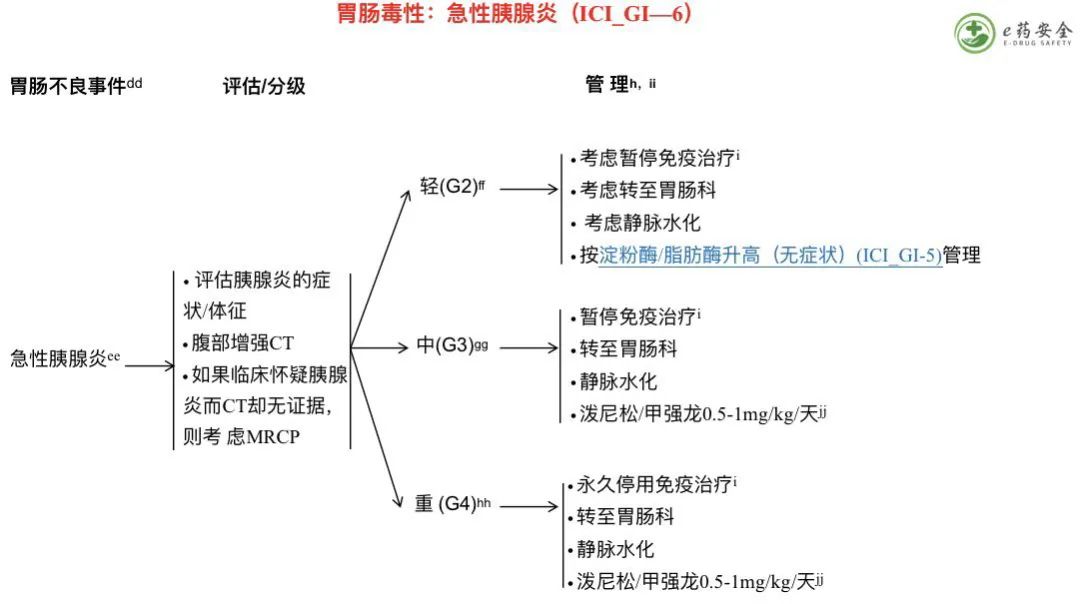
dd. 无需常规影像学监测潜在的胰腺炎。
ee.为具有急性胰腺炎症状和体征者提供标准化的医疗护理,包括住院、积极的液体复苏和疼痛控制。胰腺炎的管理和随访应由胃肠病科/胰腺专科医师指导。
ff. 无症状的淀粉酶/脂肪酶升高、或CT影像学表现、或临床表现考虑胰腺炎。临床怀疑胰腺炎需要考虑暂停免疫治疗(如:淀粉酶/脂肪酶>3 x ULN、或CT表现明显)。
gg. 有疼痛/呕吐症状并且淀粉酶/脂肪酶升高或CT表现提示胰腺炎。
hh. 具有胰腺炎特征(酶升高或CT表现),并伴有可能危及生命或血液动力学不稳定或需要紧急干预的指征。
ii. 评估胰腺外分泌功能不全的体征/症状和/或糖尿病,并在必要时行补充治疗。随着时间的推移进行随访以监测胰腺功能不全。
jj. 治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
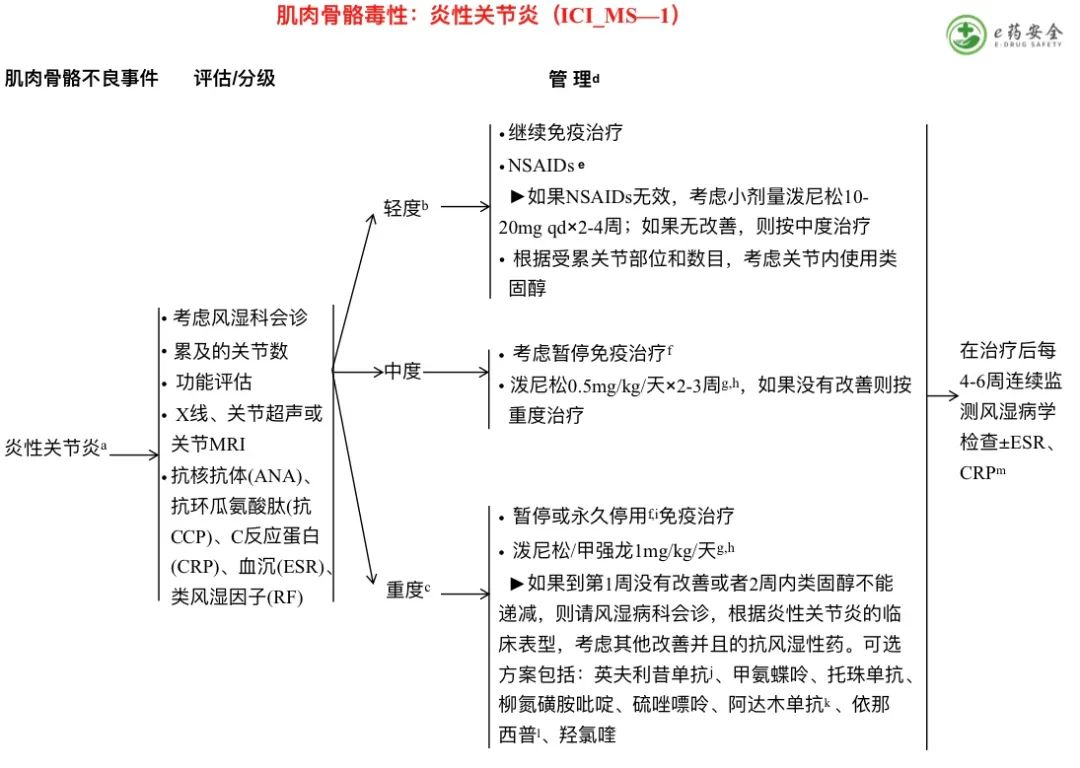
a. 临床症状:关节疼痛、肿胀;炎性症状:静息后僵硬、热敷改善。
b. 严重程度轻微或仅有1个关节受累。
c. ADLs受限,存在关节磨损。
d. 参见免疫抑制原则(IMMUNO-A)。
e.考虑其他非阿片类药物,如COX2抑制剂或加巴喷丁/普瑞巴林。
f. 参见免疫治疗再挑战原则(IMMUNO-C)。
g .治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
h. 如果需要长期使用类固醇,参见IMMUNO-A。
i. 如果重复给药后关节炎恶化到日常活动受限或患者生活质量严重受损的程度,则考虑停止免疫治疗。
j. FDA批准的生物类似药是英夫利昔单抗的合适替代品。
k. FDA批准的生物类似药是阿达木单抗的合适替代品。
l. FDA批准的生物类似药是依那西普的合适替代品。
m. 如果在开始治疗时ESR、CRP升高,考虑用作疗效监测指标。
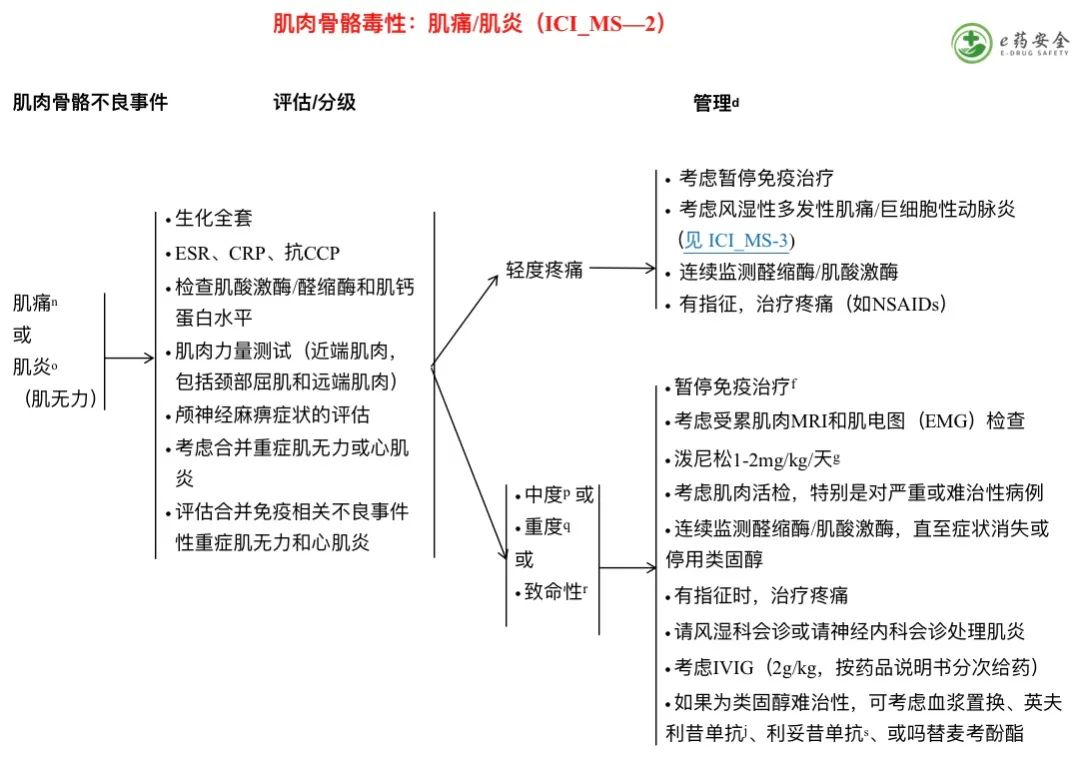
d. 参见免疫抑制原则(IMMUNO-A)。
f. 参见免疫治疗再挑战原则(IMMUNO-C)。
g .治疗直至症状改善至≤1级,然后在4-6周内逐渐减量。
j. FDA批准的生物类似药是英夫利昔单抗的合适替代品。
n. 肌痛是一种以肌肉或肌肉群引起的明显不适感为特征的病症。
o. 肌炎是一种以骨骼肌炎症和/或无力为特征的疾病。
p. 中度疼痛伴有无力或肌酸激酶或醛缩酶升高;ADLs中自我照顾受限。
q . 对于肌痛,中度疼痛伴有无力;疼痛使工具性日常生活活动受限。肌炎,无力伴或不伴疼痛;日常生活活动中自我照顾受限。
r. 仅适用于肌炎;如有指征,紧急干预。
s. FDA批准的生物类似药是利妥昔单抗的合适替代品。
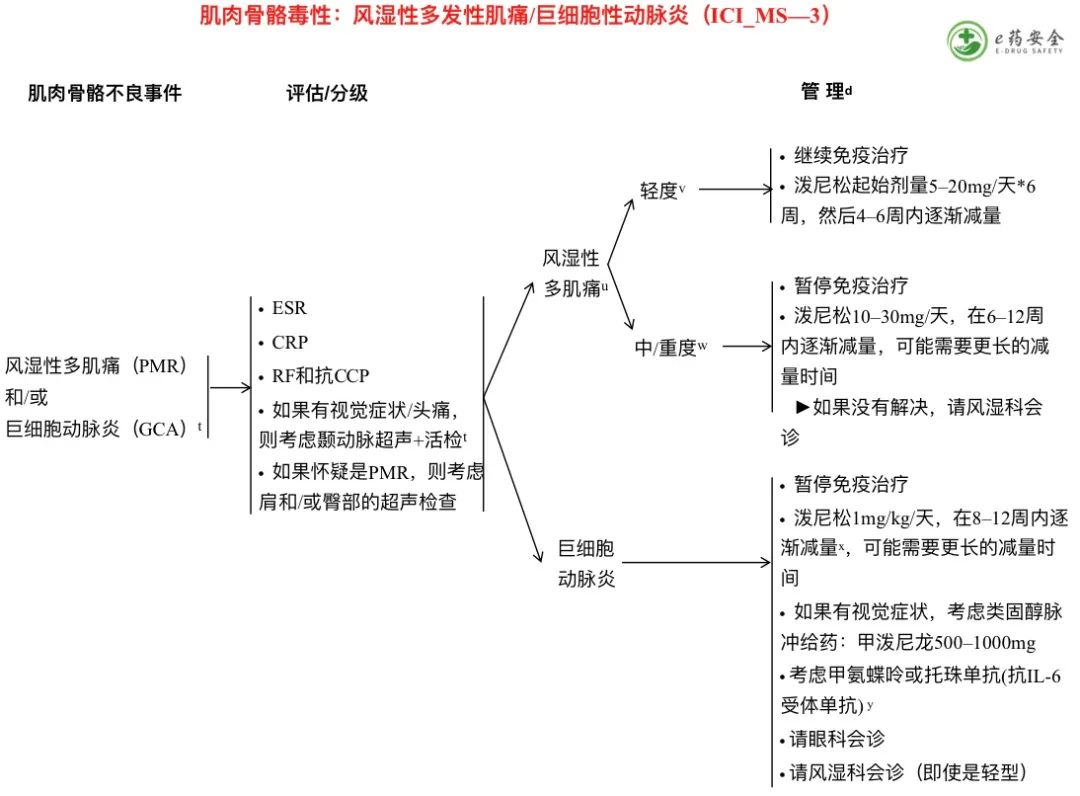
d. 参见免疫抑制原则(IMMUNO-A)。
t. GCA症状:视觉症状、头痛、头皮触痛、颌跛。
u. Calabrese C, Kirchner E, Kontzias K,et al. Rheumatic immune-related adverse events of checkpoint therapy forcancer: case series of a new nosologicalentity.RMD Open 2017;3:e000412; Calabrese C, Cappelli LC, Kostine M, et al. Polymyalgiarheumatica-like syndrome from checkpoint inhibitortherapy: case series and systematic review of the literature. RMD Open2019;5:e000906.
v. 轻微疼痛和/或僵硬,日常生活活动能力不受限。
w. 疼痛和/或僵硬,日常生活中使用工具或自我照顾受限。
x.巨细胞动脉炎患者减量需要更慢。GoldsteinBL, Gedmintas L,Todd DJ. Drug-associated polymyalgiarheumatica/giantcell arteritisoccurring in two patients after treatment with ipilimumab, an antagonist of CTLA-4. Arthritis Rheumatol2014;66:768-769; Micaily I, Chernoff M.An Unknown Reaction to Pembrolizumab:Giant Cell Arteritis. AnnOncol.2017;28:2621-2622, Calabrese LH, Calabrese C, Cappelli LC. Rheumatic immune-related adverseevents from cancer immunotherapy. Nat Rev Rheumatol 2018;14:569-579.
y. Stone J, et al. New Engl JMed 2017:377:317-328.













