室性心律失常在临床上十分常见,包括室性早搏(简称室早)、室性心动过速(简称室速)、心室扑动(简称室扑)和心室颤动(简称室颤)。室性心律失常多发生于结构性心脏病和离子通道病患者,但在心脏结构正常的人群中也并非少见。患者的临床表现差异很大:有的可毫无症状;另一些则有明确的心悸、胸闷或黑矇,严重者甚至导致心脏性猝死(sudden cardiac death,SCD)。室性心律失常的发生机制为异常自律性增高、早期与晚期后除极所致的触发活动以及折返。
流行病学资料显示,室早在普通人群中的发病率为1%~4%;体表心电图筛查发现室早患病率约为1%,24 h或48 h动态心电图检测可高达40%~75%。无症状健康者的24 h动态心电图监测发现非持续性室速检出率为0~3%。近90%的持续性单形性室速(sustained monomorphic ventricular tachycardia,SMVT)发生在冠心病等结构性心脏病患者,仅10%发生在无结构性心脏病患者。持续性多形性室速(polymorphic ventricular tachycardia,PMVT)和室颤通常见于遗传性心律失常综合征患者,但目前尚无确切的统计数据。急性心肌梗死患者室颤发生率约为15%,其中80%的室颤发生在心肌梗死后6 h内;若室颤发生在慢性心肌缺血时,1年的复发率>30%。快心室率与多形性室速、室扑和室颤是SCD的主要原因,中国大陆年猝死人数可达54.4万。
由于种族和生活习惯等差异,中国人的室性心律失常疾病谱、伴随的相关基础疾病与欧美国家有所不同,但尚无证据表明我国城乡间室性心律失常的类型与伴存的基础疾病存在差异。值得提出的是,目前国内基层医院的医疗资源配备相对贫乏、医技力量较薄弱,在室性心律失常的治疗措施方面,尤其是一些较为复杂的非药物治疗手段,基层医院尚不能广为开展,需要转诊至上级医院。在中华医学会心电生理和起搏分会(Chinese Society of Pacing and Electrophysiology,CSPE)与中国医师协会心律学专业委员会(Chinese Society of Arrhythmias,CSA)的大力支持下,CSPE室性心律失常工作委员会组织国内相关专家,在《2020室性心律失常中国专家共识》基础上编写了《室性心律失常中国专家共识基层版》,期待该“共识基层版”有助于提高我国基层医院医生的室性心律失常诊断与治疗水平,促进基层医院对室性心律失常的防治更趋规范化,减少室性心律失常的危害,降低SCD风险。
本“共识基层版”中的专家建议推荐等级用Ⅰ、Ⅱa、Ⅱb和Ⅲ级来命名。Ⅰ级表示“推荐”,Ⅱa级表示“倾向推荐”,Ⅱb级表示“可以考虑推荐”,Ⅲ级表示“不推荐”。建议的证据级别分别用A、B和C表示,不同证据级别的依据为涉及参与研究的患者数量,是否为多中心、随机临床试验,或单中心、非随机临床试验,或缺少大规模试验数据甚或个案报道,或仅为专家共识的观点等。
室性心律失常的常用术语定义与分类见表1。
2.1 病因与危险分层
室早可见于心脏结构正常的个体,但更常见于各种结构性心脏病如冠心病、心肌病、心脏瓣膜病和遗传性心律失常综合征患者。精神紧张、过度劳累,以及不良生活方式如过量烟、酒、咖啡等可诱发室早。其他如洋地黄类药物、奎尼丁、三环类抗抑郁药物中毒,电解质紊乱(低钾血症、低镁血症)等也可导致室早的发生。
严重的结构性心脏病、心功能不全、遗传性心律失常综合征患者的室早,以及有猝死或晕厥家族史、明显低钾血症和合并持续性室速患者的室早等属高危室早。运动试验中,若室早患者出现多形性或持续性室速,则预示有较高风险。
室早的临床表现差异很大,许多患者无明显临床症状。相关症状包括心悸、胸闷、心跳停搏感,部分患者有乏力、气促、头晕、黑矇,甚至可诱发心绞痛。
室早诊断主要依据心电图与动态心电图。标准12导联心电图上的室早形态有助于判断室早的起源部位,动态心电图可记录一定时间段的室早总数、昼夜不同时间段的室早分布情况及其与运动的关系。运动试验有助于室早患者的病因诊断及其风险评估。
频发室早(24 h室早负荷≥总心搏数的15%)可导致心脏扩大、心功能下降,室早根除或明显减少后心功能改善、心脏扩大逆转,在排除其他原因或其他类型的心肌病后,可诊断为室早心肌病。
对于心脏结构和功能正常、室早负荷<10%或室早<10 000次/24 h的无症状低危患者,通常无须治疗。告知患者室早的良性特征,消除其顾虑,避免过量饮酒、浓茶或咖啡等。对于可逆性因素如低钾血症、感染等应积极纠正。
无结构性心脏病室早患者,可选择β受体阻滞剂、美西律、普罗帕酮或非二氢吡啶类钙通道阻滞剂维拉帕米。对于结构性心脏病室早患者,可应用β受体阻滞剂或美西律治疗,普罗帕酮不应用于冠心病心肌梗死等患者。对上述药物治疗无效的室早可选择索他洛尔,应用时需注意心率、血压和QT间期。由于胺碘酮长期应用的不良反应较明显,一般不推荐用于室早患者。
中成药如参松养心胶囊等经国内多个随机、双盲和对照的多中心临床试验证实,可有效减少室早数量,改善室早患者的相关临床症状。对于心功能不全和窦性心动过缓合并室早的患者,它不仅可以减少室早数量,也可在一定程度上改善心功能与提高窦性心率6~12次/min。治疗室早的常用药物见表2。
起源于右心室流出道的无结构性心脏病症状性室早可以首选导管消融治疗;对于非流出道起源以及结构性心脏病症状性室早,如果抗心律失常药物无效,也可采用导管消融治疗。对室早心肌病最为有效的治疗措施是导管消融。
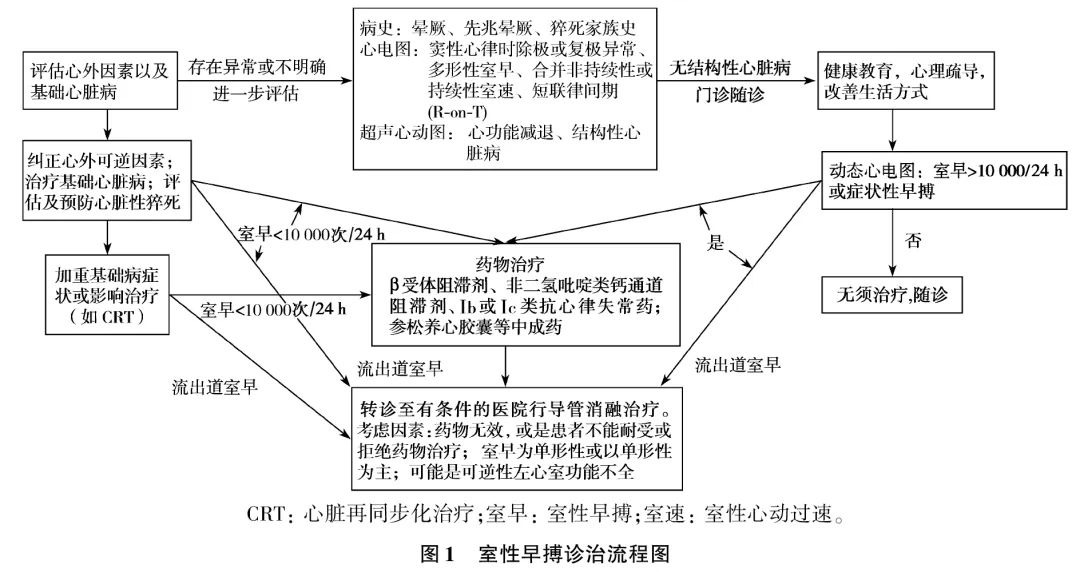
导管消融治疗的专家推荐和室早诊治流程图分别见表3和图1。
3.1 非持续性室性心动过速
非持续性室速(non-sustained ventricular tachycardia,NSVT)指连续3个及3个以上的室性心律,频率>100次/min,持续时间<30 s,能够自行终止,且不会引起明显的血流动力学改变。
(1) 病因: 与室早类似,NSVT常发生于结构性心脏病患者,但也可见于表面上健康的无结构性心脏病人群。约6%伴有心悸症状的患者存在NSVT。
1) 心脏结构正常:在多数情况下,患者发生NSVT短暂且毫无临床症状。表面上健康的人群中NSVT与猝死风险的增加无关,在老年人群中也是如此。然而越来越多的研究资料证实,这些看似正常但发生了室性心律失常的人群可能存在潜在的疾病。因此,对于有NSVT的患者,需要甄别这些所谓正常而实际上有潜在疾病的人群。
2) 结构性心脏病:急性心肌梗死48 h内约45%的患者发生NSVT;在心肌梗死48 h后至第1个月,NSVT的发生率为5%~10%。在新发和陈旧性心肌梗死患者中NSVT的发生与死亡率明显升高有关,合并NSVT者3年猝死率(21%)明显高于无NSVT者(8%)。肥厚型心肌病(hypertrophic cardiomyopathy,HCM)、扩张型心肌病(dilated cardiomyopathy,DCM)、心脏瓣膜病、高血压合并左心室肥厚和充血性心力衰竭等患者也易发生NSVT。
(2) 风险评估:NSVT的风险评估包括一般性评估和进一步评估。一般性评估包括病史、家族史、应用的药物、体格检查、12导联体表心电图、超声心动图、实验室检查。进一步评估包括运动试验、冠状动脉造影或冠状动脉CT、心脏磁共振、心脏电生理检查、基因检测和(或)家系调查。上述风险评估并非针对每一位患者,应根据患者临床情况进行个体化评估。
1) 心脏结构正常的NSVT:单形性NSVT常起源于流出道,风险相对较低。多形性NSVT无论有无症状,均需全面评估是否伴有冠状动脉疾病或遗传性心律失常综合征。儿茶酚胺敏感性多形性室速(catecholaminergic polymorphic ventricular tachycardia,CPVT)由运动诱发,典型表现为多形性或双向性NSVT,在运动员中十分常见。伴有NSVT的运动员需排除是否存在HCM,因为一定程度的左心室肥厚在长期从事训练的运动员中并非少见。
2) 结构性心脏病的NSVT:NSVT是持续性室速和SCD危险性增加的指标,其临床意义取决于潜在的或所患的结构性心脏病,风险与有无晕厥或心脏骤停发作史、心肌肥厚程度、心功能状态和左心室射血分数(left ventricular ejection fraction,LVEF)减低的程度等相关。目前尚无研究表明,药物治疗或导管消融治疗能够降低无症状的NSVT患者死亡率。在植入心律转复除颤器(implantable cardioverter-defibrillator,ICD)的患者中,NSVT与电击频率和全因死亡率的升高相关。对于这部分患者,ICD程控时延长室速的诊断时间与提高室颤区的诊断频率十分重要。
(1) 临床表现: NSVT的心电图形态可以是单形性或多形性。发生NSVT时患者通常无症状,然而,即使患者左心室功能处于代偿状态,NSVT仍可引起晕厥,特别是心室率过快而持续时间超过数秒者(此时的NSVT应诊断为“持续性室速”)。约10%的NSVT患者没有明确的心脏疾病证据,原因可能是潜在心脏疾病的早期表现或原发性电学异常。
1) 心脏结构正常的NSVT:起源于流出道的NSVT,心电图显示为额面电轴偏下,可表现为单纯NSVT,或室早与持续性室速并存。心脏结构正常的NSVT导致SCD的可能性极小,但偶尔可致晕厥。右心室流出道室速需与致心律失常性右心室心肌病(arrhythmogenic right ventricular cardiomyopathy,ARVC)相鉴别。
2) 结构性心脏病的NSVT:与急性心肌缺血和长QT综合征(long QT syndrome,LQTS)相关的NSVT常表现为多形性。在有明确的持续性室速病史患者中如果记录到NSVT,其QRS波形态可能与持续性室速相同。在左心室功能异常的患者中,包括NSVT在内的频发而复杂的室性异位心律更为常见。在DCM患者中,部分NSVT由束支折返引起。HCM患者的NSVT心电图形态无特殊表现,动态心电图可记录到相对较慢且无症状的NSVT。ARVC患者的NSVT多起源于右心室壁,典型心电图表现为左束支阻滞形态,电轴左偏或右偏。
(2)诊断:NSVT的诊断依据心电图和动态心电图,建议应用超声心动图来评价有无结构性心脏病;必要时可以考虑磁共振检查,有助于确定是否存在心肌瘢痕组织或室壁运动异常。运动试验对于诱发流出道NSVT和CPVT有帮助。
对于无结构性心脏病患者,应仔细分析NSVT的心电图,根据标准12导联心电图的QRS波形态判定双向性和尖端扭转型室速(torsade de pointes,TdP)等多形性室速,以及室速起源部位。
(1) 心脏结构正常的NSVT:大多数NSVT患者只有当出现症状、频繁发作或引发心功能不全时才就诊。药物治疗包括β受体阻滞剂、非二氢吡啶类钙通道阻滞剂、Ⅰc类抗心律失常药物如普罗帕酮。药物无效或不能耐受者,可行导管消融治疗,部分流出道室速消融成功率超过90%。起源于乳头肌的局灶性NSVT可应用β受体阻滞剂或行导管消融治疗。左心室分支型室速可给予维拉帕米治疗,但是复发率高,建议行导管消融。
(2) 结构性心脏病的NSVT:对于伴有结构性心脏病的NSVT患者,治疗基础心脏病较治疗心律失常本身更为重要。因此,应该评估NSVT患者是否合并结构性心脏病,如冠心病、非缺血性心肌病和心力衰竭等。
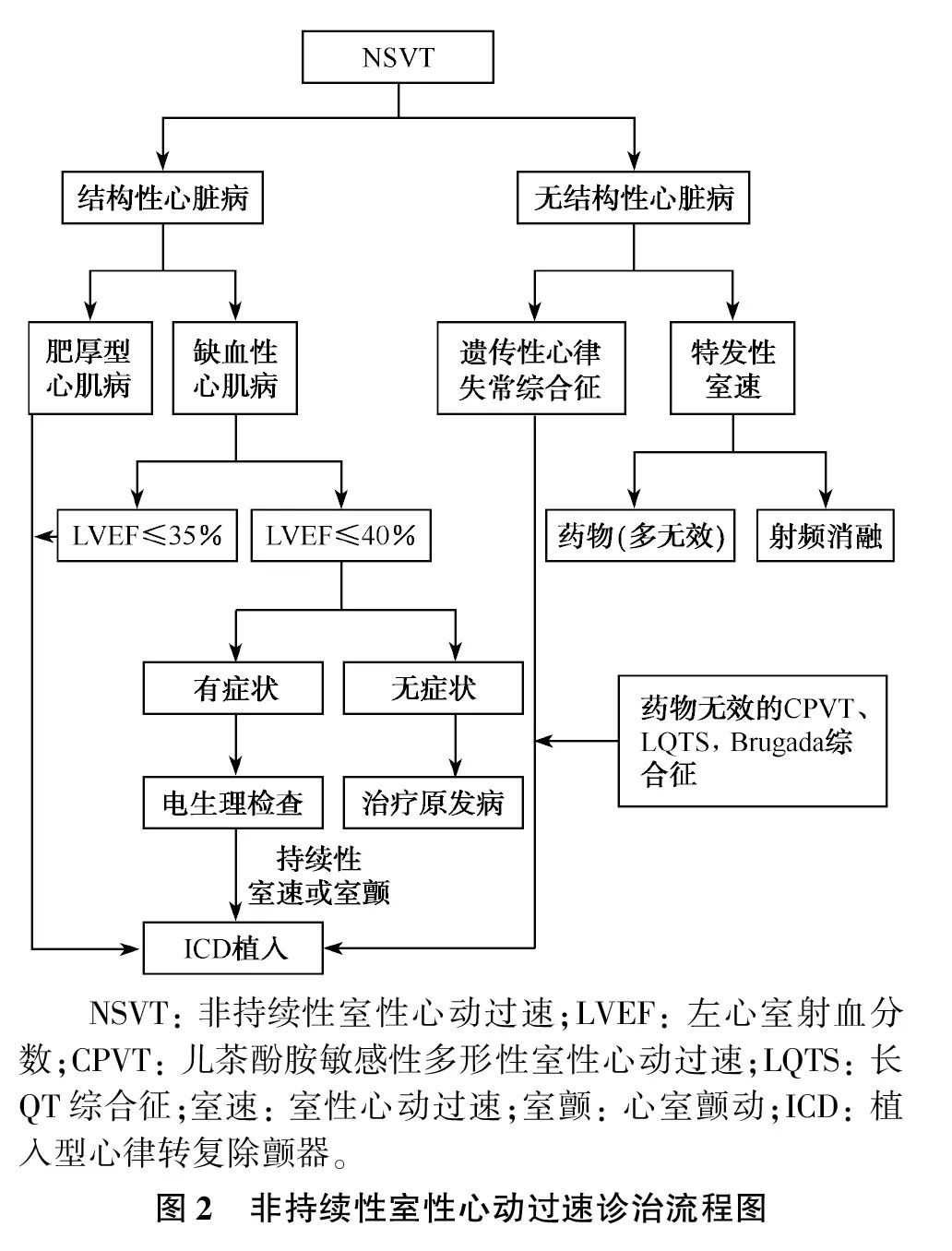
NSVT的诊治流程图和专家推荐分别见图2和表4。
单形性室速持续时间≥30 s,或持续时间虽<30 s但室速发作时伴随血流动力学障碍需早期进行干预者称为SMVT。SMVT大多发生于结构性心脏病患者,但也可见于目前的诊断技术尚不能发现的心脏病患者,后者被称为特发性室速。
1) 结构性心脏病SMVT:SMVT通常为某种结构性心脏病的临床表现之一,多数是由稳定的折返环路引起,心肌纤维化或脂肪纤维化后形成的瘢痕区域为致心律失常基质。SMVT较常见于缺血性心肌病(ischemic cardiomyopathy,ICM)、DCM、HCM、ARVC以及复杂先天性心脏病等。
2) 特发性SMVT:以分支型(维拉帕米敏感性)室速及流出道室速最为常见。分支型室速为异常和正常的浦肯野纤维网参与的折返性心动过速。流出道室速常为运动所诱发,其产生机制与自律性增高及延迟后除极有关。其他种类的特发性室速相对少见,机制尚不明确。
1) 结构性心脏病SMVT:SMVT与心功能不全患者的死亡风险增加有关,但对心功能正常患者的死亡风险有何影响尚未明确。植入ICD的结构性心脏病SMVT患者,ICD电击不论恰当与否,都与其死亡风险增加及生活质量下降有关。
2) 特发性SMVT:对于无结构性心脏病患者,SMVT的风险相对较小。少数患者也可能存在一定的风险,这通常与伴有极快的频率或短联律间期有关,但导致SCD的风险较为罕见。
1) 结构性心脏病SMVT:在这类患者中,SMVT发作时可产生多种临床表现,从轻微症状(心悸)到低灌注症状(头晕、神志状态改变、先兆晕厥和晕厥)、心力衰竭和心绞痛加重,甚至导致SCD。部分ARVC患者甚至可能以SCD为首发症状。
2) 特发性SMVT:大多数特发性SMVT患者表现为轻到中度的心悸和头晕症状,通常血流动力学稳定,其症状的轻重与室速的频率、发作持续时间及个体耐受性相关。
1) 病史和体格检查:详细的病史询问常能提供SMVT的诊断线索,特别是在以下几个方面:① 是否有提示室性心律失常发作的三大常见症状,即心悸、近似晕厥或晕厥;② 是否有提示合并结构性心脏病的某些症状,特别是胸痛、呼吸困难等;③ 详尽的用药史(包括药物剂量);④ 有无SCD家族史。除非患者正处于室速发作中,或并存某些结构性心脏病,否则体格检查通常并不能提供诊断线索。
2) 心电图:常规12导联心电图有助于室速的确定性诊断,提供关于室速发生机制的重要信息,提示室速的可能起源部位,辅助判断是否存在结构性心脏病,如心电图中出现的异常Q波或碎裂QRS波等常提示有潜在的心脏结构性病变。所有持续性室速患者均应记录静息状态下的12导联心电图,这对于计划接受导管消融治疗的患者尤其重要。
3) 心脏成像:心肌瘢痕的存在很可能与患者对室速的耐受性差、严重血流动力学障碍、室速易蜕变为室颤以及猝死有关。对于大多数患者,超声心动图可以充分显示心脏的结构和功能。如果室速患者的超声心动图正常,心脏磁共振则可能会提供更为精细的心脏影像,以排除不明显的心肌瘢痕、ARVC、心脏射血功能正常的非缺血性心肌病、HCM或心脏结节病等。
4) 其他有创检查:包括有创心脏电生理检查、冠状动脉造影等心肌缺血检查、植入型心脏监测装置等。如果上述检查在基层医院难以施行,可考虑转诊至上级医院后进一步完善。
1) 药物治疗:特发性SMVT治疗的适应证主要取决于患者的症状负荷。β受体阻滞剂和非二氢吡啶类钙通道阻滞剂疗效中等且风险小,可以首选,尤其适用于对维拉帕米敏感的特发性室速患者。索他洛尔、美西律、普罗帕酮、胺碘酮等抗心律失常药疗效虽更好,但不良反应及致心律失常风险相对较高。
2) 非药物治疗:导管消融治疗局灶性右心室流出道室速的成功率高,且操作风险低;起源于左心室流出道和左后分支型室速如若药物治疗效果不好,也可考虑转诊至上级医院行导管消融治疗。
1) 药物治疗:结构性心脏病患者应用抗心律失常药物后发生致心律失常作用的风险增加,因此临床上常将其作为植入ICD后的辅助治疗,单用抗心律失常药物并不能提高SMVT患者的生存率。索他洛尔可以降低结构性心脏病患者SMVT的复发率,安全性与单用美托洛尔相当。只要基线QT间期或肾功能正常,索他洛尔就可作为抑制SMVT复发的首选药物。与单用美托洛尔相比,胺碘酮作为二级预防药物1年内的治疗效果较好,但长期应用效果尚不明确。
2) 非药物治疗:结构性心脏病SMVT是植入ICD的适应证,其可明确提高生存率、降低死亡率。
导管消融是一种重要的非药物治疗措施,为ICD或其他抗心律失常治疗方法的重要辅助手段。对于缺血性心肌病患者,导管消融在降低SMVT的复发率方面优于抗心律失常药物,同时还可以降低远期死亡率。缺血性心肌病合并下列情况之一者,可考虑将导管消融作为减少室速复发的一线治疗手段:① SMVT引起ICD频繁电击;② 有症状且反复发作的SMVT。导管消融同样已成功应用于非缺血性心肌病患者,但此类患者多数需经心外膜途径,手术过程相对复杂且风险较高,远期消融成功率的研究仍然不充分。值得注意的是,结构性心脏病患者SMVT的导管消融,手术并发症的发生率<5%,主要包括房室阻滞、心脏穿孔、脑卒中或短暂性脑缺血发作、心力衰竭甚或死亡。
对于导管消融失败后抗心律失常药物难治性SMVT患者,可在外科消融经验丰富的医疗中心,通过术前和术中电生理检查指导外科消融,也可考虑在心脏手术(冠状动脉旁路移植术或瓣膜置换手术)中行外科消融。
需经上述非药物治疗的患者,均可考虑转诊至上级医院进一步治疗。
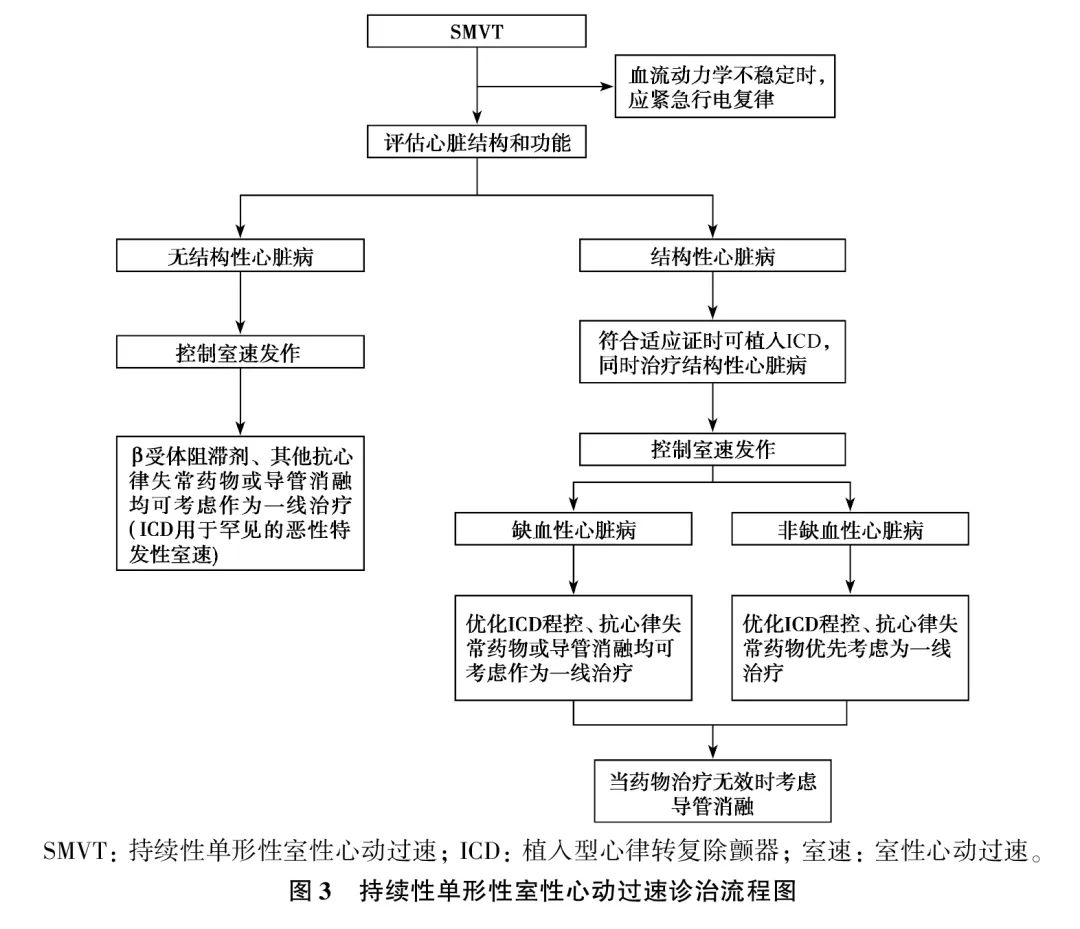
SMVT的专家推荐与诊治流程图分别见表5、图3。
PMVT指QRS波形态可清楚识别但连续发生变化、频率>100次/min,持续时间≥30 s,或虽然<30 s但患者血流动力学不稳定需立即终止的室性心律失常。PMVT易蜕变为室扑或室颤。
LQTS、短QT 综合征(short QT syndrome,SQTS)、CPVT、Brugada综合征和早期复极综合征(early repolarization syndrome,ERS)等遗传性心律失常综合征患者,心脏并无结构性变化,但常发生PMVT,多与基因异常有关。TdP常与LQTS、药物和电解质紊乱所致的延迟复极密切相关。合并结构性心脏病的PMVT多见于冠心病,其次为DCM、ARVC、HCM、复杂先天性心脏病、瓣膜病和心肌炎等。
PMVT诊断主要依据临床表现和心电图特征。对于无结构性心脏病的患者,PMVT发生时通常没有前驱症状;合并结构性心脏病的患者,发生PMVT前多有相应的基础心脏疾病表现。心电图特征表现为QRS波形态不一、无明显等电位线和(或)电轴多变。窦性心律时的心电图可能出现提示诊断的重要线索,如QT间期延长或缩短、Brugada综合征样心电图改变、低钾心电图变化、心室复极异常、心肌缺血等心电图表现。
① 治疗基础心脏病,纠正诱因。② ICD是不可逆性原因所致PMVT患者的主要治疗措施。对于有可能在短时间内再发PMVT且暂不适合植入ICD的患者,可考虑穿戴式心律转复除颤器(wearable cardioverter-defibrillator,WCD)治疗。不能开展ICD植入术的基层医疗机构,应将患者转诊到上级医院治疗。③ 抗心律失常药物治疗。④ 由室早触发的PMVT患者,可考虑导管消融治疗。无条件开展导管消融的医疗机构,应将患者转诊到上级医院诊治。基层医疗机构应对此类患者的室早进行密切心电监测,以利于触发灶的成功消融。⑤ 自主神经系统干预,降低心脏交感神经张力,进而达到抗心律失常作用。
(1) 有或无结构性心脏病患者可能发生PMVT的原因与治疗措施见表6。
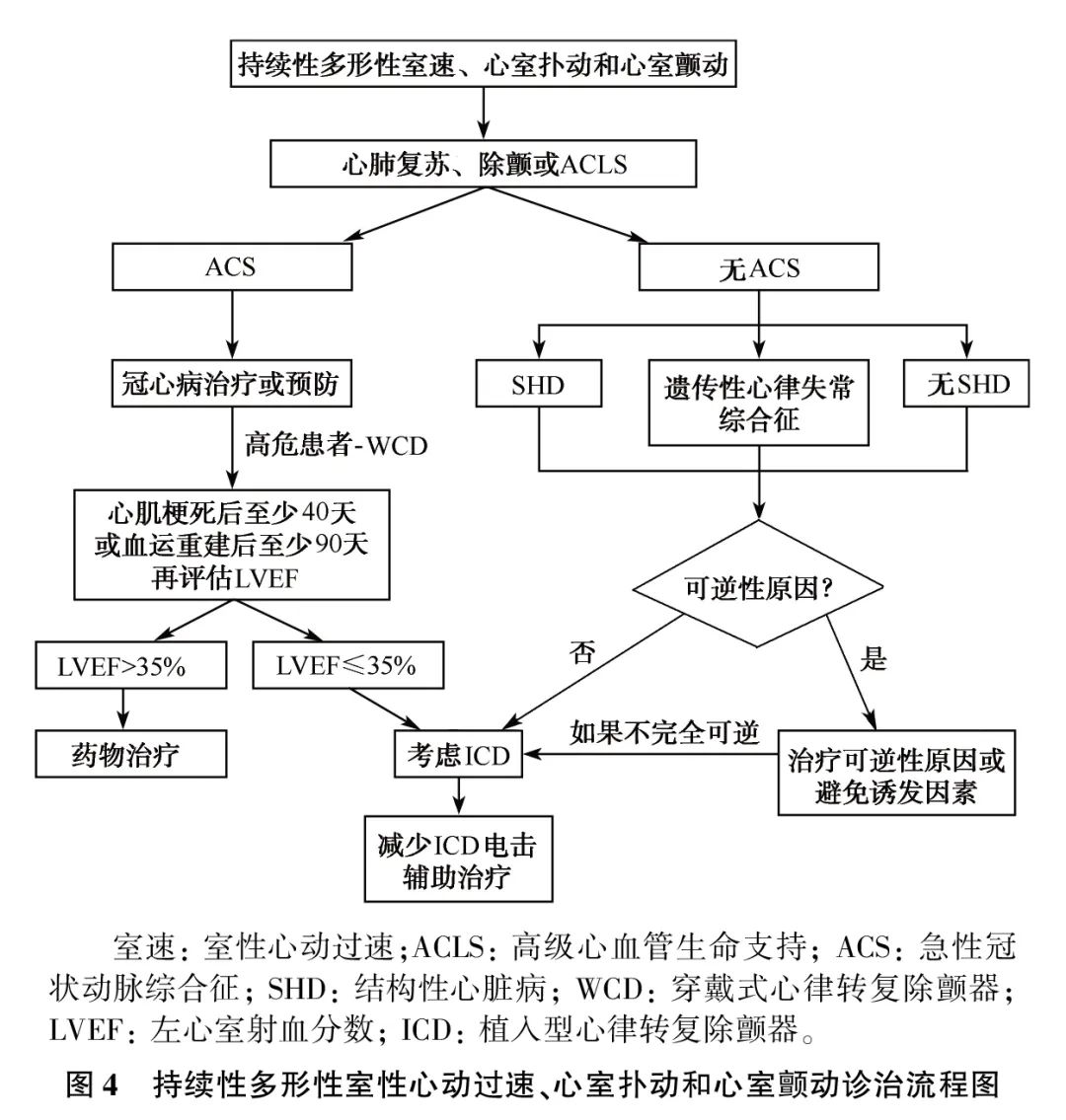
对伴有冠心病的PMVT患者,应先治疗心肌缺血,以降低心律失常的频度与不良事件风险。因此,明确PMVT患者是否存在心肌缺血对制定合理的治疗方案非常重要。PMVT、室扑和室颤的诊治流程见图4。
室扑因其频率极快,极易蜕化为室颤,故持续时间较短。室扑或室颤均为恶性心律失常,易导致SCD。
无论是否存在结构性心脏病,室扑或室颤都可能发生。遗传性心律失常综合征患者的心脏并无结构性变化,但常发生室扑或室颤。合并结构性心脏病的室扑或室颤多见于冠心病、心肌病、复杂先天性心脏病、瓣膜病和心肌炎等。室扑或室颤可被反复出现、联律间期极短、形态固定的室早诱发,这种室早常源于浦肯野纤维和右心室流出道,与触发活动尤其是早后除极有关。
室扑或室颤一旦发生,均有致死风险,预后取决于基础心脏病和抢救的及时性。无结构性心脏病患者发生室扑或室颤可能预示有遗传性心律失常倾向,应完善相关检查如静息12导联心电图、动态心电图、运动心电图、药物试验(包括钠通道阻滞剂激发试验、肾上腺素激发试验等)、基因检测等。结构性心脏病患者病情稳定后应常规行冠状动脉造影或冠状动脉CT检查;超声心动图、心脏磁共振检查有助于判断是否有心肌病、瓣膜病等。
对于无结构性心脏病患者,室扑或室颤发生前通常没有前驱症状,部分患者可能出现非特异性症状,如胸部不适、心悸、气短及虚弱。合并结构性心脏病患者发生室扑或室颤前多有基础心脏疾病相应的临床表现。室扑或室颤一旦发生,可造成黑矇、晕厥、意识丧失、抽搐及呼吸停止,抢救不及时可导致死亡。体格检查可见意识丧失、四肢抽搐、心音消失、大动脉搏动消失、血压测不出,并出现紫绀和瞳孔散大。
室扑或室颤的诊断主要依据心电图和动态心电图。室扑的心电图特征表现为心室率约为300次/min、QRS波呈形态规则的单形性、无明显等电位线的正弦波。室颤的心电图表现为QRS波、ST段与T波完全消失,代之以形态不同、振幅大小各异和极不规则的室颤波。
室扑和室颤一旦发生,致死风险极高,应在严密心电监护下,紧急行包括电除颤在内的心肺复苏(cardiopulmonary resuscitation,CPR)治疗,具体抢救措施见“室性心律失常急诊处理”中的“CPR要点”。
先天性LQTS患者需避免应用延长QT间期的药物,在β受体阻滞剂和(或)美西律(LQT3)的基础上,相应采用起搏、ICD、星状神经节切除术等治疗;获得性LQTS患者需停用相关药物,辅以补镁和补钾治疗,必要时通过临时起搏提高心率;对于Brugada综合征、ERS及特发性室扑或室颤患者,可在ICD治疗基础上联合药物或导管消融治疗。
待病情稳定后应积极治疗原发病。冠心病患者应给予药物和非药物手段的冠状动脉血运重建治疗;DCM患者应行逆转心室重构的抗心力衰竭治疗等。在此基础上规范应用β受体阻滞剂、胺碘酮等抗心律失常药物,植入ICD或导管消融治疗,以减少或预防室扑和室颤再次发生,降低患者猝死风险。
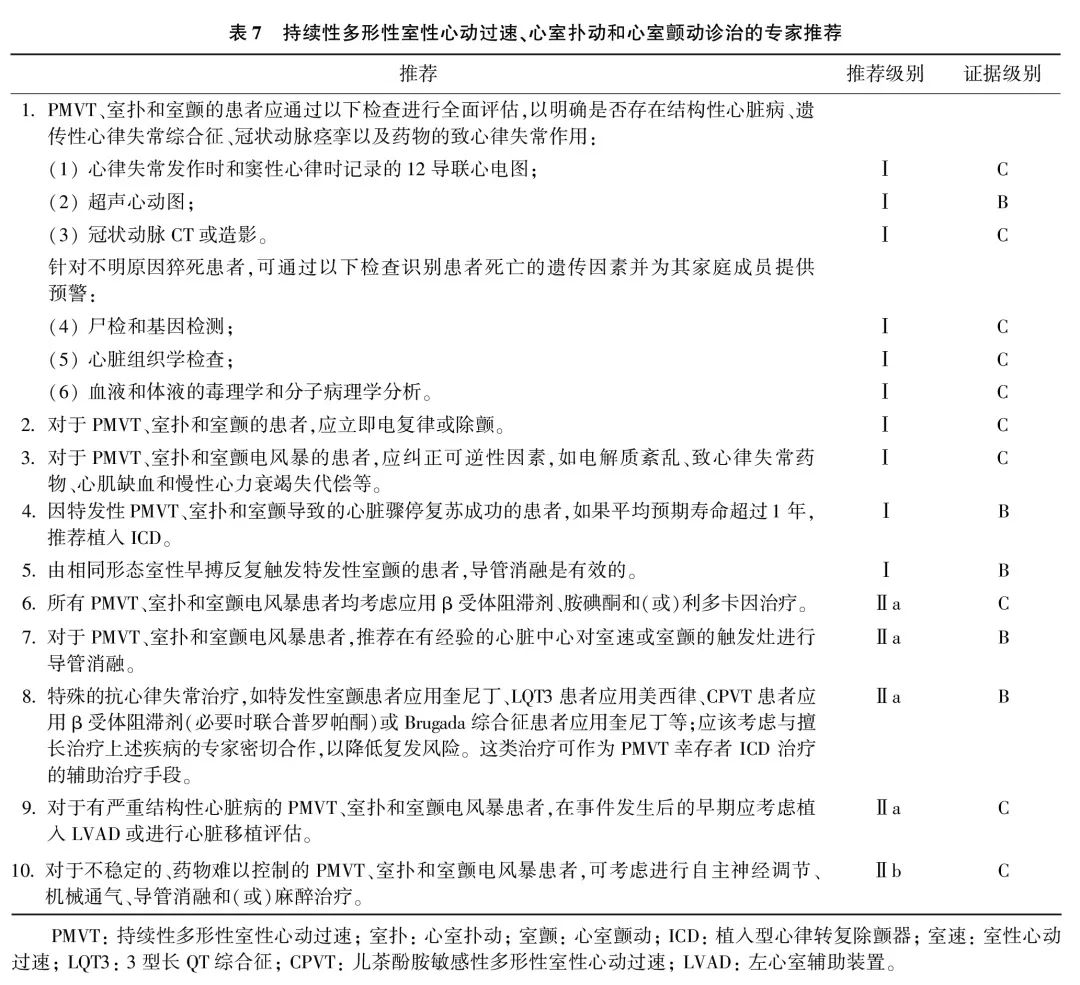
室扑或室颤患者经有效的CPR治疗后,应立即在有除颤仪、心电监护及医师陪同的情况下转至上级医院进一步治疗。部分病例待病情稳定后,可转回基层医院行长期随访治疗。PMVT、室扑和室颤的诊治专家推荐与流程图分别见表7和图4。
室性心律失常急性期应根据患者血流动力学决定处理原则。血流动力学不稳定包括低血压、休克、急性心力衰竭、胸痛、晕厥、意识障碍等。对于血流动力学不稳定者需立即电复律;对于血流动力学稳定者,应根据临床症状与心律失常类型,选用适当的药物及非药物治疗措施。
基础疾病和心功能状态与室性心律失常有关,对于病因明确者,在处理心律失常时应兼顾基础疾病的治疗。若基础疾病相对稳定,则优先处理快速性室性心律失常;对于急性心肌缺血或心肌损伤所致的心律失常,应在治疗心律失常的同时处理基础疾病。
对于致命性室性心律失常,应立即采用药物或非药物治疗措施终止其发作。对于非致命性室性心律失常,需更多考虑治疗措施的安全性。
室性心律失常易复发,发作终止后应结合患者的病情制定预防措施、病因与诱因的防控策略。
根据基础心脏疾病、心功能状态选择抗心律失常药物。若静脉应用的抗心律失常药物疗效不满意,应评估选用的药物是否恰当、剂量是否达标。不建议短期内换用或合用另外一种抗心律失常药物。联合应用的原则为单用一种抗心律失常药物无效时,考虑加用另外一种作用机制不同的药物。
治疗基础心脏病比治疗NSVT本身更重要。不主张对无症状的NSVT患者进行过度治疗。
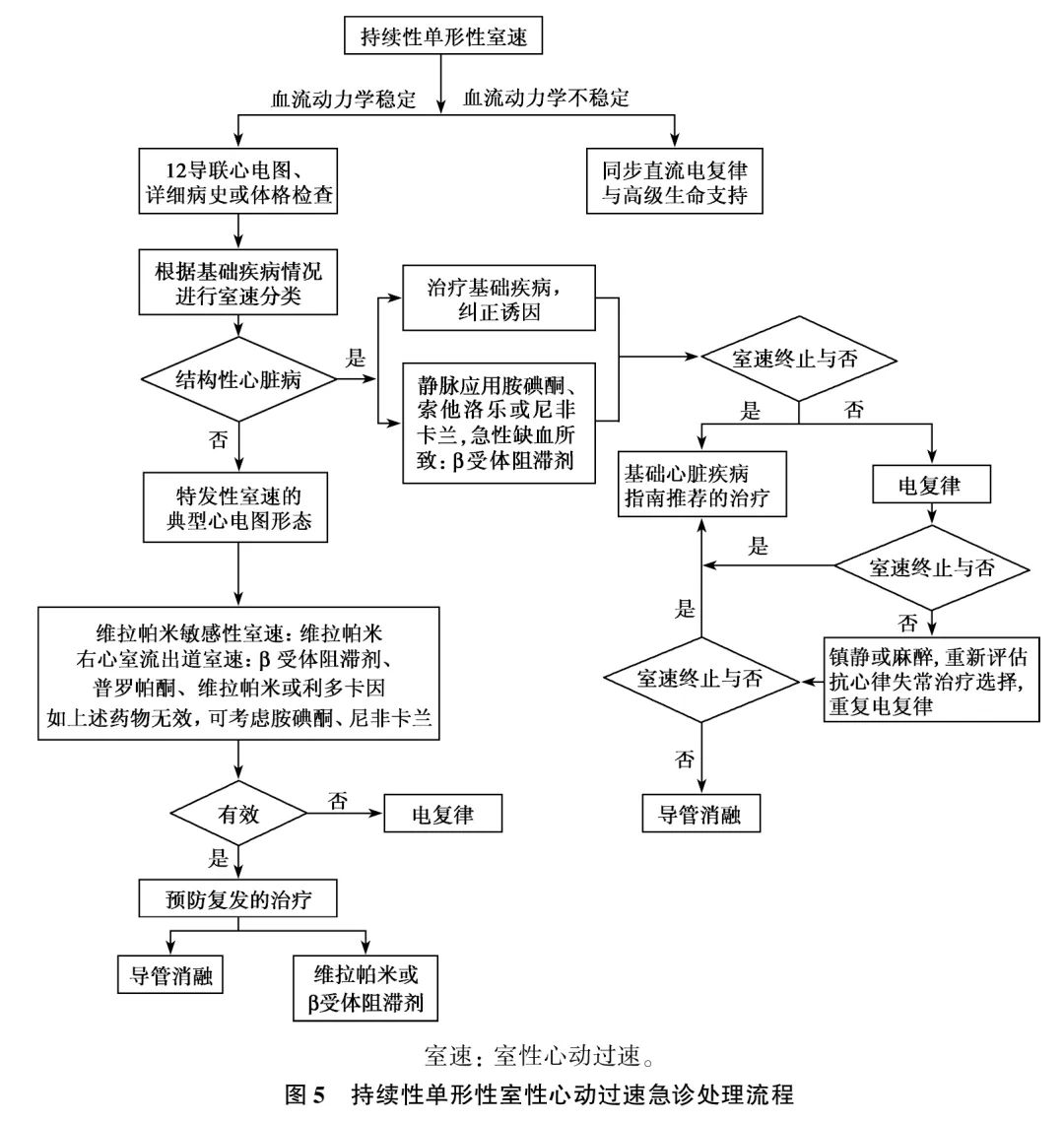
血流动力学不稳定的SMVT需立即电复律,血流动力学稳定者应根据有或无结构性心脏病制定治疗策略。要终止血流动力学稳定的SMVT可首选抗心律失常药,也可电复律和导管消融,其处理流程见图5。
加速性室性自主心律的心室率多为60~80次/min,很少>100次/min,常见于急性心肌梗死再灌注治疗时,也可见于洋地黄过量、心肌炎、高钾血症及经外科手术的患者。加速性室性自主心律发作短暂,极少发展成室颤,血流动力学稳定者一般不需特殊治疗。如心室率>100次/min,且伴有血流动力学障碍时可按室速处理,抗心律失常药物首选β受体阻滞剂,同时治疗基础心脏疾病。
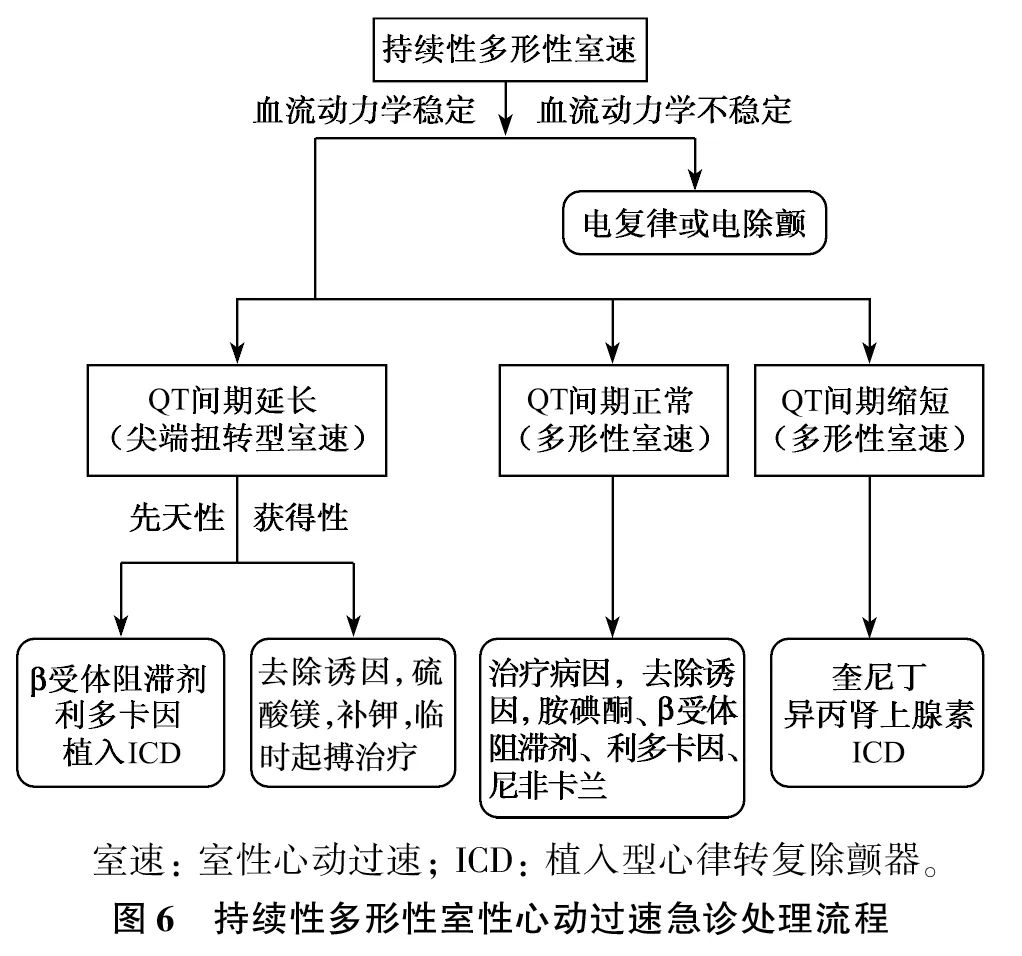
(1) 急诊处理原则:① 血流动力学不稳定的PMVT,应立即电复律或电除颤。② 血流动力学稳定者,根据QT间期的不同,其处理策略也相应改变(图6)。
(2) TdP: 伴QT间期延长的PMVT多为TdP,常表现为反复发作的阿斯综合征,严重者可发生SCD。心电图显示QT间期延长(获得性和先天性)。
1) 获得性QT间期延长伴TdP:① 首先寻找并停用一切可引起QT间期延长的药物或纠正相关因素。② 硫酸镁缓慢静脉注射用于发作频繁且不易自行转复者,静脉输注直至TdP发作明显减少和QT间期缩短至500 ms以内。③ 积极补钾,将血钾维持在4.5~5.0 mmol/L。④ 与心动过缓相关的TdP,予以临时起搏治疗。行临时起搏治疗前,异丙肾上腺素可用于提高心室率,但不适用于先天性LQTS或冠心病患者。阿托品也可试用于提高心室率的治疗。⑤ 部分获得性LQTS合并TdP的患者可能存在潜在遗传基因异常,上述治疗措施无效时,在临时起搏基础上可考虑β受体阻滞剂或利多卡因治疗。⑥ 不推荐使用其他抗心律失常药物。
2) 先天性QT间期延长伴TdP:① 纠正电解质紊乱。② β受体阻滞剂可作为首选,急性期即可开始应用。可使用非选择性的β受体阻滞剂普萘洛尔,也可选择其他制剂。通常所需剂量较大,应用至患者可耐受的最大剂量(静息心率维持在50~60次/min)。③ 美西律对LQT3可能有效。
2) 对偶尔出现的无严重血流动力学障碍的非持续性发作者,可观察或给予β受体阻滞剂治疗,一般不需静脉给予抗心律失常药物。
3) 对于持续发作或反复发作者,可静脉应用β受体阻滞剂、胺碘酮、尼非卡兰或利多卡因。
室颤或无脉性室速是心脏骤停(sudden cardiac arrest,SCA)的常见形式,应立即CPR。处理流程见表8和CPR要点。
(2) 环境评估:施救者环顾四周,确认现场环境安全。
(3) 意识判断:跪于患者一侧,轻拍其双肩并大声呼喊,判断患者有无意识。
(4) 启动应急反应系统:如在医院外,应急告周围人拨打120及获取自动体外除颤器(automatic external defibrillator,AED);如在医院内,则呼叫同事一起抢救,推抢救车,紧急获取除颤仪。
(5) 判断呼吸及脉搏:观察胸廓有无起伏、触摸一侧颈动脉有无搏动 (二者应同时进行,判断时间在10 s内)。非专业施救者无法准确确定患者是否有脉搏,可略过此步骤,尽早实施CPR。
(6) 胸外按压:拉开上衣,暴露胸廓。按压位置:胸骨中下部分或前正中线与两乳头连线的交点。按压频率100~120次/min,按压深度5~6 cm。按压姿势正确,连续按压30次。
(7) 开放气道:仰头提颏法开放气道。气道开放前,如果患者口腔内有易于移除的异物,应予以清除。
(8) 人工呼吸:捏紧患者鼻翼,口对口人工通气,通气时间为1 s,能看到胸廓有明显起伏即可,避免过度通气。通气2次。
(9) 第2周期:重复第5~7步。按压呼吸比30 ∶2。
(13) 患者评估:5个周期后再次评估患者呼吸及脉搏情况。
(14) 电除颤:除颤仪到位后应及时识别心律并立即行电除颤(双向波120~200 J)。除颤无效者继续CPR,同时应给予肾上腺素、胺碘酮或利多卡因等。
室速或室颤风暴是指24 h内发作≥3次的危重状态,其需紧急电复律、药物或非药物治疗等综合措施处理(见表9-10)。
1) 适应证:① 室颤或无脉性室速;② 某些无法实行同步电复律的多形性室速。
2) 操作步骤:① 患者仰卧。② 将除颤电极板涂以专用导电胶,导电胶应均匀分布于两块电极板上。③ 选择最大能量,即单相波除颤360 J,双相波200 J。④ 电极板位置:“STERNUM”电极板上缘置于胸骨右侧第2肋间,“APEX”电极板上缘置于左腋中线第4肋间。电极板与皮肤应紧密接触。⑤ 除颤器充电,关闭周围氧气桶阀门。⑥ 确定操作者和周围人员与患者无直接或间接接触。⑦ 对电极板施加一定压力(3~5 kg)。⑧ 再次观察心电图示波,确认电除颤适应证,双手拇指同时按压除颤器的电击按钮。⑨ 电击后移开电极板,继续行CPR,根据心电监测与循环恢复情况决定是否需要再次电除颤治疗。⑩ 非同步电除颤期间需持续心电监护。
1) 适应证:SMVT,尤其适用于血流动力学障碍及药物治疗无效者。
2) 操作步骤: ① 患者仰卧,持续心电监护,建立静脉通道,做好气管插管等复苏抢救准备。② 将除颤器调至复律同步模式,观察心电图示波,检查除颤器同步性能。③ 经静脉缓慢注入镇静剂(如地西泮、咪达唑仑等)。④ 将两块除颤电极板均匀涂以导电胶。⑤ 选择同步复律后充电能量一般从100 J开始,无效时逐渐增加能量(双相波最大可达200 J,单相波360 J)。电击时关闭周围供氧阀门、相关人员离开床边,并同时记录心电图。⑥ 复律过程与成功转复后,均须严密监测心律、心率、呼吸、血压、神志等变化。
适应证:① 存在血流动力学障碍的缓慢性心律失常;② 长间歇依赖的TdP;③ 经起搏电极发放程序电刺激终止某些SMVT。
先天性 LQTS是一组在临床上以反复发作晕厥、抽搐,甚至SCA或猝死为特征,部分患者伴有先天性耳聋;心电图表现以QT间期延长和T波异常为主,易发生TdP和室颤的遗传综合征。
目前已发现至少20种与LQTS相关的致病基因,分为三类:降低的外向钾离子流、增加的内向钠离子流和增加的钙离子流。最常见的LQTS致病基因包括KCNQ1(LQT1)、KCNH2(LQT2)、SCN5A(LQT3),占LQTS患者的75%~90%。LQT2是中国人最常见的LQTS。不同基因型具有不同的临床表型,LQT1的心电图特征表现为T波宽大和单峰状,上升支及下降支较光滑,心律失常多发生在运动或情绪激动时。LQT2 的典型心电图表现为T波切迹,心律失常主要发生在睡眠中突然受声音刺激时。LQT3的心电图表现为晚发T波、ST段平直或斜形延长、T波尖锐,心律失常主要发生在休息或睡眠中。
动态心电图、仰卧-立位试验、运动踏车试验恢复期或肾上腺素输注期间的QT间期测量,有助于发现静息状态下校正的QT间期(QTc)正常的隐匿性LQTS患者。建议在排除获得性QT间期延长因素后,具备以下至少一个条件者可诊断为LQTS:① 多次12导联心电图的QTc≥480 ms;② 明确的致病性基因突变;③ 患者出现无法解释的晕厥,重复12导联心电图的QTc≥470 ms(男)或QTc≥480 ms(女)。
LQTS高危因素包括有SCA或反复晕厥史(最强预测因素)、QTc>500 ms、基因型明确的LQT2和LQT3、LQT2女性患者、年龄<40岁、首次症状发作时<10岁等。
LQTS致病突变的基因检测能够提供重要的诊断、预后和治疗信息,检测阳性有助于明确家族成员的风险。
LQTS患者均建议避免使用可延长QT间期的药物,纠正低钾血症、低镁血症等电解质紊乱。欧洲心脏病学会指南建议QTc≥500 ms,或是有明确致病性基因突变的QTc≥470 ms(男)或QTc≥480 ms(女)的LQTS患者避免高强度运动或竞技运动。
无论有无症状,只要无禁忌证,所有LQTS患者均建议接受β受体阻滞剂治疗,并优先使用纳多洛尔或普萘洛尔;LQT1治疗效果最佳,其次是LQT2,而LQT3男性患者的疗效证据有限。应用β受体阻滞剂后,需动态监测QTc的变化,并尽可能达到药物靶剂量。美西律可缩短LQT3的QTc,减少恶性心律失常事件,适用于ICD植入后反复电击的患者。
对于β受体阻滞剂已达到最大耐受剂量、ICD仍反复恰当电击的LQTS患者,可行左侧颈交感神经节切除术,以减少室性心律失常的发作。
它是较为常见的遗传性心律失常综合征。目前至少发现24种与Brugada综合征相关的致病基因,仅有SCN5A被推荐用于基因筛查。
符合下列心电图特征者即可诊断为Brugada综合征:位于第2、3或4肋间的右胸前V1和(或)V2导联,至少有1个导联记录到自发或由钠通道阻滞剂(如阿吗啉、氟卡尼或普罗帕酮)诱发的Ⅰ型Brugada综合征样心电图改变,ST段抬高≥0.2 mV,伴有室颤、PMVT或有SCD家族史。对于疑诊患者,依据上述钠通道阻滞剂诱发的Ⅰ型Brugada综合征样心电图改变并伴有室性心律失常者也可诊断。SCN5A基因检测用于有临床症状或有家族史,伴有自发或由钠通道阻滞剂诱发的Ⅰ型Brugada综合征样心电图患者。对于疑似或确诊的Brugada综合征患者,遗传咨询和基因检测可能有助于亲属的级联筛查。
对于有持续性室性心律失常病史、近期因室性心律失常致SCA接受过CPR,且伴随自发性Ⅰ型Brugada综合征样心电图改变的患者,SCD风险高;若其预期寿命超过1年,推荐植入ICD。对于无症状的自发性Ⅰ型Brugada综合征样心电图改变患者,应用程序刺激等进行SCD危险分层来指导ICD植入是有价值的。对于仅有诱发的Ⅰ型Brugada综合征样心电图改变的无症状患者,SCD风险低,建议随访观察。
对于因反复室性心律失常致ICD频繁电击的Brugada综合征患者,推荐奎尼丁或导管消融治疗。有症状性室性心律失常的自发性Ⅰ型Brugada综合征样心电图改变、不适合或拒绝植入ICD的患者,也建议奎尼丁或导管消融治疗。
Brugada综合征患者发生室颤和SCA的触发因素为Ⅰc类抗心律失常药物、某些精神疾病用药、麻醉剂、可卡因、酒精和发热等,应避免使用这些药物和过量饮酒,患者发热时需及早采取降温措施(表11)。
CPVT好发于儿童及青少年,患病率为1/10 000~1/5 000,典型特征为运动或情绪激动时诱发双向性或多形性室速,常伴有晕厥,可导致SCA和SCD。目前已发现7个CPVT相关致病基因,其中以常染色体显性遗传的RYR2基因(CPVT1,60%~70%)及隐性遗传的CASQ2基因(CPVT2,约5%)最为常见。
符合以下任意一项条件者即可诊断为CPVT:① 年龄<40岁,心脏结构和静息心电图无异常,不能用其他原因解释的由运动、情绪激动或儿茶酚胺所诱发的双向性或多形性室速。② 携带RYR2或CASQ2基因的致病性突变。
既往有SCA病史是CPVT患者发生心律失常事件最重要的危险因素。首次晕厥出现的年龄越小,预后越差。相对于RYR2基因携带者,CASQ2基因携带者疾病更严重,应尽量避免竞技运动及剧烈运动。
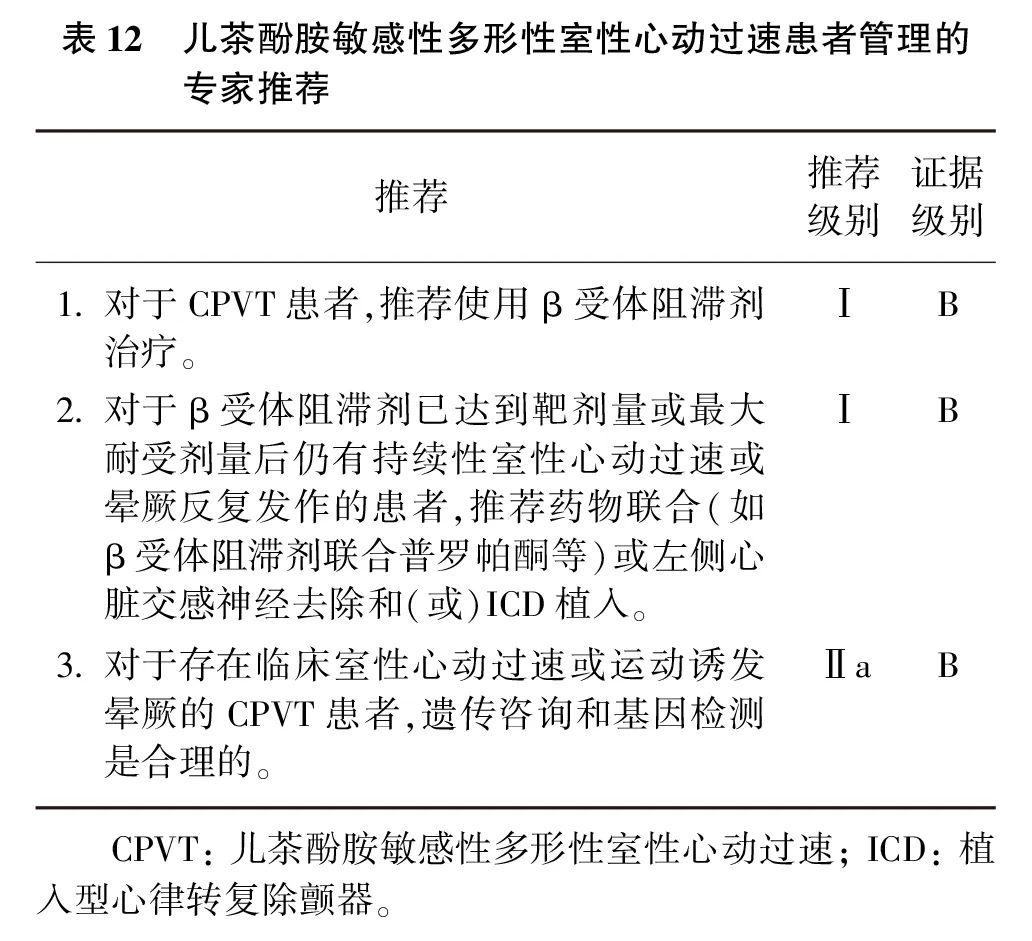
β受体阻滞剂是CPVT患者的一线治疗药物,可明显减少CPVT患者的心脏事件;治疗时应逐渐增加剂量,最终达到最大耐受剂量。非选择性β受体阻滞剂纳多洛尔似乎优于选择性β1受体阻滞剂。CPVT患者急性发作时,应首选静脉注射普萘洛尔。相关研究显示,氟卡尼联合β受体阻滞剂可显著减少CPVT患者运动诱发的室性心律失常。对于难治性CPVT患者,国内可选用普罗帕酮联合β受体阻滞剂治疗。
ICD在CPVT患者中的应用价值存在一定争议。一般推荐ICD植入应严格限制于既往有SCA病史或药物优化治疗后仍有晕厥、持续性室速或室颤的患者。左侧心脏交感神经去除可以减少CPVT患者ICD反复电击。对于存在临床室速或运动诱发晕厥的CPVT患者,遗传咨询和基因检测是合理的(表12)。
SQTS是一种以心电图QT间期异常缩短、伴有恶性心律失常为特征的遗传性心律失常综合征。目前已发现7种与SQTS相关的致病基因。SQTS的临床表现多变,其中以SCD最严重且最常见(约40%),其次是心悸(约31%),24%的SQTS患者存在心房颤动。
SQTS诊断标准如下:① QTc≤340 ms。或② QTc≤360 ms且符合以下至少一个条件:存在致病性基因突变;有SQTS家族史;有年龄<40岁的家族猝死史;无结构性心脏病的室速或室颤幸存者。诊断时应明确排除导致QT间期缩短的继发性因素。
对于QTc≤320 ms的无症状患者无须预防性药物治疗,仅需监测和随访。SCA病史是目前发现的再发SCA的唯一危险因素。对于这类患者,ICD是预防SCD的首选治疗手段。
SQTS患者发生室速或室颤电风暴时,静脉给予异丙肾上腺素可能有效。奎尼丁可有效延长SQTS患者的QT间期,相关研究也证实其可减少SQTS患者危及生命的心律失常事件。对于SQTS患者一级亲属,可以考虑基因检测以协助诊断筛查(表13)。
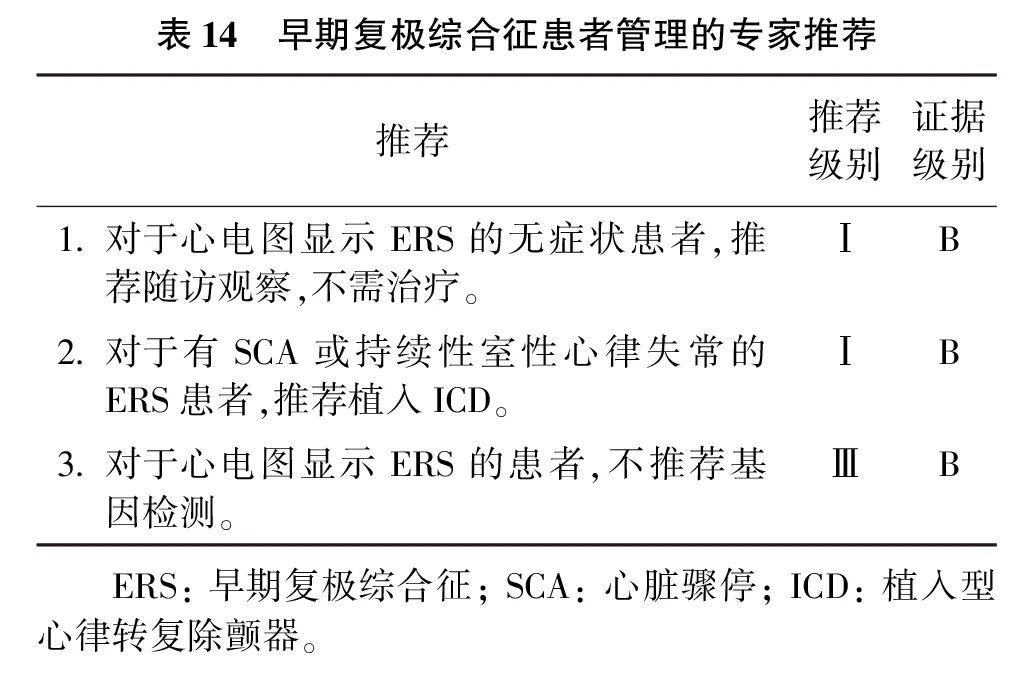
ERS是指在≥2个相邻下壁和(或)侧壁心电图导联上出现J点抬高≥0.1 mV,同时排除心肌缺血等可逆原因。ERS在青年男性、运动员中很常见,早期认为ERS是一种良性变异,晚近发现其与特发性室颤相关。对于有恶性心律失常的ERS患者,在除外心脏结构病变及其他相关因素后,可考虑诊断ERS。目前已发现7个与ERS相关的基因突变。ERS的诊断标准如下:典型的ERS心电图改变伴有① 不明原因的室颤和(或)多形性室速;② 发生猝死,尸检结果阴性;③ 排除LQTS、SQTS、Brugada 综合征及服用相关药物史。
ERS患者发生室颤的风险极低。对于无症状的ERS患者,建议随访。
有室颤发作的ERS患者,静脉应用异丙肾上腺素可能有效。有SCA或室颤病史的ERS患者,再发室颤风险高,推荐植入ICD进行二级预防。有频发室颤的ERS患者,可应用奎尼丁治疗。对于心电图显示ERS的患者,不推荐基因检测(表14)。
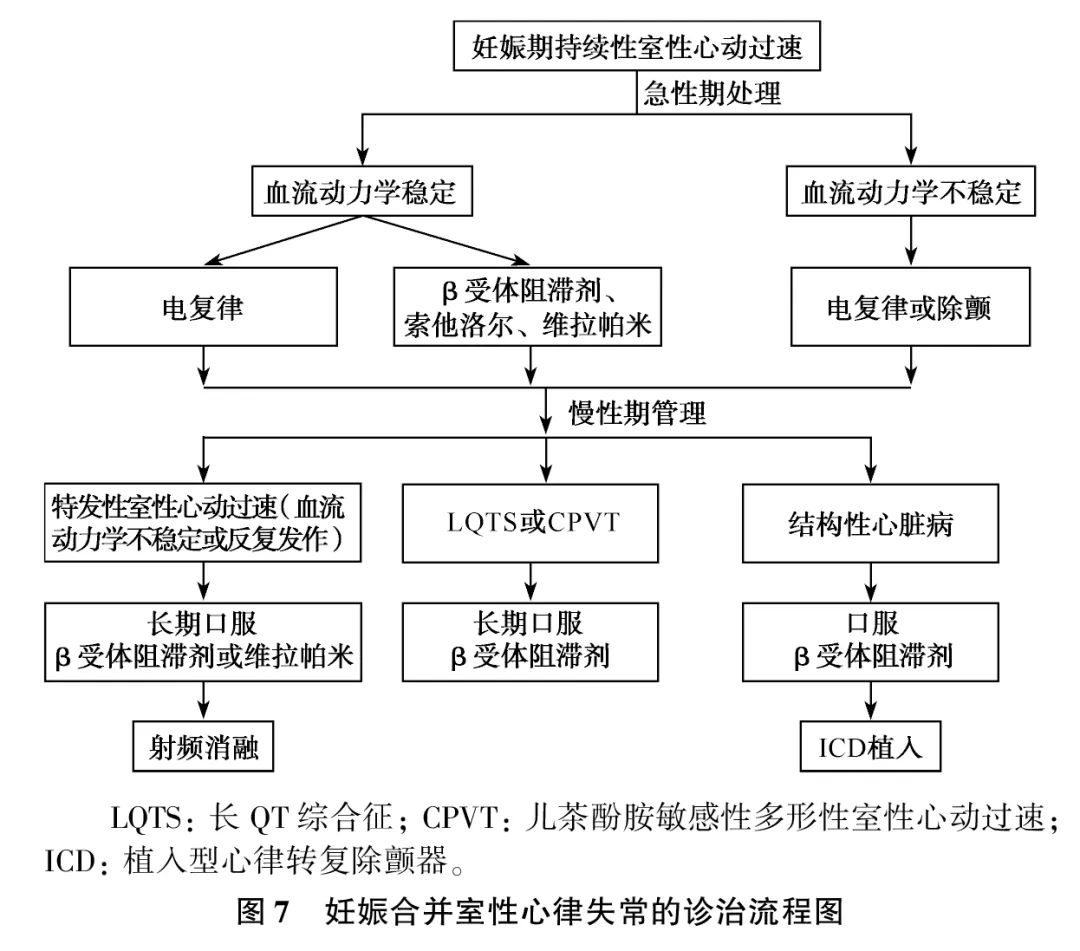
女性妊娠期间血容量明显增加,血流动力学及儿茶酚胺等激素水平均会发生明显改变。既往有室速病史的患者,妊娠期室速复发风险增高;有结构性心脏病的患者,妊娠期发生室速风险也明显增高。妊娠期间发生致命性室性心律失常者少见,但新发室速患者应该进一步明确有无潜在的结构性心脏疾病或遗传性心律失常综合征,如为后者应进一步筛查有无相关家族史并完善相关检测。既往健康女性,妊娠期间发生室速以右心室流出道起源的特发性室速最常见。若室速发生于妊娠期最后6周或产后早期,应除外围生期心肌病可能。
妊娠合并室性心律失常的处理包括急性期处理和长期管理(表15)。
(1) 电复律:妊娠期患者出现持续性室速,无论血流动力学是否稳定,均推荐电复律。在整个孕期进行电复律都是安全的,不增加流产风险,诱发胎儿心律失常及早产的风险也很低。电复律时,心尖外侧除颤电极片应粘贴在左侧乳房下方,以免损伤乳腺组织。
(2) 药物转复:对于血流动力学稳定的SMVT,急性期转复可考虑静脉应用β受体阻滞剂;β受体阻滞剂无效时,可考虑应用索他洛尔;特发性左心室分支型室速患者通常对β受体阻滞剂无反应,可以试用维拉帕米。
(1) 抗心律失常药物预防复发:抗心律失常药物的选择与患者的基础心脏疾病及心功能状态有关,β受体阻滞剂是最常用的药物。妊娠期间服用β受体阻滞剂与新生儿低体重和低血糖相关,但不增加流产风险,也不影响宫缩及经阴道分娩。合并基础心脏病患者不建议应用Ⅰc类抗心律失常药物。
健康女性妊娠期间右心室流出道起源的特发性室速最为常见,对于发作时有明显症状或血流动力学障碍者,可长期口服β受体阻滞剂或维拉帕米预防。对于β受体阻滞剂或维拉帕米药物效果欠佳的SMVT,可考虑口服索他洛尔预防复发。
LQTS和CPVT的女性患者,妊娠后期及产后室速风险明显增高,推荐妊娠期全程及产后(至少40周)服用β受体阻滞剂(除非存在禁忌证),β受体阻滞剂可显著降低该类患者的晕厥及SCD风险。
(2) 导管消融治疗:对于药物治疗无效且无法耐受的室速患者,可考虑在有经验的心脏中心尝试导管消融,建议在三维标测系统指导下进行。消融过程中应做好胎儿保护,并告知孕妇和家属相关风险。
妊娠合并室性心律失常的诊治流程见图7。
药物相关性室性心律失常的报道并不少见,抗心律失常药、抗微生物药、抗精神病与神经病相关药物以及各种抗癌药等均有报道可诱发室性心律失常,包括室早、QT间期延长及TdP、单形性室速等,严重时亦可导致SCD。
(1) 洋地黄类药物:洋地黄是临床上治疗心力衰竭和快速性室上性心律失常的常用药物,如应用不当可导致中毒,从而诱发新的心律失常。最为常见的室性心律失常为室早,多呈二联律,严重中毒时可为多源性室早和室速,后者多为双向性。
(2) 抗心律失常药物:无论是传统还是新型抗心律失常药物,均有一定的致心律失常作用。Ⅰ类抗心律失常药物为钠通道阻滞剂,主要通过减慢心肌传导速度,诱导心室内折返,从而形成SMVT。Ⅰa、Ⅰb和Ⅰc 类三个亚类致心律失常作用的强度存在差异。Ⅰa类奎尼丁等致室性心律失常的作用强于Ⅰb类,但弱于Ⅰc类药物,且与血药浓度相关;Ⅰb类的利多卡因和美西律等致室性心律失常在临床上较为少见;Ⅰc类氟卡尼和普罗帕酮等具有较强的钠通道阻滞作用,不仅常引起室性心律失常,而且可诱导典型的Brugada综合征样心电图改变。这是否表明该类药物能够揭示隐匿的Brugada综合征样心电图的真面目,其机制尚不清楚。Ⅲ类抗心律失常药物为钾通道阻滞剂,其中索他洛尔、伊布利特和多非利特为快速延迟整流钾电流(IKr)选择性阻滞剂,TdP发生率较高;而胺碘酮和决奈达龙等由于同时阻滞IKr和缓慢延迟整流钾电流(IKs),因此TdP发生率明显降低。
(3) 抗精神病药物:氯丙嗪、奋乃静等均可引起QT间期延长和诱发TdP。目前临床上应用的抗精神病药物导致TdP和猝死的危险性有明显差异;硫利达嗪危险性最大,其导致死亡的危险性是氟哌啶醇的数倍,特别是在低钾血症患者。
(4) 抗微生物药物和抗疟药:引起TdP的抗微生物药物较多,最常见的有大环内酯类的红霉素和克拉霉素,氟喹诺酮类抗菌药物如司帕沙星、格雷沙星和环丙沙星等;抗真菌药酮康唑;抗疟疾药奎宁和氯喹,以及抗病毒药金刚烷胺与抗艾滋病病毒的蛋白酶抑制剂等。主要机制为药物阻滞心肌细胞的一种或多种钾离子通道,延长心肌复极时间,从而诱发TdP。
(5) 抗组胺药:阿司咪唑、阿伐斯汀、氯雷他定、特非那定和西替利嗪均可诱发早期后去极化,导致TdP,多与剂量相关。好发人群常为肝功能损害、电解质紊乱等患者。
(6) 抗肿瘤药物:可引起室性心律失常的最常见抗肿瘤药物为蒽环类药物,主要机制可能涉及自主神经紊乱、氧化应激、线粒体损伤与炎症反应等,其所致的室性心律失常包括室早、室速、室颤、TdP,甚至导致SCD。诱发室性心律失常的常见药物见表16-17。
药物相关性室性心律失常的临床表现为非特异性,除洋地黄类中毒所致的恶心、呕吐和色视等外,多数无明确前驱症状。部分患者的临床表现与室性心律失常有关,从轻微症状(心悸)到低灌注表现(头晕、神志状态改变、先兆晕厥和晕厥),患者原有的心力衰竭和心绞痛症状可能加重,严重时甚至出现SCD。常规心电图和动态心电图可显示QT间期延长和相关室性心律失常。
药物相关性室性心律失常的诊断主要依据病史、临床表现和心电图特征。详细询问患者的应用药物史,包括用药的种类及其剂量;与室性心律失常相关的临床症状,如心悸、眩晕或晕厥等。标准12导联心电图和24~48 h动态心电图有助于检测到QT间期延长、室早、单形性室速、TdP和室颤等。必要时可完善超声心动图、心脏磁共振、冠状动脉造影或冠状动脉CT检查,以排除结构性心脏病所致的室性心律失常。
(2) 若患者的血流动力学不稳定,应立即行非同步直流电复律。
(3) 血流动力学稳定的TdP患者可在密切监测生命体征的前提下试用以下方法治疗:
1) 静脉应用镁剂:成人应经静脉给予负荷量硫酸镁2 g(SCA患者1~2 min内输完,无SCA患者15 min输完),推荐维持血镁浓度在正常高值以减少TdP复发。
2) 心率调控:增加心率可缩短QTc,有可能终止TdP发作,尤其适用于“慢频率依赖性”或“间歇依赖性”的TdP患者,在静脉补镁治疗无效时可试用。心率调控可选用临时超速起搏或给予异丙肾上腺素等;后者多用于临时起搏准备期或不能行起搏治疗的患者,对“肾上腺素能依赖性”TdP患者可能加重电风暴。
3) Ⅰb类抗心律失常药:可缩短动作电位时限,终止TdP的发作。
4) 补钾治疗:维持血钾浓度4.5~5.0 mmol/L可减少TdP复发。对基线血清钾浓度正常的患者,静脉补钾可能获益。
(4) 血流动力学稳定的单形性室速:在室速发作时可经心室临时起搏电极行程控刺激,以终止室速;对于非Ⅲ类抗心律失常药物导致的室速,可试用胺碘酮治疗,如果胺碘酮无效或不适用者可尝试利多卡因治疗;若为洋地黄中毒所致的室性心律失常,则应选用苯妥英钠或利多卡因治疗。
本文引用格式:
中华医学会心电生理和起搏分会,中国医师协会心律学专业委员会. 室性心律失常中国专家共识基层版[J]. 实用心电学杂志,2022,31(2):77-98.
作者:中华医学会心电生理和起搏分会,中国医师协会心律学专业委员会
首发:实用心电学杂志