
高血压是心脑血管疾病发生发展的重要危险因素,与心血管时间的终点事件也关系密切。近年来,我国高血压人群仍在不断扩大,患病率逐年升高,据《中国心血管病报告2017》中统计,我国高血压患病人群高达2.7亿,随着国家大力推进医疗信息建设,科普高血压危害,目前高血压的“三知”较以往提高,但整体来说仍是偏低的。而高血压及其造成的心脑血管疾病给我国的公共卫生事业造成了巨大的负担。
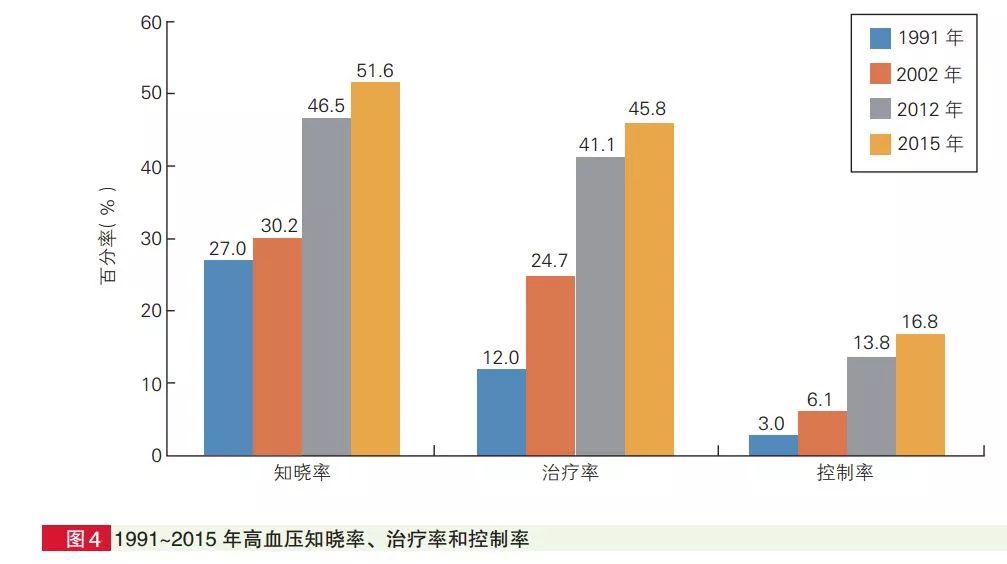
图源:《中国心血管病报告2019》
而高血压的控制与治疗,有赖于对血压的准确把控,而我国人群其实有很多诊室外血压升高被忽视了,如夜间高血压、清晨高血压,而高血压治疗过程中的夜间低血压的危害也不容忽视。这也是国内外指南越来越多的强调动态血压监测必要性的原因。
动态血压监测可以:
①诊断高血压,提高高血压诊断的准确性;
②评估心脑血管疾病发生风险,提高风险评估水平;
③评估降压治疗效果;
④指导高血压个体化治疗,提高降压治疗质量,实现24 h血压完美控制,充分发挥降压治疗预防心脑血管并发症的作用。
近日我国发表了《2020中国动态血压监测指南》,这是对2015版本更新与完善,今天,我们来看看有哪些要点。
1. 仪器选择
使用已通过准确性临床独立试验验证的动态血压计,并定期进行校准。
2. 监测方法
(1)选择袖带:测量上臂围,遵循“袖带气囊长度覆盖至少80%上臂周径,宽度为长度的40%”的原则进行选择。
上臂臂围较大(≥32 cm)者,应选择大袖带;
上臂臂围较小(<24 cm)者,则选择小袖带。
(2)选择手臂:根据双上臂血压进行选择,测量血压时手臂需保持静止。
双侧上臂诊室血压相差≥10 mmHg,应选择血压较高一侧上臂进行动态血压监测;
双侧上臂诊室血压相差<10 mmHg,建议选择非优势臂进行动态血压监测,以减少手臂活动对血压监测结果的影响。
(3)监测注意:
佩戴动态血压计后,先手动测量2次血压,确认工作正常并可以辅助判断白大衣高血压;
卸下时也建议手动测量2次,确认仪器正常工作;
测量设定推荐:白天每15~30分钟测量1次(读数至少20个),夜间每30分钟测量1次(读数至少7个)。一般来讲,如果有效读数设定在应获取读数的70%以上视为有效监测,否则应重新监测。
1. 适应证与禁忌证

动态血压监测无绝对禁忌证,但部分特殊人群需要注意结果评估,如房颤患者心律绝对不齐,单次测量应注意误差,建议多次测量提高准确率;对于夜间失眠、多尿等患者,需要考虑对夜间血压的波动影响。
2. 诊断高血压
诊断标准(三者存在一个即可诊断):
24 h平均收缩压/舒张压≥130/80 mmHg
白天血压≥135/85 mmHg
夜间血压≥120/70 mmHg
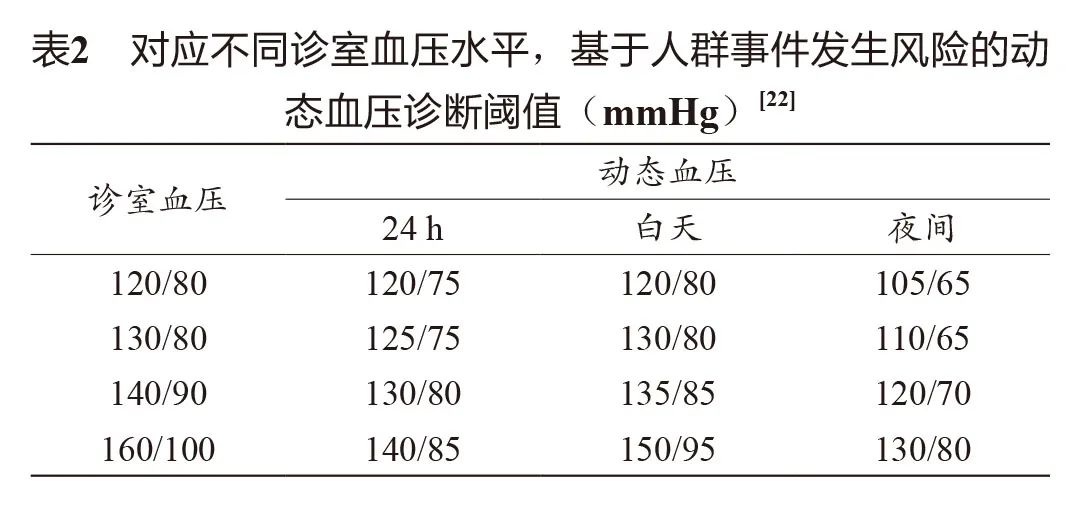 指标为所有血压读数的收缩压与舒张压的平均值。
指标为所有血压读数的收缩压与舒张压的平均值。
建议以动态血压监测日记卡记录的清晨觉醒与晚上入睡时间定义白天与夜间,清晨为觉醒后2小时,白天时间段定义建议扣除午睡时段。
如果没有记录可根据当地居民的生活方式,采用狭窄的固定时间段,清晨时段也可以固定时间段定义,如上午6时至上午10时。
3. 特殊类型高血压

(1)白大衣高血压:诊室血压≥140/90 mmHg,而24 h、白天、夜间血压均正常。
白大衣高血压随年龄增长发病率升高,而真正的患者心脑血管疾病发生风险无增高,因此通过动态血压可有效筛查避免过度治疗增加患者的医疗负担。
但由于其发展为持续性高血压的风险是普通人群2-3倍,应加强随访,推荐每年进行1次动态血压监测。
(2)隐蔽性高血压:诊室血压<140/90 mmHg,而24 h或白天或夜间血压升高。
隐蔽性高血压心脑血管疾病发生风险与持续高血压患者相仿,而我国隐匿性高血压患者发病率约10-18%,推荐针对高危人群进行筛查(男性、超重或肥胖、吸烟者以及合并代谢综合征、慢性肾脏病等),以及诊室血压正常偏高水平,但已出现明显的靶器官损害,而又无其他明显的心脑血管疾病危险因素者进行筛查。
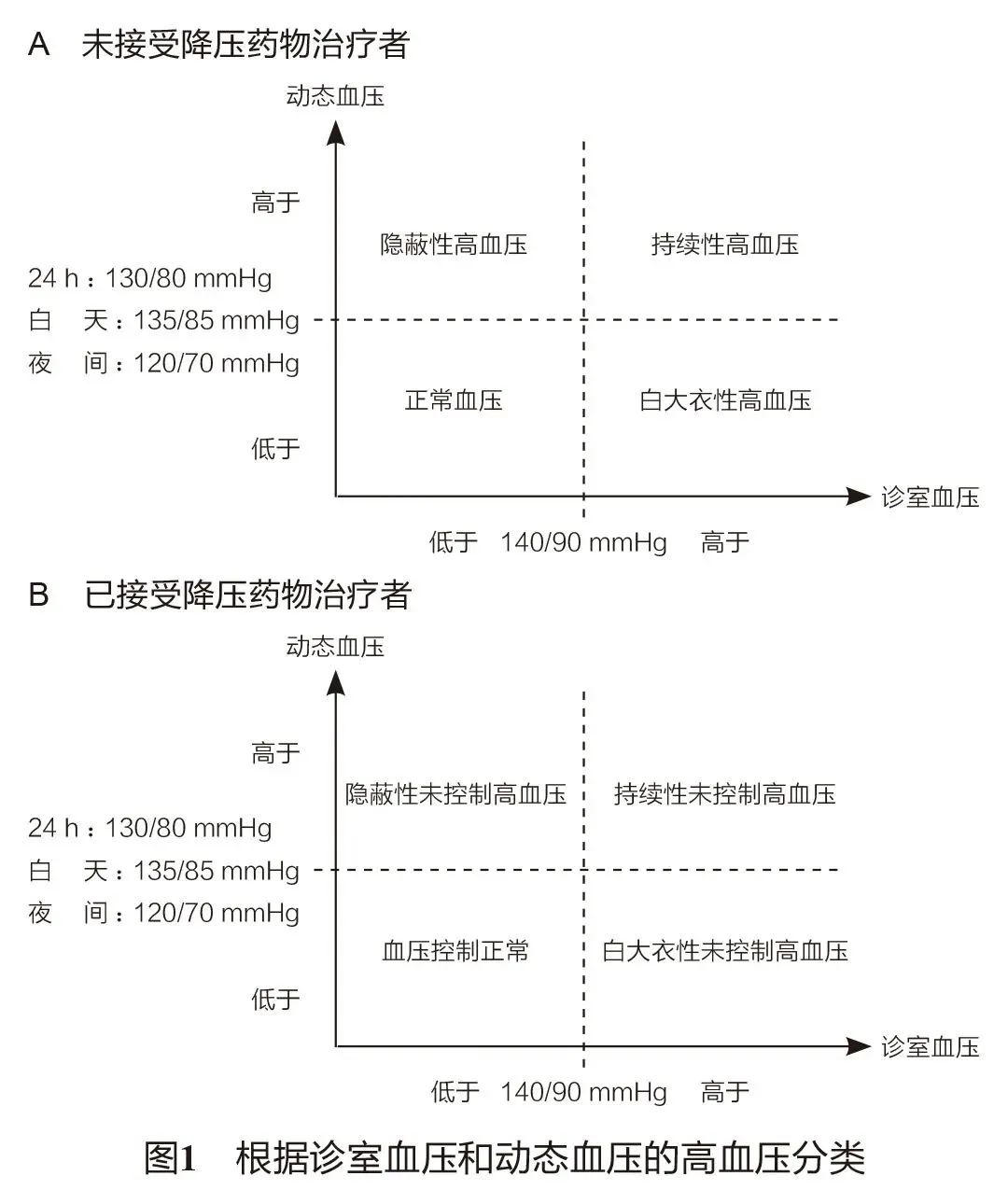
(3)清晨高血压:不论是否接受降压药物治疗,如果清晨血压≥135/85 mmHg,则可以诊断。
清晨是高血压患者心脑血管事件高发时段,清晨血压每升高10 mmHg,脑卒中发生风险增加约44%,无症状颅内动脉狭窄患病风险增加约30%。因此一旦发现需要及时干预。
(4)夜间高血压:夜间收缩压每增加20 mmHg,全因死亡和心脑血管事件发生风险分别增加约23%和36%。
发现夜间高血压,首先排除继发性原因,如失眠、阻塞性睡眠呼吸暂停低通气综合征、夜班等,并进行对因处理。之后仍存在夜间高血压,建议调整用药方案,如长效药物联合夜间中短效降压药,或能有效降低夜间血压的新型降压药物等。
4. 血压昼夜节律和短时变异评估
生理状况下,人体血压夜间较白天下降10%~20%。临床上常根据夜间血压下降比值【(白天血压-夜间血压)/白天血压×100%】定义昼夜节律的4种类型:
杓型:夜间血压较日间降低10%-20%;
非杓型:夜间血压下降不足10%;
超杓型:夜间血压降低超过20%;
-
反杓型:夜间血压高于日间血压。
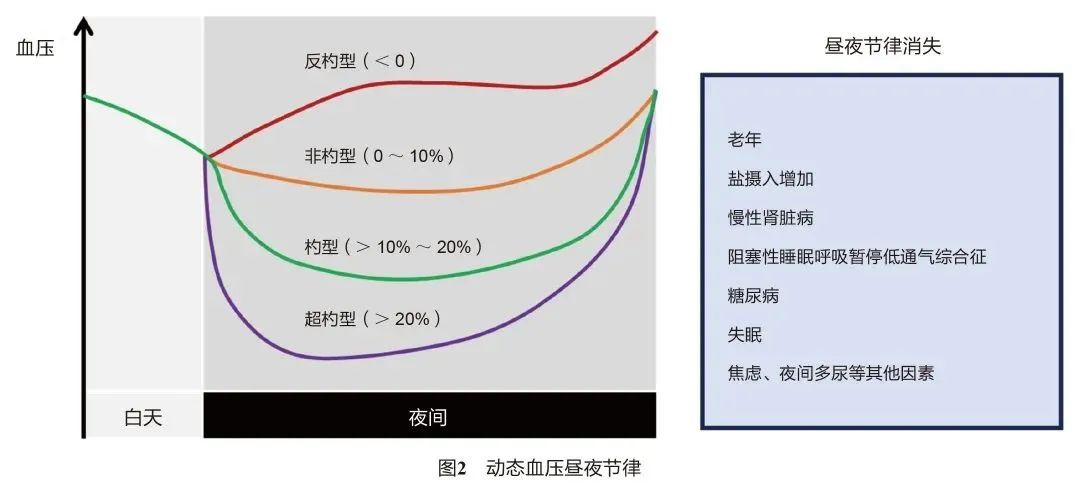
其中非杓型和反杓型血压节律与靶器官损害和心脑血管疾病死亡风险增加有关,宜加强夜间血压控制。
而对于超杓型血压,应注意避免夜间血压过度下降可能带来的缺血性心脑血管事件发生风险增加。
5. 动态血压衍生参数
(1)血压负荷:是指某一时段内(白天、夜间或24 h)血压超过正常值的次数占总的血压测量次数的比例。反映血管承受的压力负荷程度,但在成人高血压的诊断及风险预测中无附加意义,而在儿童中的应用目前也存在争议。仍需要更多研究证据支持。
(2)动脉硬化参数:包括动态动脉硬化指数(AASI,1减去24 h舒张压与收缩压之间的回归斜率)、颈-股脉搏波传导速度、反射波指数、脉压等。
收缩压与舒张压之间的动态关系在一定程度上可以反映动脉的弹性功能:
血管弹性较高时,收缩压升高,舒张压也会相应升高;
血管弹性降低时,收缩压升高,舒张压升高不明显,甚至降低。
再有脉率等,以上参数可以在一定程度反馈血管情况,预测心脑血管疾病发生风险,并指导用药等情况,但具体临床意义与应用仍需要更多的研究。
6. 社区管理
基层医疗卫生机构才是高血压防治的主战场,在未来还需要进一步提高社区动态血压监测的专业培训,增加专业设备数量,满足社区管理需求,并推动远程医疗及医联体模式,优化高血压诊疗。
本文图片均来源于参考文献
参考文献:中国高血压联盟《动态血压监测指南》委员会.2020中国动态血压监测指南[J].中国医学前沿杂志(电子版),2021,13(3):34-51.














