人口老龄化已经成为中国重大的社会问题,半数以上的老年人患有高血压,而≥80岁的高龄人群中,高血压的患病率接近90%,是罹患卒中、心肌梗死乃至造成心血管死亡的首要危险因素。根据2012—2015年调查显示,我国老年高血压的控制率为18.2%,仍处于较低水平。同时,国内外尚无专门针对老年高血压的相关指南。为响应国家“健康老龄化”的战略规划,规范老年高血压管理,中国老年医学学会高血压分会和国家老年疾病临床医学研究中心中国老年心血管病防治联盟特组织撰写了《中国老年高血压管理指南2019》(指南),并在《中华高血压杂志》《中华老年多器官疾病杂志》《中国心血管杂志》以及Journal of Geriatric Cardiology 联合发布。该指南是我国首部针对老年高血压防治的指导性文件,突出老年人特色,对老年人降压目标、特定人群的治疗、血压波动、多重用药、血压管理等问题做了详细阐述。
一、老年高血压的诊断与危险分层
1. 老年高血压的诊断
老年高血压的诊断是高血压管理的第一步,只有明确高血压的诊断,才能进行及时的评估和干预,进而有效降低心脑血管疾病和全因死亡。
老年高血压的诊断标准与一般人群相同,即:年龄≥65岁,在未使用降压药物的情况下,非同日3次测量血压,收缩≥140 mmHg(1 mmHg=0.133 kPa)和/或舒张压≥90 mmHg, 可诊断为老年高血压。
曾明确诊断高血压且正在接受降压药物治疗的老年人,虽然血压<140/90 mmHg,也应诊断为老年高血压。
目前该指南的诊断依据仍是诊室坐位血压,尚不把诊室外血压测量结果作为诊断老年高血压的独立依据。
2. 老年高血压的危险分层
指南强调,对老年高血压患者进行评估整体危险度,这有助于确定降压治疗时机、优化治疗方案以及心血管风险综合管理。老年高血压的危险分层同一般人群,但因老年本身即是一种危险因素,故老年高血压患者至少属于心血管病的中危人群。
二、血压测量
指南指出,血压测量是评估血压水平、诊断高血压以及观察降压疗效的根本手段和方法。老年高血压具有血压波动大、夜间高血压、清晨高血压、体位性低血压的特点,有别于一般人群。因此,在定期行诊室血压测量的同时,应鼓励老年人开展诊室外血压监测,特别注意临睡前、清晨时间段和服药前的血压水平。
诊室外血压虽不作为诊断高血压的依据,但其能更真实地反应个体生活状态下的血压状况。诊室外血压可分为家庭血压监测和动态血压监测。家庭血压监测时应选用合格的上臂式家用自动电子血压计,规律监测血压,特别是对于初始治疗阶段、血压不稳定者或者调整药物治疗方案时,建议每天早晨和晚上测量血压,连续测量7d,取后6d血压计算平均值。
三、老年高血压的衰弱评估
衰弱的发生率随年龄增长而显著升高,是决定降压药物耐受性的重要因素,也可影响高龄老年人降压治疗获益,因此指南强调老年高血压衰弱评估的重要性。对于高龄高血压患者,推荐制订降压治疗方案前进行衰弱的评估,特别是近1年内非刻意节食情况下体重下降>5%或有跌倒风险的高龄老年高血压患者。(Ⅰ,B)
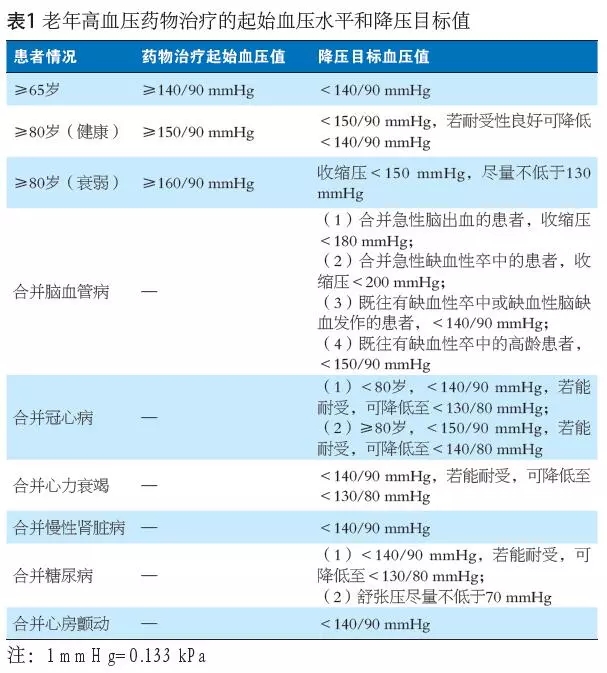
四、老年高血压药物治疗的起始血压水平和降压目标值
高血压的治疗基本目标是使血压控制至达标水平,以延缓靶器官损害,降低心脑血管疾病发病率和死亡风险。既往高血压指南对老年高血压启动药物治疗的血压值和目标值均比较简略,未根据患者不同的合并症进一步细分。2017年美国指南强调强化降压的概念,对于高危患者,血压≥130/80 mmHg即应在生活方式的干预下,同时给予药物治疗, 将收缩压降至<130 mmHg。2018 年欧洲指南建议:年龄<80岁、一般健康状况良好的老年患者, 收缩压140~159 mmHg应启动降压药物治疗;当收缩压≥160 mmHg时,即使年龄>80岁的健康老年高血压患者,也应进行降压药物治疗和改变生活方式; 65~80岁的高血压患者和≥80岁的高龄患者,若耐受良好,收缩压应控制在130~139 mmHg。2019年《中国高血压防治指南》指出65~79岁的老年人,血压≥140/90 mmHg可以考虑药物治疗,血压≥150/90 mmHg,应开始药物治疗,首先将血压降至<150/90 mmHg,如能耐受,降至<140/90 mmHg;≥80岁的老年人,则收缩压≥160 mmHg时开始药物治疗,应降至<150/90 mmHg,如收缩压<130 mmHg且耐受良好,可继续治疗。指南在其他指南基础上,细化不同临床情况下老年高血压药物治疗的起始血压水平和降压目标值,充分考虑老年患者的特殊性。具体内容见表1。
五、老年高血压的药物治疗
高血压诊断明确后,所有患者均立即给予生活方式干预, 并根据个体情况,决定是否启动药物治疗,并选择合适的降压药物。老年人降压药物应用应遵循以下5条基本原则:
(1)小剂量:初始治疗时通常采用较小的有效治疗剂量,并根据需要,逐步增加剂量。
(2)长效:尽可能使用一天一次、24 h 持续降压作用的长效药物,有效控制夜间和清晨血压。
(3)联合:若单药治疗疗效不满意,可采用两种或多种低剂量降压药物联合治疗以增加降压效果,单片复方制剂有助于提高患者的依从性。
(4)适度:大多数老年患者需要联合降压治疗,包括起始阶段,但不推荐衰弱老年人和≥80岁高龄老年人初始联合治疗。
(5)个体化: 根据患者具体情况、耐受性、个人意愿和经济承受能力,选择适合患者的降压药物。
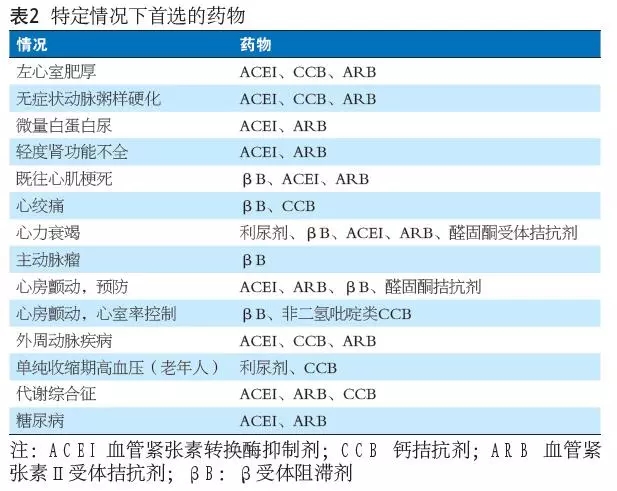
钙拮抗剂、血管紧张素转换酶抑制剂、血管紧张素Ⅱ受体阻滞剂、利尿剂及单片复方制剂,均可作为老年高血压降压治疗的初始用药或长期维持用药, 其他种类降压药物也可用于特定人群。可根据患者的危险因素、亚临床靶器官损害以及合并临床疾病情况,优先选择某类降压药物,见表2。
六、随访和管理
对于老年高血压患者,适当的随访和监测可以评估治疗依从性和治疗反应,有助于血压达标,并及时发现不良反应和靶器官损害。启动新药或调药治疗后,需要每月随访评价依从性和治疗反应,根据血压水平,及时调整治疗方案,直到降压达标。
同时对于老年高血压患者,需系统、长期的随访和管理,这在很大程度上需要依靠社区来完成,因此社区支持和远程管理具有重要价值。通过社区的参与,将有效提高老年高血压的知晓率、治疗率和控制率。
(摘自《中华医学信息导报》2019年第34卷第8期)













