最近,连续有三个类似的年轻患者加作者微信咨询,主要诉求是解决严重影响正常工作和学习的慢性腰痛问题,而且明确诊断。受限于网上病情咨询,无法查体、面诊,仅能通过他们的病情描述、影像资料、就诊及治疗经过,提出我的诊断考虑(今日的主题:腰型休门氏病)和仅供参考的治疗建议。因为,他/她们均去过多家三甲医院、各个科室,均没有医生考虑过“腰型休门氏病”这个诊断。因此,有必要结合病例,回顾文献,介绍下这个疾病,同时也请各位同行斧正 (本人微信keven1901913805)。文案偏长,建议收藏,分次阅读。
声明:以上病例和影像资料均得到患者的知情同意且不包含任何个人信息。
此三例患者均为年轻人,找到作者之前也在网络上到处找相关资料、多方咨询了解自己的疾病,所以沟通起来相对比较顺畅。尤其第三例小女孩,非常痛苦,也走了一些弯路,让作者感觉很有必要抽出时间回顾下这个疾病。
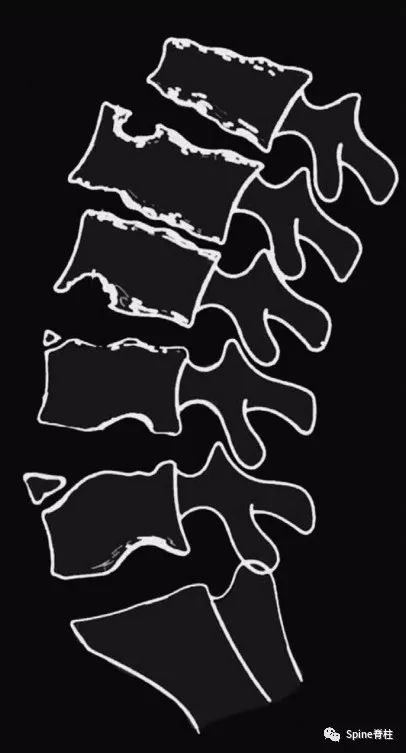
休门氏病 (Scheuermann’s disease),又称休门病、休门病后凸畸形(Scheuermann's kyphosis)、幼年性脊柱后凸(juvenile kyphosis)、脊柱骨软骨炎(osteochondritis of spine)、脊柱软骨病和Calve病(Calve disease)等,是一种病因未明、以自限性椎体发育障碍为主要病变特征的结构性脊柱后凸畸形(上述称谓主要针对典型休门氏病,见下文)。临床表现为脊柱矢状面上椎体前后生长不均引起的椎体楔形变。该病具有家族聚集倾向,是青少年脊柱后凸畸形最常见的原因,是引起青少年腰痛的第二常见原因,仅次于腰椎峡部裂。
该病由丹麦学者Holger Werfel Scheuermann于1921年首次报道,发生率为1%~8%,男性多见(88%),也有学者认为性别发生率无差异。典型的发病年龄在8-12岁,13-16岁 (青春期前后) 临床表现尤为明显。
休门氏病具体定义仍存在争议,其诊断主要依靠影像学表现。典型休门氏病是以胸椎椎体楔形变导致的脊柱结构性后凸畸形为特点的发育异常性疾病,其既往诊断标准为X线侧位片上,连续3个或3个以上椎体楔形变大于5° (Sorensent等1964年提出的标准)。
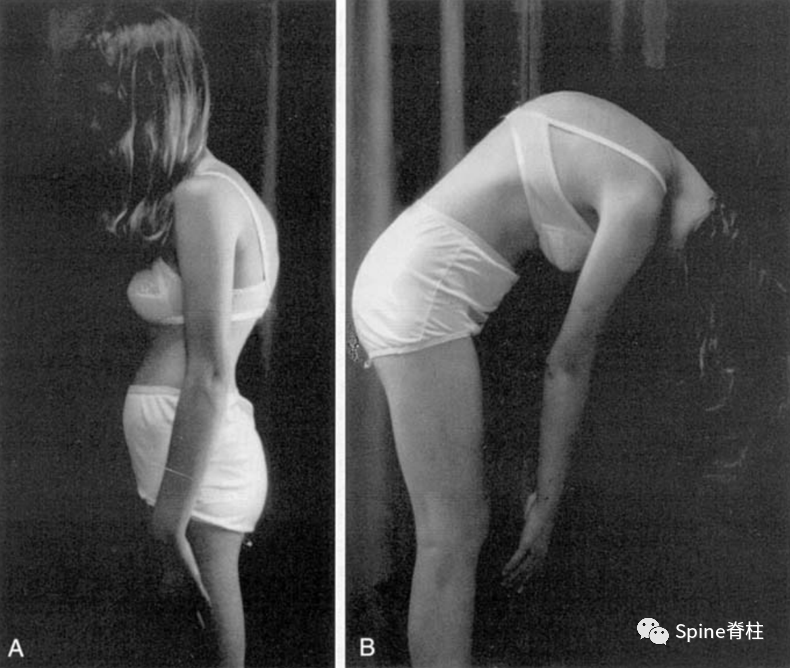
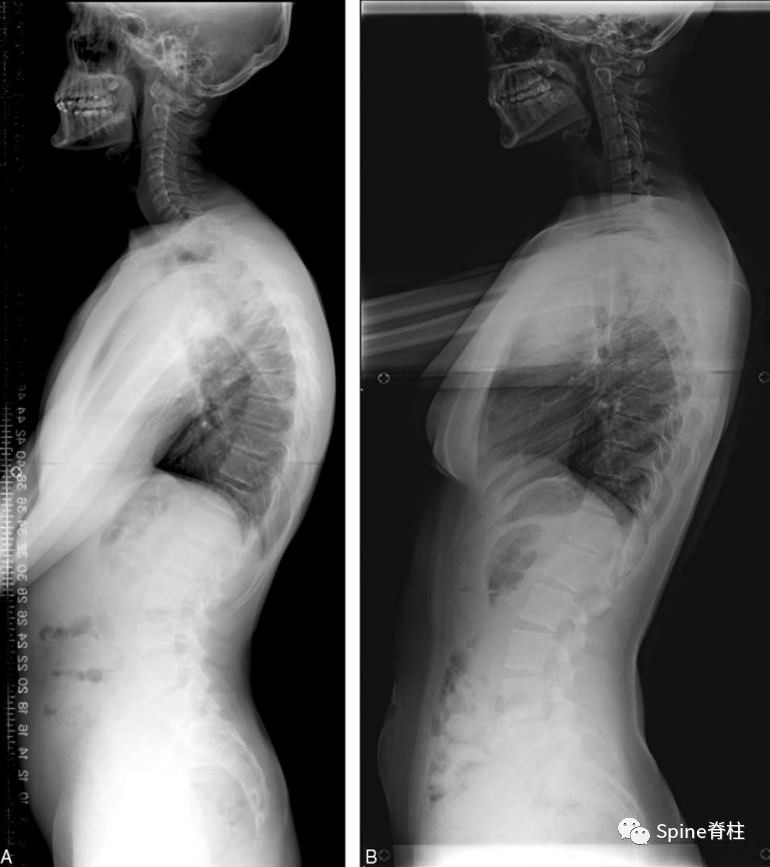
典型休门氏病患者外观照, Adam试验可见胸椎后凸畸形
典型休门氏病患者X线片,终板不规则,多个中胸椎体轻度楔形改变,导致胸椎后凸增加 (PMID: 24509552)
典型休门氏病患者X线片:终板不规则+椎体楔型变 (PMID: 24468666)
典型休门氏病。A:胸椎型;B:胸腰椎型 (PMID: 26536439)
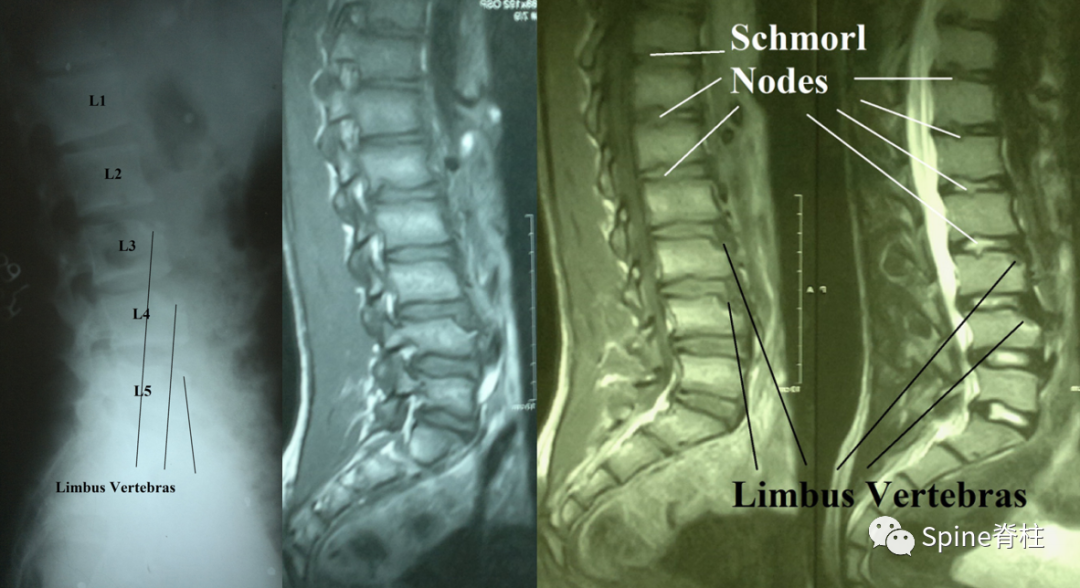
近年来,随着影像技术的发展,越来越多学者认同将许莫氏结节、椎间隙狭窄、终板不规则、椎体楔形变、椎体边缘软骨结节、椎体前后径延长等表现定义为休门氏样改变。
休门氏病的影像学特征:椎体楔型变、Schmorl结节、终板不规则改变、终板环状周缘损伤和椎间盘损伤,周围多可见高密度硬化带,部分患者可伴有椎间盘膨出或突出,严重者可引起椎管狭窄、脊髓受压,尤其胸腰段,可导致明显胸椎椎间盘突出(PMID: 24468666)。
2014年,有学者建议,当青少年无明显外伤和其他病理改变而出现下面3项中任意1项以上者皆可诊断为休门氏病 (包括典型和腰型休门氏病),表现越多,诊断越准确。
1)3个或3个以上相邻椎体前部或后部楔型变≥5°;
2)3个或3个以上相邻椎体前部呈阶梯状改变或椎体前部明显不规则改变;
3)4个或4个以上相邻椎体内明显Schmorl结节形成。
患者常于青春期前后开始出现胸或胸腰段后凸,部分患者会出现代偿性腰椎过度前凸,常被误认为是姿势性的。脊柱后凸畸形僵硬,表现为“圆背畸形”。进人青春期后,休门病患者相比同年龄段健康青少年偏高偏重,提示了本病患者在青春期存在异常生长模式。腰背部疼痛是这类患者最常见症状,可因体力劳动、长久站立及久坐而背部疼痛症状加重,胸腰段后凸较胸段后凸患者更易出现进展性的疼痛。患者如后凸畸形严重或合并椎管狭窄,可出现脊髓压迫的一系列临床症状和体征。研究发现9%的患者有感觉或肌力异常,提示此部分人群神经功能受损。15%-20%的休门氏病患者伴有脊柱侧凸畸形,且侧凸进展相对缓慢。
除了典型休门氏病,还有一种非典型休门氏病,值得临床医生的关注。因非典型休门氏病常发生于腰椎或胸腰段,也有学者称之为腰型休门氏病或II型休门氏病,本文将非典型休门氏病统一称之为腰型休门氏病。Green 等于 1985 年首次描述腰型休门氏病, 1987 年 Blumenthal 等明确提出腰型休门氏病的概念并将休门氏病分为典型休门氏病(Ⅰ型)和腰型休门氏病(Ⅱ型),Ⅱ型又根据有没有外伤史,分为Ⅱa和Ⅱb型。
Blumenthal等提出CT检查椎间隙狭窄、许莫结节和终板不规则3项中2项或核磁显示椎间隙狭窄、许莫氏结节、终板不规则、椎体楔形变和椎间盘信号减低5项中的3项即可诊断。
潘荣雷等提出的诊断标准:临床多有腰痛;专科体检无明显脊柱畸形;MRI或CT上多个椎体上、下终板不规则,3 处(2 个及以上椎体)及以上许莫氏结节形成,可伴椎体形态正常或轻微楔形变;影像学检查多不伴明显的椎间盘突出或膨出。
张大明等提出的诊断标准:椎体伴有或不伴有楔形变,终板不规则,伴有 Schmorl 结节,但不存在明显的后凸畸形。
张嬴政等提出的诊断标准是:顽固性下腰痛;MRI 或 CT、X线有许莫氏结节形成,无椎间盘突出、脊柱畸形;至少一个特征性间隙椎间盘造影出现症状复制。
张嬴政等报道的腰型休门氏病典型图片,椎间盘造影时造影剂流入许莫氏结节或终板不规则处,并诱发疼痛复制(doi:10.3969/j.issn.1006-9852.2010.05.016)
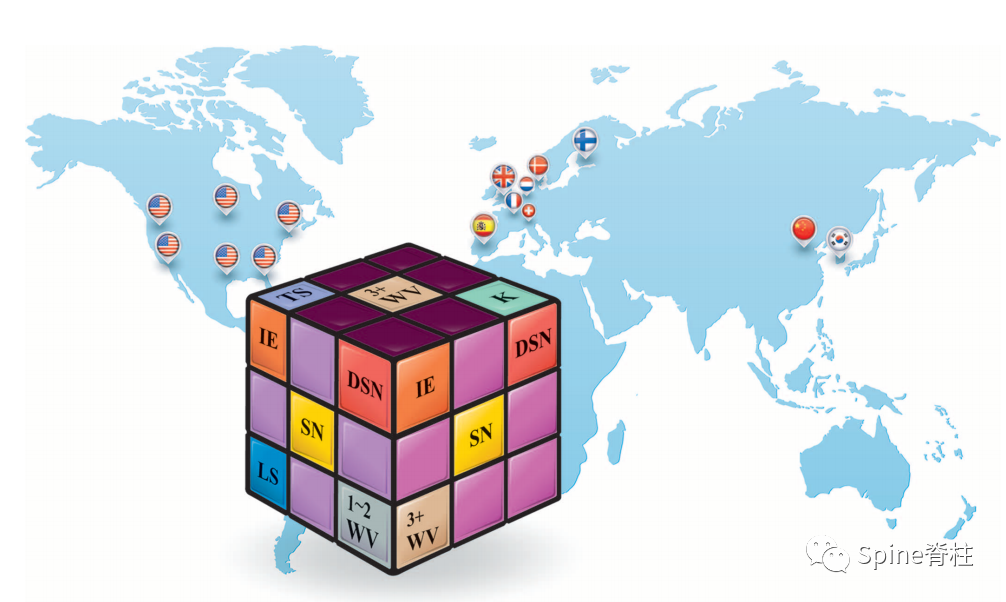
图:北医三院陈仲强教授团队系统回顾文献后提出的诊断标准(国旗是纳入研究的所在单位)。魔方上面是典型休门氏病诊断要点:胸椎上存在K和3个及以上WV。魔方左面为腰型休门氏病诊断要点:腰椎上1或2个WV,存在终板不规则改变,如SN、IE和DSN,但无后凸畸形。魔方右面是典型和腰型休门氏病共存。K=后凸;WV=椎体楔型变;TS=胸椎;LS=腰椎;SN=Schmorl结节;IE=终板不规则;DSN=椎间盘间隙狭窄 (PMID: 24979145)
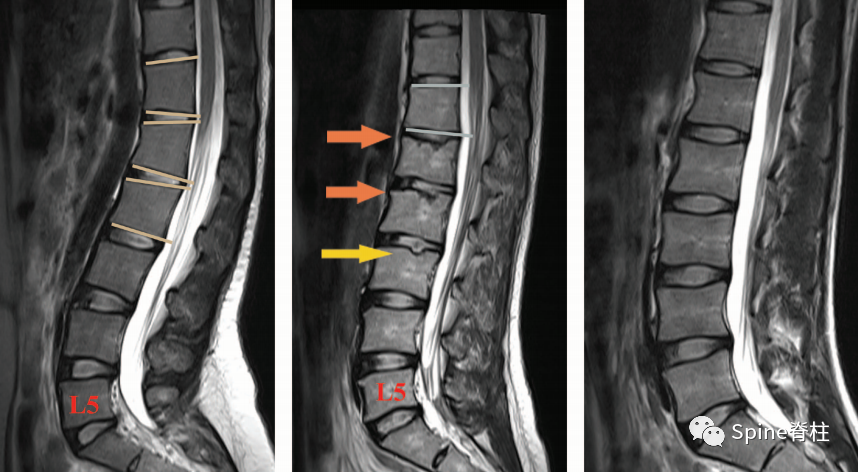
左图为典型休门氏病(3个椎体楔形变>5度),中间为腰型休门氏病(T12和L2椎体楔形变,黄箭头许莫氏结节,橘色箭头终板不规则),右图为正常患者 (PMID: 24979145)。
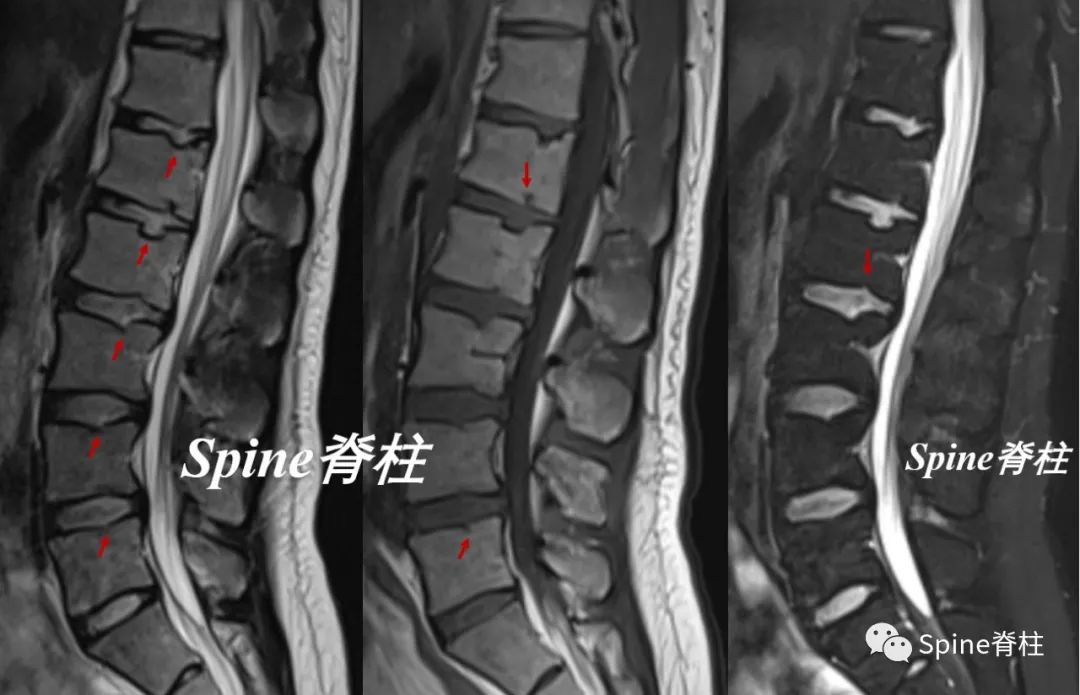
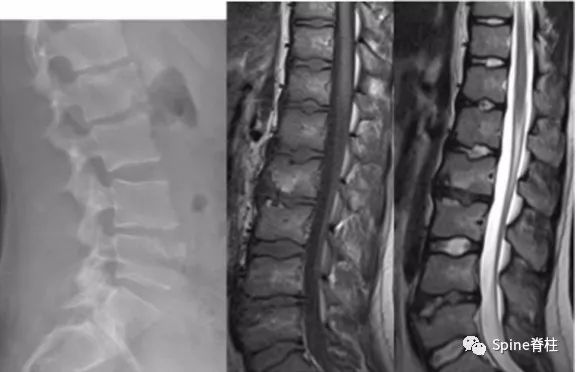
因纳入标准不同,文献报道,25%-80%的休门氏病是腰型休门氏病。腰椎休门氏病不同于真正意义上的典型休门氏病 , 其临床表现和影像学表现均有较大的差异 。其引起的腰痛比典型休门氏病更严重更常见,往往不存在后凸畸形 (圆背畸形)。患者通常以反复发作并呈渐进性加重的腰痛就诊,症状严重时可发展为失能性腰痛。久站、久坐及运动后均可加重腰痛,老外常用(poor posture)来描述。大多数腰型休门氏病患者否认有明确腰部外伤史,提示其不一定是暴力损伤, 可能日常活动下的椎间盘内压即可使软骨终板损伤。专科查体可见腰肌紧张僵硬 , 可有两侧肌力不平衡 , 椎旁肌广泛压痛,无放散痛,腰椎活动度基本正常 ,双下肢直腿抬高试验阴性 , 双下肢运动、感觉和反射均正常。
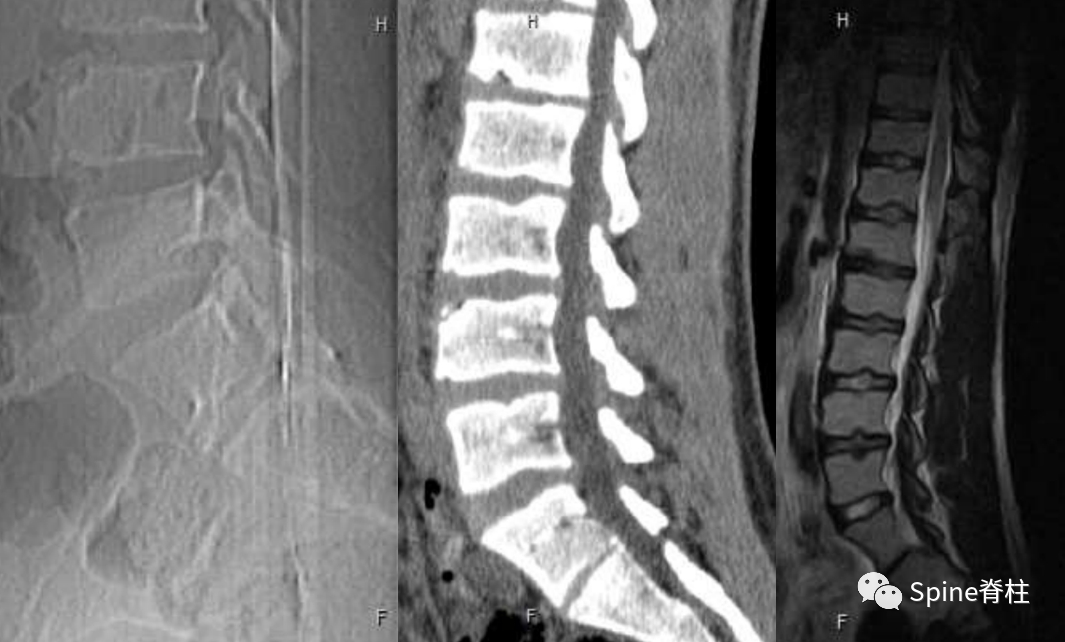
腰型休门氏病
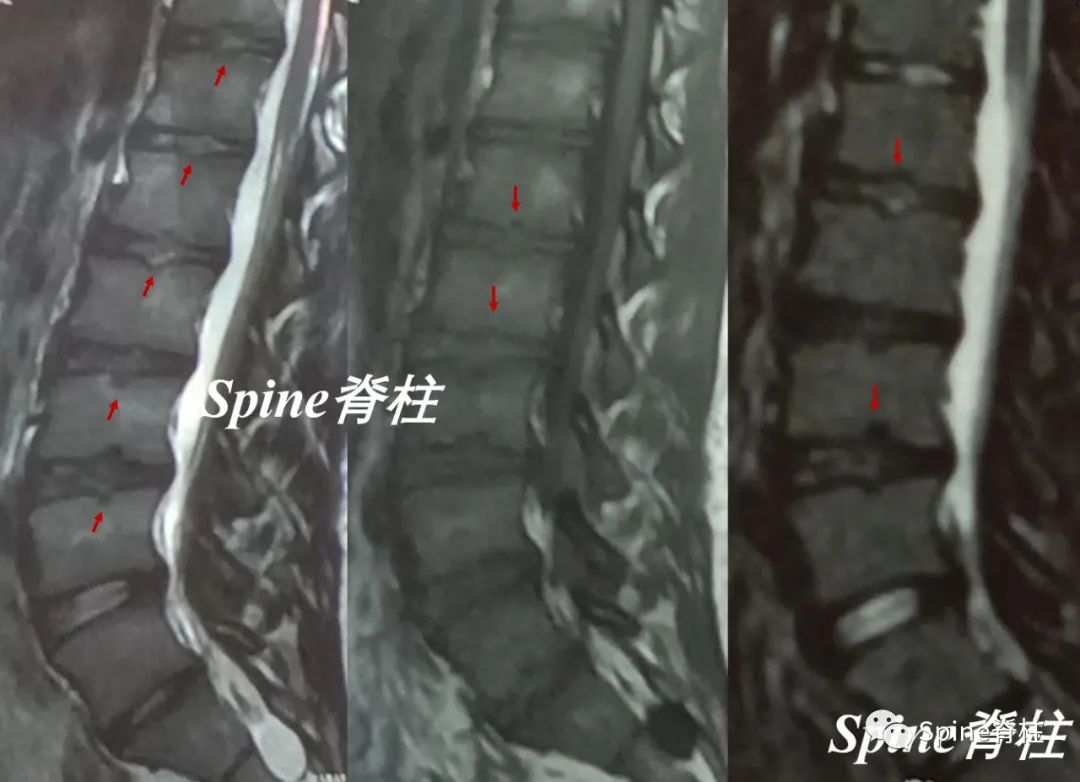
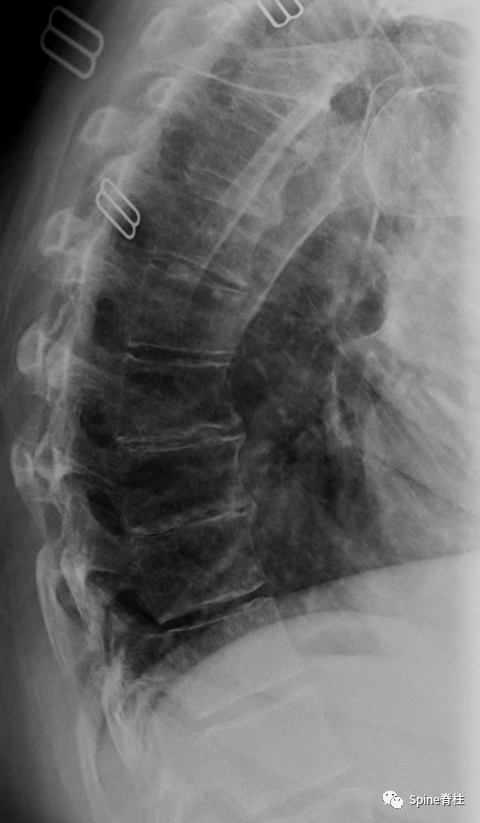
椎体终板不规则,T11-L4椎体中央Schmorl节,L2、L5椎体前缘Schmorl节,L2-L3椎间盘损伤(PMID: 24468666)。
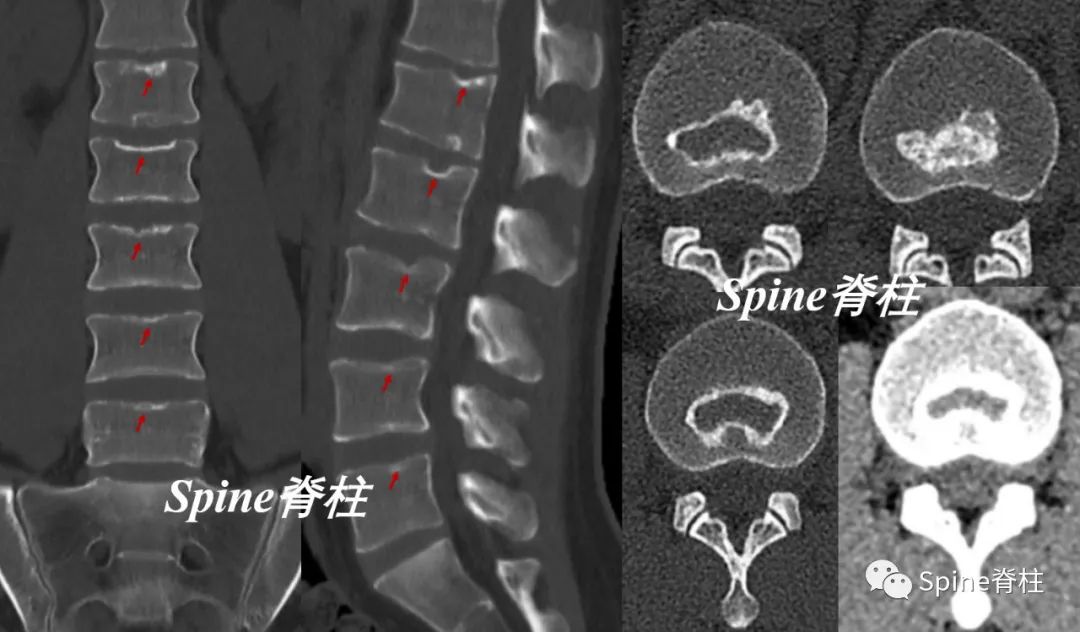
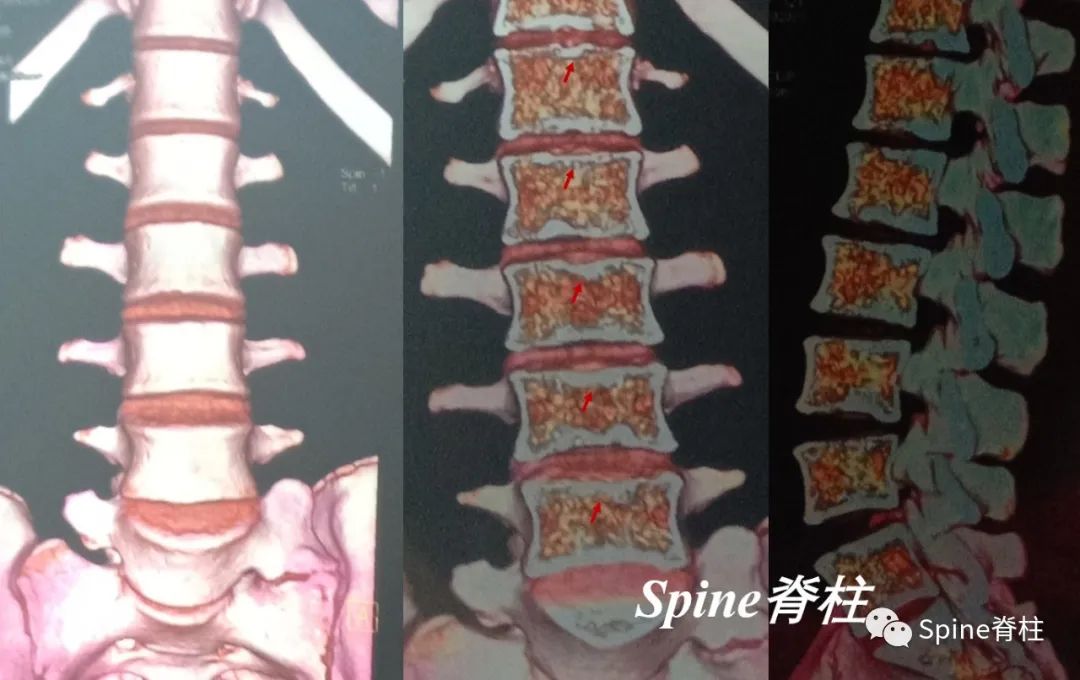
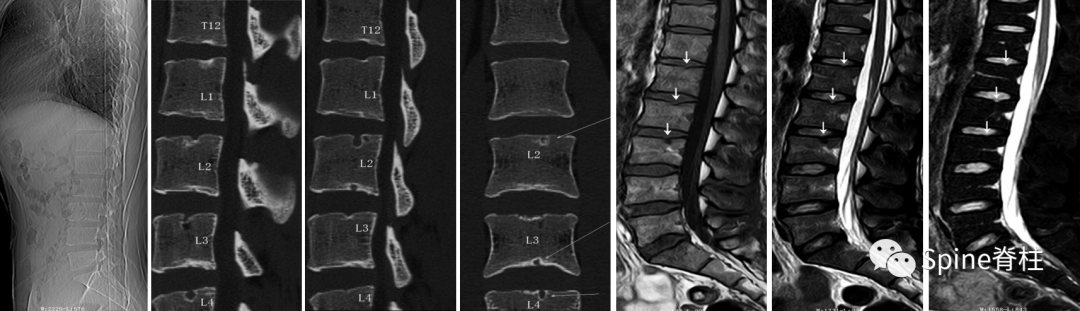
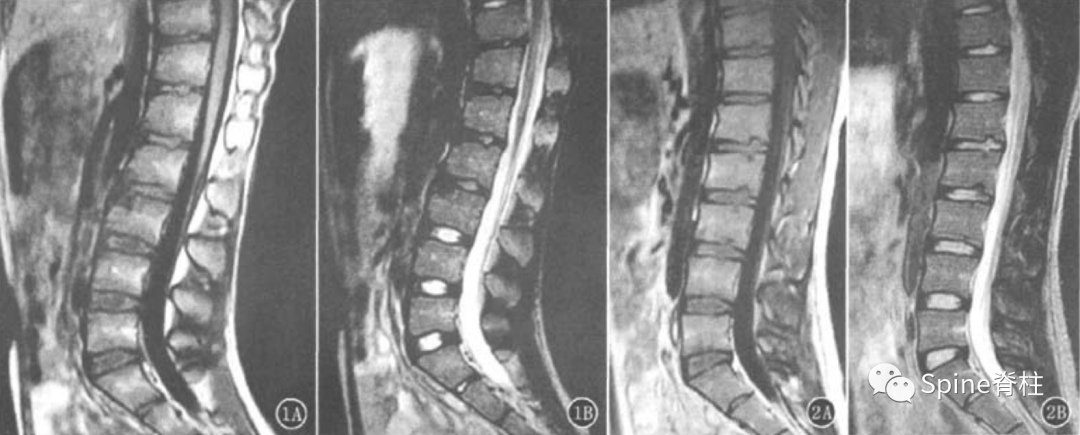
腰型休门氏病。矢状位示腰1-2椎体轻微楔形变,冠状位示腰2椎体下缘及腰3椎体上下缘终板中央区略显凹陷;腰1椎体下缘,腰2-3椎体上下缘及腰 4 椎体上缘许莫氏结节;胸12-腰1椎体相邻缘终板中央偏后区不规则、略显内凹伴硬化。MRI上腰1-3椎体上缘许莫氏结节 (doi:10.3969/j.issn.1005-7234.2016.03.003)。
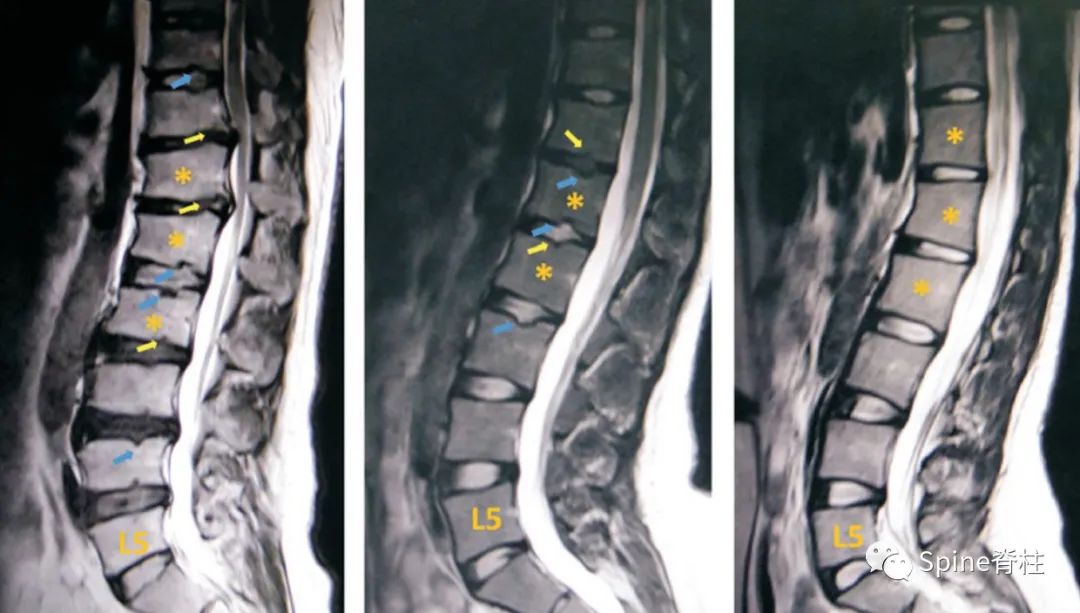
左图符合典型和腰型休门氏病诊断标准。中间图符合腰型休门氏病标准。右图符合典型休门氏病标准。楔形椎(星号),Schmorl结节(蓝色箭头)以及不规则的终板(黄色箭头) (PMID: 25421181)。
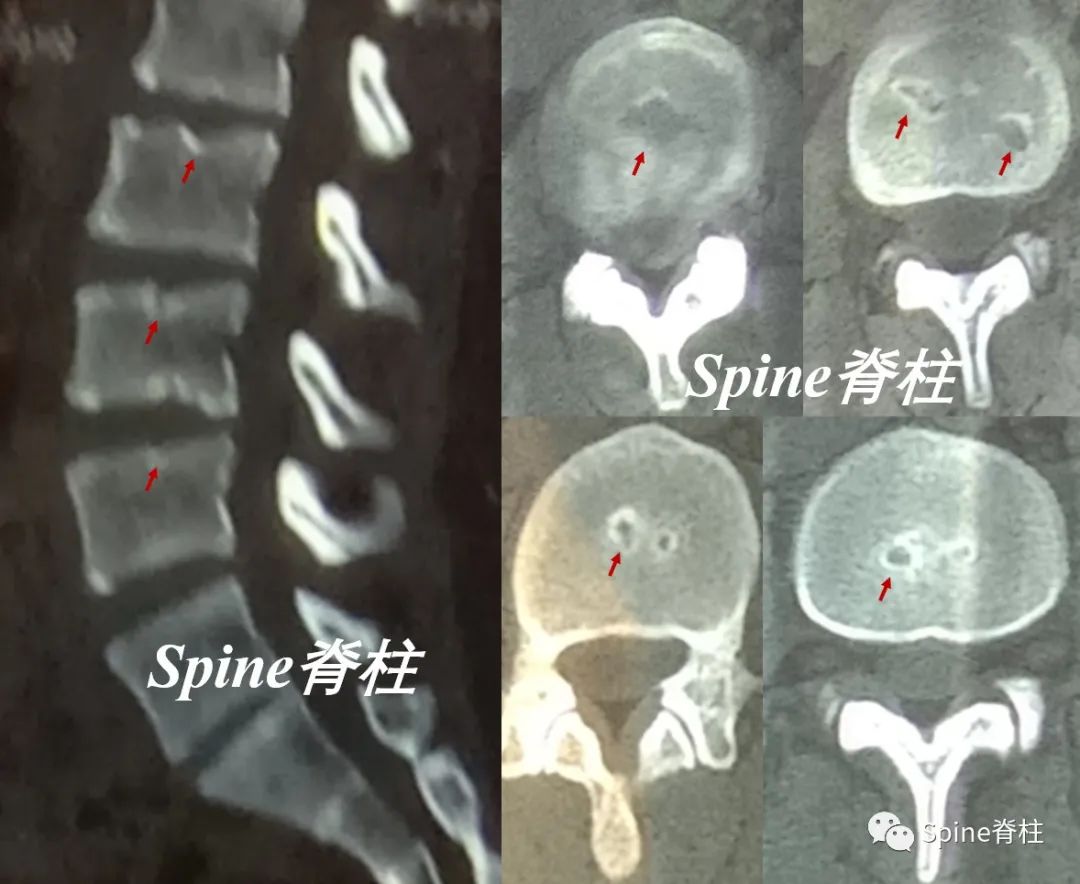
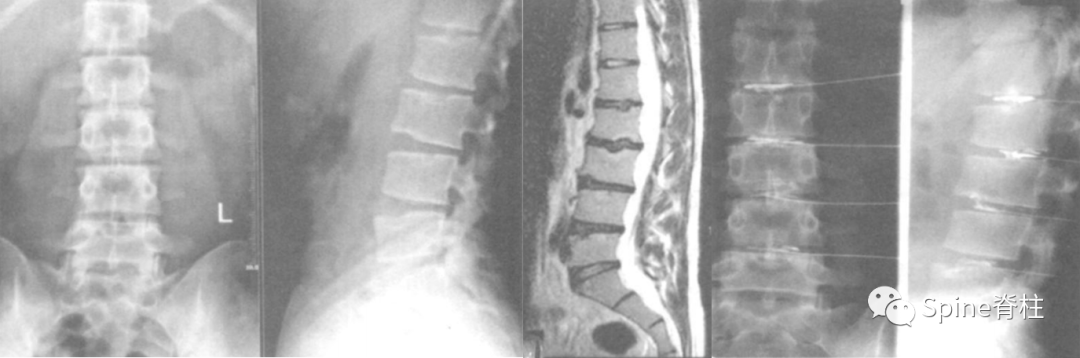
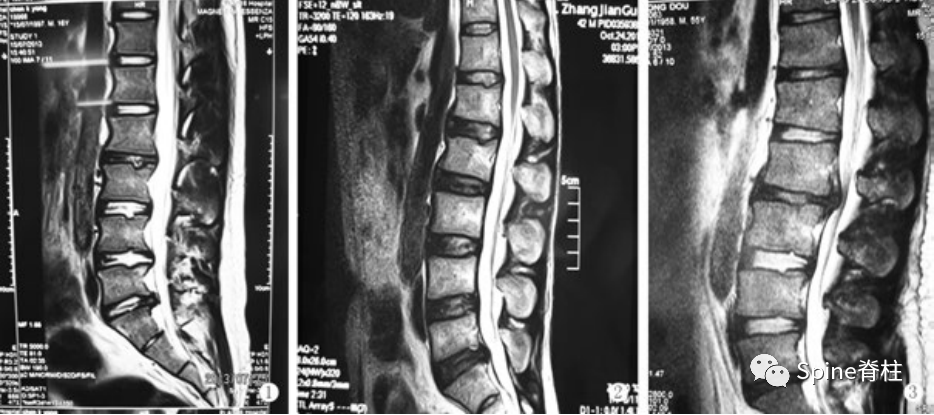
18岁男性患者,主诉腰背部弥散性钝痛,无外伤史。腰椎侧位片提示L3-L5椎体前缘缺损,MRI提示椎体前缘缺损和多发许莫氏结节,诊断为腰型休门氏病。建议拉伸运动、改变姿势和理疗,定期随访。
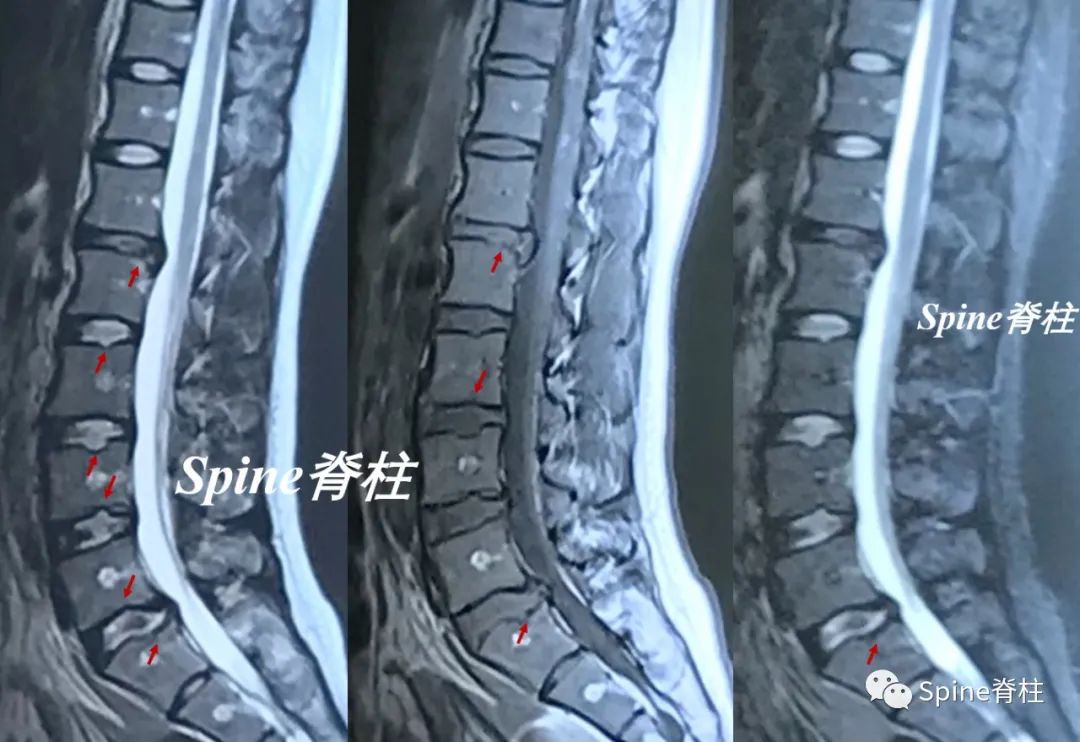
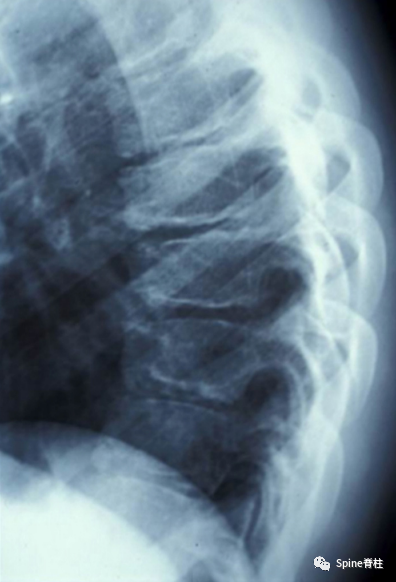
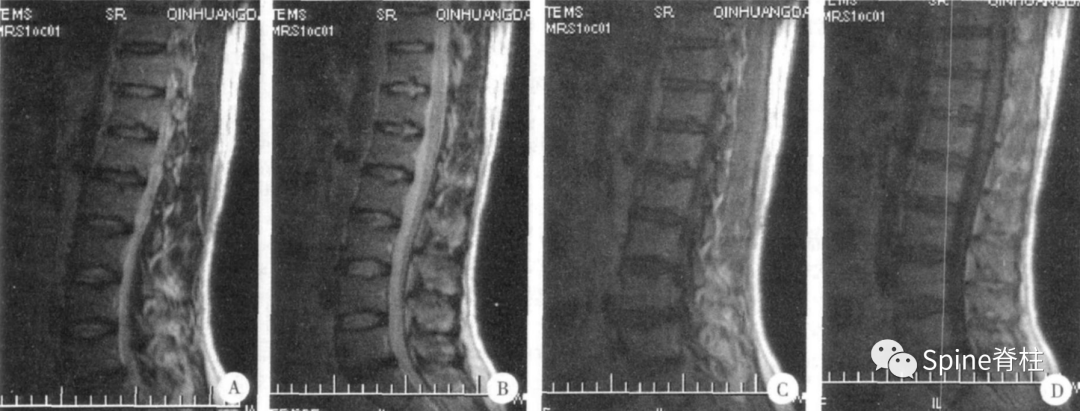
腰型休门氏病 (doi:10.3969/j.issn.1002-1671.2010.09.024)
腰型休门氏病 (2008,MRI诊断腰椎休门氏病的临床意义)
图1 腰椎间盘突出症合并腰型休门氏病; 图2 腰椎间盘突出症合并典型休门氏病;图3 腰椎间盘突出症同时合并典型、腰型休门氏病
(doi:0.3977/j.issn.1005-8478.2015.15.05)。
目前,腰型休门氏病具体发病机制尚不清楚。公认的其发病与生物力学有关,可能是因为未发育成熟的腰椎轴向载荷过大所致。也有学者认为是椎体软骨终板下缺血性骨坏死,类似于Legg-Calve-Perthes病(股骨头骨骺缺血性坏死)。Palazzo等综述文献认为腰型休门氏病可能在遗传性软骨终板脆弱的背景下,处于生长期的软骨终板在脊柱轴向重复应力作用下引起的病变。据报道,腰型休门氏病常见于运动量过大的青少年或经常负重搬物者,比如参加摔跤、足球、举重、划船、网球和自行车等比赛的青少年运动员。因此,青少年训练不应使用“背杠铃、背人”等负重方法训练核心肌群。因为青少年的腰椎软骨并未发育完全,此时做负重训练,极易使椎体发生休门氏病。
1. 典型休门氏病病程为自限性,有严重畸形和临床症状者极少。但到中年后可因生物力学因素脊柱退行性改变出现较早,可伴有椎间盘突出。此部分人群下腰痛的发生率为39%,是对应健康人群的2.5倍。关于后凸畸形,一般认为生长期加重,进人骨骼发育成熟期后进展缓慢,但到中年后可因生物力学因素后凸畸形缓慢加重。值得注意的是,疼痛的严重程度与后凸顶椎位置和后凸严重程度无相关性。少部分严重后凸畸形者可能会对肺功能造成影响,极少数患者有下肢轻瘫。
2. 腰椎休门氏病为非进展性,其愈后趋向好转。一般认为椎间盘损伤和腰椎前凸消失或过度前凸与腰痛相关。胸腰段休门氏病与胸腰段椎间盘突出(T10-L1)关系密切,国内北医三院陈仲强教授团队曾发现胸腰段椎间盘突出症可能就是腰型休门氏病在成年后的一种表现形式。腰椎软骨终板异常,可导致髓核营养障碍、椎间盘退变,加大椎体负荷并增加纤维环压力,最终导致椎间盘突出。很多研究发现,腰型休门氏病患者成年后椎间盘突出的发生率明显偏高。
1. 典型休门氏病治疗越早,效果越好,因此强调早期诊断的重要性。对于胸椎后凸小于50°的青少年仅需进行适当锻炼来增加脊柱的灵活性,定期复查X线片,直到骨骼发育成熟。体操、游泳、篮球等伸展运动对典型休门氏病值得提倡,而跳远、举重等脊柱超负荷运动则不适合本病患者。大多数未经治疗的、不严重的成年患者,对背部功能锻炼及理疗效果感到满意。抗后凸支具治疗是目前针对骨骼未发育成熟的典型休门病患者最有效的保守治疗手段。在骨骼发育成熟(Risser 征1~2级)之前,对于后凸50°-60°,椎体楔形变<10°的青少年患者,建议间断佩戴支具,而后凸Cobb角>60°则应每天佩戴支具20小时以上,胸椎后凸Cobb角<70°的患者进行支具治疗常可获得满意效果。在支具治疗过程中建议结合姿势性伸展运动和腘绳肌的牵张运动。支具治疗至少应坚持至骨骼成熟。
典型休门氏病手术治疗指征:
①对于支具治疗无效、后凸畸形严重(胸椎后凸Cobb角>80°,胸腰椎后凸 Cobb角>50° )的青少年;
②后凸畸形严重(胸椎后凸Cobb角>75°,胸腰椎后凸Cobb角>50° )的骨骼发育成熟患者,伴顽固性疼痛且保守治疗无效或无法接受畸形外观者;
③存在明显后凸畸形相关的神经损害症状时。当脊柱后凸角度>60°,如果脊柱后凸进展迅速,或者患者拒绝支具治疗,也可考虑手术治疗。
2. 腰型休门氏病发病率低,研究较少,其治疗目前仍处于探索阶段。针对其可能的发病机制,减少脊柱轴向负荷可改善症状。
因此,建议偏重的患者减重,限制活动,尤其剧烈对抗性的活动,禁忌跳远、举重等脊柱超负荷运动,可进行体操、游泳等伸展性运动。
加强腰背部和腹部肌肉力量,可进行臀桥训练或在康复治疗师指导下锻炼,改善腰椎过度前凸或恢复正常前凸,并进行躯干的伸展训练和加强姿势控制能力(康复训练很重要,有条件者,最好在专业的康复治疗师指导下进行腰部康复训练)。
注意休息,建议平卧休息,因为在久站和坐的时候腰部明显受力,可能会加重症状。
日常生活中,定期改变体位,坐久了就站起来活动活动,站久了就坐会或躺会,仰卧位躺久了就侧卧位。也可进行腰部物理治疗,如理疗、热敷等,锻炼配合理疗更加。
疼痛严重者,可口服非甾体抗炎药和肌松药,如无效,可升级为阿片类止痛。此外,有学者建议采用腋下支具或腰围,可减轻腰部负荷从而缓解症状,但佩戴支具期间需加强腰背部肌肉力量,避免肌肉萎缩的发生。
此外,需要心理辅导,慢性腰痛患者容易引起抑郁等心理问题,首先腰型休门氏病患者需了解到这个疾病预后是趋向于好转的,在疼痛期间应调整心态,适应伴疼痛生活。对于系统性保守治疗无效且严重影响工作和学习,可进行终板不规则损伤节段的椎间盘造影,一般需要进行多节段的造影,明确疼痛责任节段后可进行椎间盘内阻滞、射频等微创治疗,少部分患者可能需终极的融合手术治疗。理论上,腰椎非融合技术如Coflex、Wallis等可减轻腰椎间盘和终板的轴向负荷,应该可改善腰型休门氏病的腰痛症状,但目前尚无相关报道,需进一步研究。
写本文的初衷是让更多的骨科医生认识这个疾病。慢性腰痛的原因太多了,80%的慢性腰痛是非特异性腰痛,找不到具体原因的,需一项项排除或进行有创的造影、阻滞等诊断方法。我本人也接触过很多慢性腰痛患者,他们确实很痛苦,有些医生看到腰椎MRI或CT未见明显椎间盘突出就盲目的认为患者没问题或者认为是肌肉源性的或者心理问题。对于腰型休门氏病,首先需要先认识它,然后再进一步研究,扩充其治疗手段。
主要参考文献:
2019 - 脊柱脊髓畸形影像学与临床-朱泽章,钱邦平主编
Joint Bone Spine. 2014;81(3):209-14. PMID: 24468666.
Spine (Phila Pa 1976). 2014;39(20):1666-75. PMID: 24979145
余参考文献详见文中标识
声明:本文来源于Spine 脊柱,作者李永超,仅用于学习交流!