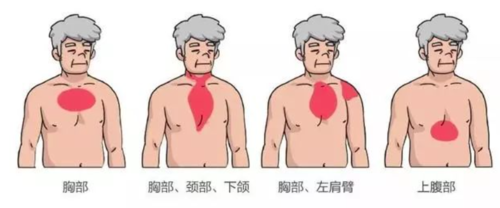
如何确认患者处于血栓风险之中?
如何进行血栓栓塞事件的有效预防?
如何选择抗凝预防干预的最佳时机?
血栓性疾病是一种看似简单明了却又错综复杂的一类疾病,从患者个体到社会问题的关联愈加凸显:血栓性疾病的年轻化趋势难以遏制;老龄化社会的困局;血栓形成几乎涉及到临床各个专业。
从临床角度来看,如何确认患者处于血栓风险之中;如何进行血栓栓塞事件的有效预防;如何选择抗凝预防干预的最佳时机;是目前急需解决的疑难问题。
流行病学调查及国内外大量临床研究显示,临床大多数学科的疾病都有可能引发血栓性疾病。随着临床医学的发展和社会科技的进步,更加优异的血栓标志物被普遍采纳和广泛应用,其临床价值的深度挖掘为目前所面临的血栓性社会问题的解决提供了一条崭新的途径。
D-二聚体是什么
血液中纤维蛋白单体(fibrinmonomer)经活化因子xIII交联后,再经活化的纤溶酶水解产生特异的降解产物称为“纤维蛋白降解产物”。D-二聚体是最简单的纤维蛋白降解产物,其质量浓度的增加反映体内高凝状态和继发性纤溶亢进。
简单来讲,D-二聚体升高的来源有两条
1. 已形成血栓的溶解;
2. 纤溶系统激活或亢进;正常人血液中有2-3%的凝血和纤溶处于活化状态,故有D-二聚体的产生。因此,D-二聚体质量浓度对血栓性疾病的诊断、疗效评估和预后判断具有重要的意义。
如果从血栓的两大分类,动脉血栓及静脉血栓的形成机制来看,动脉血栓除却血管内皮损伤之外,还有血小板活化、炎性介质、趋化因子、凝血系统及血流动力学异常等;静脉血栓在血管内皮损伤之外也会涉及到凝血系统活化、血液瘀滞及获得(遗传)性抗凝、纤溶缺陷等。
那么我们再行详细划分一下其静脉血栓相关因素有哪些?
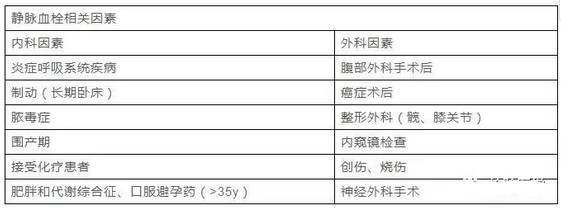
根据静脉血栓形成机制,更多的是利用D-二聚体的排除和血栓风险评估价值;同样对于动脉血栓,D-二聚体的价值则更多体现在鉴别诊断和病情监测上。换句话说,对于门急诊病人可能更多的用于排除,而对于住院病人的偏重点更多在于动态监测了。
了解清楚动、静脉血栓形成机制的本质,便于我们从不同临床科室的角度出发,精细剖析患者疾病情况,有侧重点的、有针对性的明确D-二聚体的应用价值。
临床价值一点点 or 你的理解太片面
不论是早期替代FDP用于DIC的诊断、监测的优越性,还是鉴于其高阴性预警性和高灵敏度的特点,在VTE排除、DIC早期诊断及溶栓治疗监测中的价值,都将疾病尤其高危疾病的诊断鉴别时间大大提前和缩短。VTE复发的监测,抗凝药物停药的风险评估,内、外、妇、儿多种疾病血栓风险评估、病程动态监测及预后评估,恶性肿瘤的预警信号…将可预见及不可预见风险规避到最低。
在近年来的研究发现中,对于不明原因的D-二聚体显著增高的患者,当排除血栓性疾病和肝脏疾病后,应高度怀疑…恶性肿瘤的可能性。要提醒临床的是“不明原因的”或“无症状”静脉血栓的存在,往往是癌症发生的预警性征兆。
国外研究显示,肿瘤患者的死亡原因中,血栓仅次于肿瘤本身而位居第二位。1865年,Armand Trousseau报道,胃癌患者有自发凝血倾向,易形成静脉血栓。后被大量临床研究所证实,称为“Trousseau”综合征。
近年来,随着癌症患者存活时间的延长,患者血栓栓塞发病率却较前明显增高。据统计,约90%的恶性肿瘤患者存在血栓形成倾向,此外临床表现具有较强隐匿性(无症状的高凝状态/血栓栓塞)、高危性(DVT、致死性PE和DIC)。
《中华检验医学杂志》同时也指出血浆D-二聚体是评价CHD风险的有效标志物;高D-二聚体比低者患CHD风险高70%;D-二聚体浓度对于MI具有独立的诊断价值。心电图结合病史,诊断灵敏度从73%提高到 92%。
从该研究中我们可以明确发现作为局部缺血性胸痛病人的急性心梗发作或死亡的风险因子,其CUTOFF值为0.58mg/L FEU时,D-二聚体阴性和阳性组的死亡率/心梗发生率有显著的差异,这为临床治疗方案的制定及预后评估提供了非常大的指导意义。
目前针对脑梗的研究也表明,
腔隙性脑梗塞患者:D-二聚体增高不常见;
心源性脑栓塞患者:D-二聚体增高常见。
当然除此之外还有一点颇为头疼的问题,由于静脉血栓是孕产妇死亡率和发病率的高危因素,如何有效规避风险是妇产科室甚为棘手的事儿,估计没有之一。
考虑到妊娠期随孕周增加血浆D-二聚体有上升趋势,我们需要新的参考指标来发现及诊断妊娠不同时期血栓栓塞的发生风险。在浙江大学医学院附属妇产科医院的一则大数据研究中发现,在分娩期产妇血浆D-二聚体显著升高,其后在产褥期快速下降。由于妊娠期病理和生理改变会影响相应的化验结果,所以确立妊娠期及产褥期的D-二聚体正常参考范围是困难的。
该研究的结果表明,妊娠期随孕周增加血浆D-二聚体浓度随之增加,在孕晚期浓度最高。孕早期血浆D-二聚体浓度参考范围为0.66mg/l,孕中期为2.29mg/l,孕晚期为3.12mg/l。通过比较不同分娩方式的产后D-二聚体浓度,发现产后第二天、第三天剖宫产分娩与阴道分娩的产妇D-二聚体浓度均存在显著差异(P<0.05和P<0.001),因此对不同分娩方式产后D-二聚体参考范围应有各自的参考范围。同时研究还发现产后42天血浆D-二聚体水平恢复至非孕状态。
不论何种血栓性疾病所致的溶栓治疗,D-二聚体变化特点完全符合临床及时准确有效反映的要求。
急性心梗、脑梗溶栓后1-6hD-二聚体达到峰值,24h降至溶栓治疗前水平;
DVT溶栓治疗时,D-二聚体峰值常出现在24h或以后;慢性期DVT患者,溶栓前D-二聚体含量高于正常,而溶栓后D-二聚体含量不升高,或迅速下降至正常范围,说明此时仅有少量新鲜血栓形成,大部分为机化的陈旧性血栓,溶栓常不能收到满意效果;溶栓治疗结束后,应定期观察一段时间的D-二聚体的变化以防血栓复发。
缺血性卒中、深静脉血栓患者,在溶栓治疗 2 d 后,有效情况下可增高2倍以上。
对于溶栓治疗的时间窗,一般临床建议为:
脑栓塞:3h-6h;
心肌梗塞:6h-12h;
深静脉血栓:7-10天-14天。
此外,如何正确评估溶栓或抗凝治疗后血栓复发风险对于患者病情控制至关重要。
一名46岁的近端深静脉血栓病人,第一次发生深静脉血栓,经过6个月抗凝治疗,D二聚体水平降低至正常(0.5mg/L FEU),第9个月D二聚体水平再次升高,至第20个月发生第二次深静脉血栓,经过6个月抗凝治疗,D二聚体水平下降至正常,第28个月,D二聚体水平升高,第32个月发生第3次深静脉血栓,之后一直保持抗凝治疗,D二聚体控制在正常水平,PT-INR控制在2-3。
该研究表明,对该类患者确定适宜复查时间是有必要的,血栓性疾病的高复发率意味着D-二聚体项目动态监测的价值显得更为重要。
除却上述所列举的情况之外,尚有较多未提及的地方。从临床角度出发,如何形成D-二聚体升高的临床思维和一般处理原则或许更为重要一些。
随原发病治疗而下降,无需处理;
持续维持在一定高度,视临床综合分析表现而定;
进行性升高,需抗凝处理。
小解答:你可能存在的疑问
D-二聚体在肾功能正常的病人体内循环半衰期约为4-6小时。患者体内稳定的(陈旧的)血栓凝块(没有活动期的纤维蛋白的形成和纤溶酶的激活),不会引起D-二聚体升高。
临床试验证实:症状超过10天的病人易于形成纤溶失活的血栓症,其D-二聚体不会增高。
对于不能解释的D-二聚体升高
1. 建议连续监测:外科手术每天减少1/16,约16-20天回到基线;
2. 连续监测T30、T90、T150,T210,T270天D-二聚体含量决定抗凝时间及血栓风险;
3. D-二聚体用来监测抗凝效果,定位年龄*10,为抗凝有效。
本文来源:检验医学