
临床遇到难治性高血压,很多医生会觉得棘手,感觉能用的药全用上了,血压还是降不下来,此时该怎么办,今天来理清一下思路!
什么是难治性高血压?
难治性高血压指在改善生活方式基础上,包括利尿剂在内,足量的至少3种降压药治疗后血压仍未达标(140/90mmHg),或需要至少4种药物联合应用血压才能够得到控制。
2018AHA:使用了3种抗高血压药物,血压仍高于目标值(130/80mmHg),通常包括长效钙通道阻滞剂(CCB)、肾素-血管紧张素系统抑制剂和利尿剂。所有抗高血压药物应以最大剂量或最大耐受剂量和适当的频率给药。
1. 未控制的高血压≠难治性高血压[1][2]
未控制的高血压( Uncontrolled hypertension)指任何原因导致的血压没有达标:
药量不足或不当
依从性差
白大衣高血压、假性高血压
未发现的继发性高血压
难治性高血压指:
resistant hypertension
difficult to treat hypertension
refractory hypertension
2. 高血压的患病率
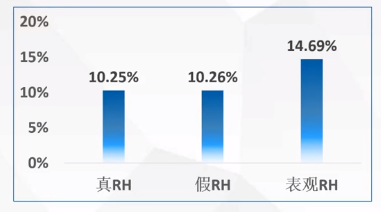
全球320万患者荟萃分析
荟萃分析将所有符合难治性高血压定义的患者,分为:
假性难治性高血压:患者满足上述条件,但24小时动态血压监测(ABPM)或家庭血压监测(HBPM)确认为白大衣高血压或其他原因导致血压不受控制(如治疗不已从);
真性难治性高血压:排除假性难治性高血压;
表观难治性高血压:未排除假性难治性高血压。
3. 难治性高血压诊治流程
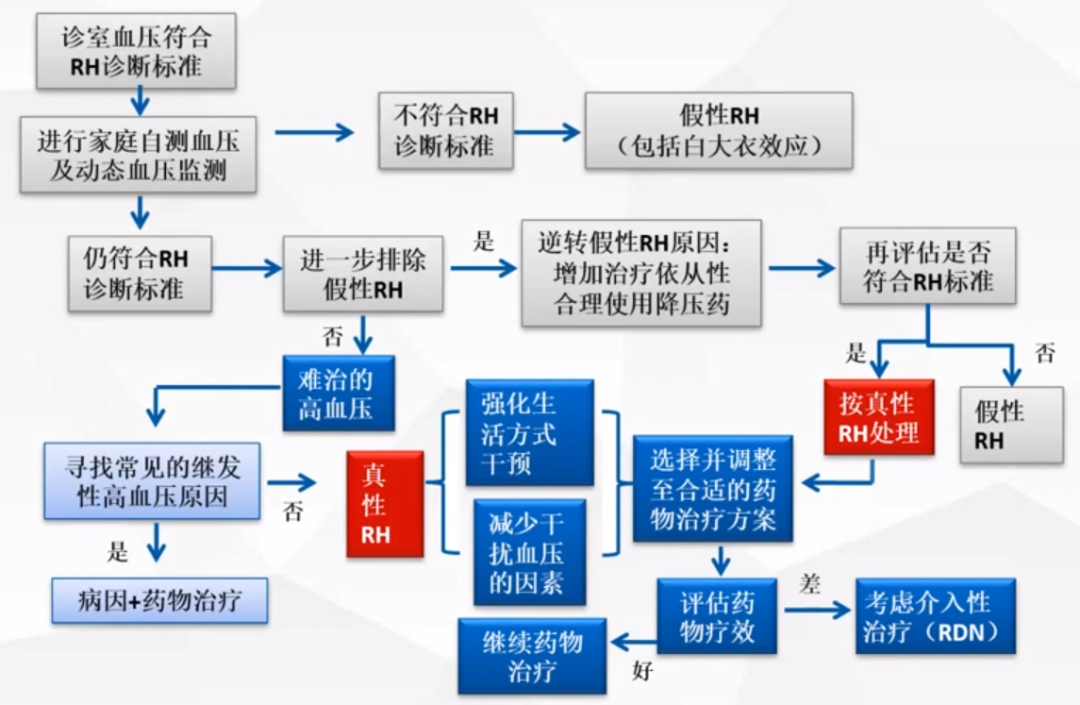
中国专家共识流程[3]

2018AHA难治性高血压诊治流程
判断是否是难治性高血压?
1. 获得真实血压:
根据患者情况,做好患者教育,尽量排除影响因素
1)诊室血压
测量时的状态
测量时间
体位、衣服、肢体
服药情况
2)动态血压
体位
活动状态
睡眠情况
3)自测血压
测量设备
测量时间
心律失常
根据上述三种血压测量方式,可将血压分为四种情况:

需要注意两种情况:
白大衣高血压与白大衣效应:白大衣高血压指平时血压不高,见到医生才出现高血压;白大衣效应指患者本身有高血压,服药控制良好,但见到医生血压就升高;
假性高血压:部分患者动脉硬化严重,尤其是老年人,袖带内必须有更高的压力才能够测出动脉压,因此可能出现假性高血压,如果测量其动脉内压并不高。
2. 患者服药的依从性:
从各种方面改善提高患者依从性,注意以下几点影响依从性的原因:
1)药物不良反应:如ACEI引起咳嗽,β阻滞剂引起乏力,利尿剂引起低钾,二氢吡啶类钙拮抗剂导致踝部水肿等;
2)服药方案:服药方案复杂,使用短效制剂,患者每日需多次服药;
3)医患沟通不足:患者对高血压危害性及所用药物的必要性和可能出现的药物不良反应认识不足,不能坚持服药。
3. 是否合并存在影响血压的药物
药源性高血压的作用机制:
1)水钠潴留:NSAIDs、类固醇类、口服避孕药、甘草;
2)交感兴奋:拟交感胺药、咖啡因、单抑郁药、单胺氧化酶抑制剂、可卡因和安非他明、麻黄素;
3)缩血管:环孢霉素A;
4)混合机制:促红细胞生成素、酒精。
一般来说,如存在影响血压的药物,尽量停药, 如无法停药,考虑应用更加合适强效的降压药物。
4. 合并存在影响血压控制的疾病
严重肥胖
睡眠呼吸暂停综合征
进展性肾功能不全
慢性疼痛
长期焦虑等
这些影响因素或继发性原因很容易忽略且难以察觉,在临床上需要全面细致的了解和考虑。
优化的治疗方案,需要排除继发性因素,排除外源性因素干扰,排除假性难治性高血压,提高患者的依从性。
排除继发性高血压
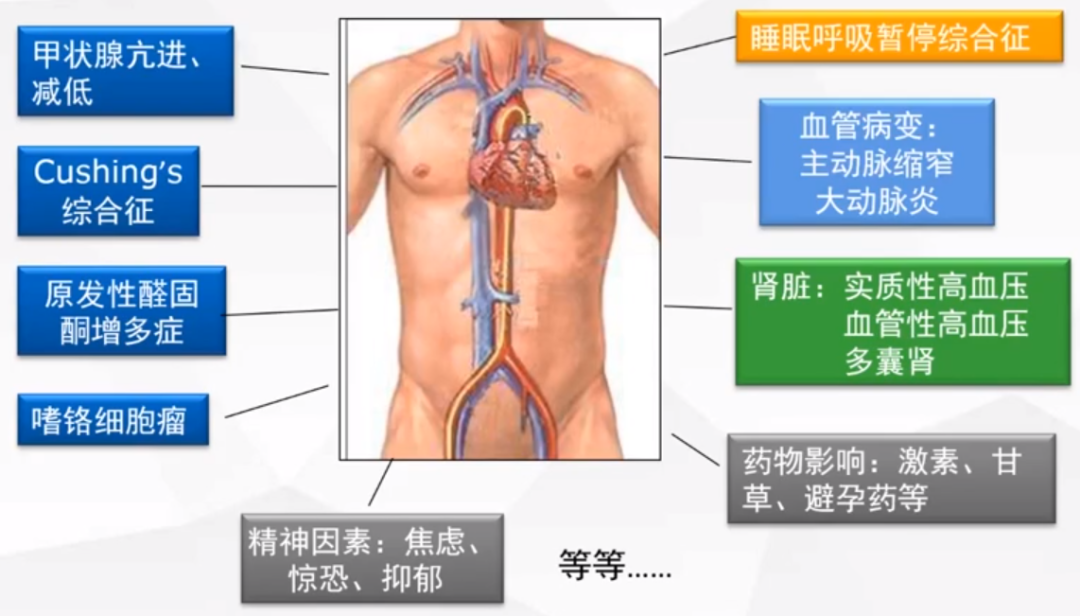
常见的继发性高血压
1. 什么时候后要筛查继发性高血压?
发病早或晚:年龄<30岁或 >50岁的新发高血压 ;
中重度或顽固性高血压 :降压效果差不易控制或原控制良好的血压突然难以控制;
靶器官损害突出;
合并特殊症状和体征:低血钾、心悸多汗、夜尿增多、胸/腹部血管杂音、双上肢血压相差较大、夜间打鼾等。
2. 如何筛查?
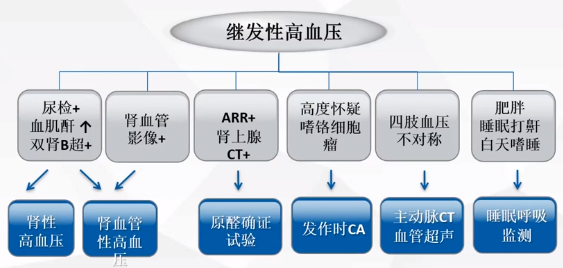
继发性高血压筛查流程
3. 寻找可能存在的继发性高血压原因
注意事项
继发性高血压和原发性高血压患者可以并存;
注意随诊观察——部分疾患无法早期确诊;
“占位”性病变与高血压发生是否有关,一定要看结节是否有功能,即有生化指标支持。
难治性高血压的处理
1. 根据2018AHA难治性高血压处理分6步
第一步:除外其他原因+保证低盐饮食+最大化生活方式干预+最佳3药方案
除外其他引起高血压的原因,包括继发性原因、白大衣效应和药物不依从;
保证低盐饮食(<2400mg/d);
最大化生活方式干预:≥6h的不间断睡眠,总体膳食模式,减重,运动;
最佳3药方案:3种不同类型、机制互补的抗高血压药物,包括 ACEI/ARB、长效CCB和利尿剂,使用最大剂量或最大耐受剂量,利尿剂类型须和肾功能相适应。
第二步:替换最佳剂量的噻嗪样利尿剂
可考虑使用氯噻酮或吲达帕胺来替代氢氯噻嗪;
仅通过从氢氯噻嗪转换为相同日剂量的氯噻酮,血压可降低7~8mmHg。
第三步:加用醛固酮受体拮抗剂(MRA)
螺内酯或依普利酮。
第四步:控制心率和β受体阻滞剂
若心率≥70次/分,可加用β受体阻滞剂(例如,美托洛尔、比索洛尔),或α和β受体阻断剂(例如,拉贝洛尔、卡维地洛);
若禁用β受体阻滞剂,可考虑中枢性α受体激动剂(例如,如每周用一次可乐定贴片或睡前用胍法辛);
如果上述药物都不能耐受,可考虑地尔硫卓,每天一次。
第五步:加用肼苯哒嗪
肼苯哒嗪25 mg tid,逐渐滴定至最大剂量;
射血分数降低的充血性心衰患者,须在每天应用30mg单硝酸异山梨酯(最大剂量90mg/d)的基础上应用肼苯哒嗪。
第六步:肼苯哒嗪换为米诺地尔
将肼苯哒嗪替换为米诺地尔(2.5mg,每日2~3次,可逐渐滴定至最大剂量);
若血压仍未达标,需要转诊给高血压专科医师或接受新药试验。
2. 如何优化的治疗方案
1)治疗方案制定时先确定是否合理:
不适当的剂量?-未达到药物的可耐受剂量
不适当的联合?-三药联合方案中没有利尿剂;多种药物不合理的组合
不适当的服药时间?-根据血压峰值调整服药时间
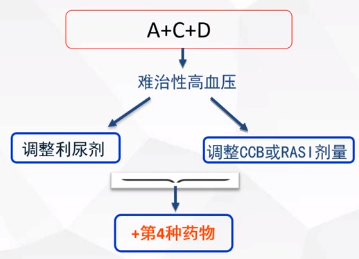
药物调整流程
A-ACEI/ARB;C-CCB;D-噻嗪类利尿剂
2)合适的第4种药物及个体化选择
盐皮质激素拮抗剂
β受体阻断剂
α受体阻断剂
根据PATHWAY-2研究,螺内酯比其他药物(多沙唑嗪、比索洛尔、安慰剂)更多的降低家庭自测血压。
但是如果患者是明显的心率快,那么应该选择β受体阻滞剂。
3)第5种药物
如果上述药物应用后仍无法控制,那么可考虑下列药物:
硝酸盐类
可乐定(中枢α受体激动剂)
利血平(神经节阻滞剂)
4)调整服药时间
服用2倍以上剂量或2种以上药物,鼓励其分次服用(一般日服两次);
每次服药时间宜在血压“峰值”到来前2小时左右(如晨起6、7时及午后3-4时);
“错峰”服药,有助于控制“晨峰现象”及夜间高血压;
可根据24小时动态血压规律来调整患者的服药时间,如睡前服用长效药物。
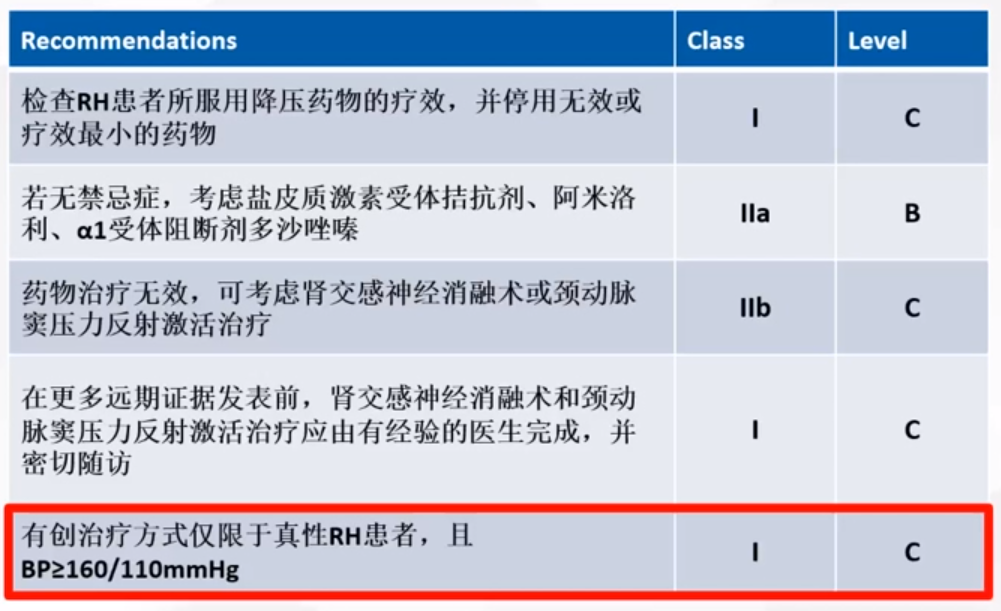
3. 难治性高血压的有创治疗[4]
小结:4个问题--
难治性高血压诊治的关键
面对难治性高血压,用以下4个问题理清思路:
是否真的难治?
生活方式是否改善?
降压药物选择和剂量正确与否?
是否排除了继发性高血压?
本文根据好医术直播课程王鸿懿主任《难治性高血压的诊治思路》课程内容整理而成,观看课程更加详细,欢迎搜索“王鸿懿”主任观看视频!
 王鸿懿
王鸿懿
北京大学人民医院
主要从事高血压及相关疾病的临床和基础研究工作。参与多项国家及省部级课题,目前负责十三五课题一项,首都卫生发展科研专项课题一项。
兼任中国医促会高血压专业委员会常委兼秘书长、中国医师协会高血压专业委员会常委、中国高血压联盟理事、北京高血压防治协会理事、北京医师协会高血压专业专家委员会常委兼秘书长、青年委员会副主任委员、社区工作委员会秘书长。













