
降压治疗过程中出现了低血压,是什么原因引起的?该怎么办呢?今天分三个方面来探讨。
体位性低血压
体位性低血压发生率为6-34%,而老年患者发生率更高。多发生于晨起、餐后及炎热季节。
1. 一般概念:
体位性低血压指由卧位转为直立位时(或头部倾斜60以上)收缩压下降≥20mmHg(高血压患者≥30mmHg)和(或)舒张压>10mmHg。多表现为体位改变后头晕、晕厥、视力模糊、认知障碍等。
体位性低血压是晕厥、卒中、心血管事件及全因死亡的危险因素,也是跌倒的主要因素之一,半数体位性低血压患者伴有卧位高血压。
2. 危险因素:
一般因素:高龄、低体重、吸烟、缺乏锻炼;
疾病:高血压、心力衰竭、糖尿病、神经变性疾病等;
药物:多重用药,α-受体阻断剂、β-受体阻断剂、抗精神病药物等。
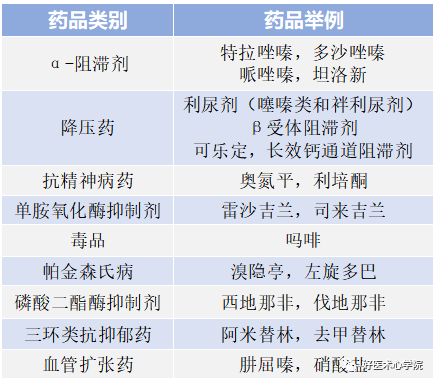
导致体位性低血压的药物
3. 分类:
根据发生时间分为:
突发型,直立30秒内血压迅速下降;
经典型,发生于直立后30-180秒内,较为常见;
迟发型,直立后血压缓慢下降,一般在3到45分钟之间趋于稳定。
根据发生机制分为:
神经源性
非神经源性

导致体位性低血压的疾病
4. 处理
1)非药物处理
卧位时头部高于下肢15°-20°;
避免长时间站立,增加步行锻炼;
保证每日饮水量2-2.5L,盐摄入6-10g/天;
从卧位到直立,不可突然或过快,用力过猛,起床一小时后再进行较为剧烈的运动(跑步、晨练等);
积极治疗原发疾病,如高血压、糖尿病、神经系统疾病等;
避免降压过度和降压过快,优先选择可改善血压调节或改善脑血流量的药物,如:ACEI或ARB;避免使用α-受体阻断剂、利尿剂及β-受体阻断剂;
尽量避免使用短效降压药物;
尽量避免各种可导致血容量不足/外周血管扩张/回心血量减少的情况。
2)处理流程
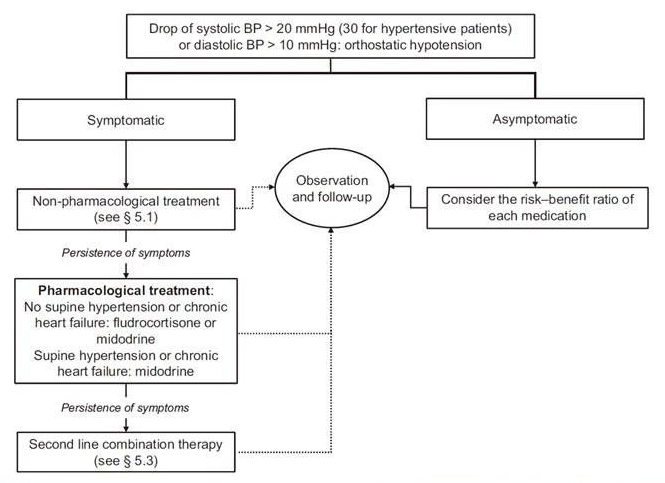
判断体位性低血压后,根据有无临床症状,来评估药物的风险获益比,首先进行非药物治疗,并随访观察,如症状持续则根据是否合并心衰或仰卧位高血压来给予相应药物治疗(氟氢可的松/米多君),如仍有临床症状,则需二线联合用药。
餐后低血压
多发生于老年人,或合并某些恶性疾病患者。老年性高血压的特点就是容易发生体位性低血压合并餐后低血压。我国住院高血压合并冠心病患者发生率可达20%。
1. 定义
餐后2小时内收缩压(SBP)较餐前下降20mmHg以上
餐前SBP≥100mmH,而餐后SBP<90mmHs
餐后血压下降虽未达到以上标准,但出现餐后心脑缺血症状
一般来说,餐后血压下降始于餐后15分钟,餐后30-60分钟达到最低,可持续至餐后2小时。
2. 处理
餐前液体摄入
餐后运动
少食多餐
减少碳水化合物摄入
避免进食过热的饮食
α-糖苷酶抑制剂
医源性低血压
主要由于降压过度导致低血压,发生率约为1.5%。
1. 降压过快或过强:降压药存在一定的延迟效应,不可忽略;另外起始联合强化降压治疗均可能导致降压过强而产生低血压;
2. 低血容量:过度利尿、腹泻、大量出血或过度限制钠盐摄入导致临床或亚临床的低血容量,导致低血压发生;
3. 个体因素:少数患者可能对某种或多种降压药物过于敏感,导致血压大幅下降;
4. 合用影响血压的非降压药物。

其他低血压原因还包括,季节性改变导致血压变化,血压测量方式不良,白大衣效应等。具体治疗仍需参考临床实际情况,个体化治疗,而非药物治疗是首选。













